Как подготовиться к УЗИ на среднем сроке?
УЗИ в середине беременности – это абдоминальное обследование. Оно безболезненно и длится около 15-20 минут. Во время манипуляций беременная женщина лежит на кушетке, а врач двигает специальной головой по ее животу. В некоторых кабинетах есть два монитора, на которых появляется изображение – одно для врача, другое – для родителей.
УЗИ в середине беременности не требует специальных приготовлений со стороны беременной. Некоторые специалисты не рекомендуют опорожнять мочевой пузырь перед обследованием.
Стоит отметить, что во время обследования многие женщины беспокоятся из-за длительного молчания врача, оценивающего строение плода. Это совершенно необоснованно: врач должен проверить многие параметры, что требует фокусировки внимания и времени. Поэтому будущей маме нужно сохранять спокойствие и терпеливо лежать до конца обследования.
Важно! Если родители не хотят знать пол ребенка, следует сообщить об этом врачу перед началом обследования. В этом случае результат будет зафиксирован с информацией: «правильные половые органы», без их точного указания
Александра, Красногорск: «Квоту мне не дали, сказав, что я безнадёжна»
«У меня было 3 попытки ЭКО в 2017 году. Первые две неудачные из-за низкого качества яйцеклеток: они не доживали даже до подсадки. А третья наполовину удачная, т.к. при попытке забора яйцеклетку не смогли найти и решили, что её не было вообще. Однако каким-то мистическим образом беременность произошла, и в январе родилась дочка.
Моя причина выхода на ЭКО — преждевременное истощение яичников. В 31 год, когда я узнала диагноз, состояние было предклимаксное. Квоту мне не дали, сказав, что я безнадёжна. Зато дали справку.
Клинику я выбирала сама, просто по отзывам в интернете. Сначала остановилась на той, что ближе территориально. Но после 2-х неудачных попыток ЭКО поехала уже в самую дорогую и к „звёздному“ врачу.
ЭКО было в естественном цикле, т.к. опыт двух предыдущих ЭКО показал, что стимуляция классической программы ЭКО мне не помогает — слишком мало осталось яйцеклеток, нечего стимулировать. Дождались роста 1 доминантного фолликула. Уколола я ХГЧ и через 36 часов поехали на пункцию в клинику. Но в этом единственном фолликуле не оказалось яйцеклетки. И мы с моим мужчиной отправились домой с ощущением, что потеряно всё. Серьёзно обговорили программу донорских яйцеклеток, ооцитов. И вот через 2 недели я перед началом цикла делаю тест. А там 2 полоски!
С врачом были на связи всегда. По её мнению, при пункции в саму иглу клетка не попала, произошло самостоятельное оплодотворение. Так бывает очень редко, но всё же бывает. Хотя, если б не тот укол ХГЧ вовремя, не факт, что сама овуляция бы произошла. Таким образом, у меня получилось забеременеть даже не доходя до конца программы ЭКО, уже на этапе пункции яйцеклетки (получение зрелых яйцеклеток из яичников для их последующего оплодотворения и перенесения уже в качестве эмбрионов в матку. — Прим. ред.). Мне кажется, психологический фактор играет также огромную роль. Я была тогда уверена во враче и успехе процедуры, потому забеременела легко».
I I этап перинатального скрининга (16-18 недель)
На этом этапе вполне возможно проведение 3D или 4D УЗИ, которые дают возможность оценить все внешние аспекты малыша, а также в случае четырехмерной эхографии определить подвижность плода и его пол.
Биохимический компонент второго этапа представляет собой «тройной» тест, который предполагает выявление и измерение следующих белковых компонентов в крови будущей мамы:
- Свободные β субъединицы ХГЧ.
- Альфафетопротеин.
- Свободный эстрадиол.
АПФ (Альфа-фетопротеин) – специфический белок, который продуцируется непосредственно плодом и проникает в кровь матери через плаценту. Его повышенное содержание может говорить о дефектах нервной трубки плода и пороках других жизненно важных органов. Понижение АПФ может фиксироваться при хромосомных заболеваниях, таких как синдром Дауна.
Свободный эстрадиол – женский стероидный гормон, который в период беременности должен продуцироваться плацентой. Снижение уровня эстрадиола в крови женщины может свидетельствовать о нарушении развития плода.
Патологии плода, выявляемые на ранних скринингах
Проведя оценку полученных на УЗИ данных скрининга при беременности, врач сравнивает их с результатами биохимического скрининга. Подобная диагностика позволяет на ранних сроках выявить следующие серьезные патологии развития плода:
- аномальное развитие нервной трубки;
- синдром Дауна – распространенное генетическое заболевание;
- синдром Корнелии де Ланге – генетическая аномалия с пороками развития внутренних органов и умственной отсталостью в будущем;
- синдром Эдвардса – генетическое заболевание, связанное с аномальным расположением внутренних органов, сражением пуповинных артерий, отсутствием носовых костей;
- синдром Патау – заболевание, проявляющееся тяжелым поражением внутренних органов еще во время внутриутробного развития;
- синдром Смита – Опица – генетическая болезнь, связанная с дисметаболическими нарушениями в организме, в результате чего у таких детей обнаруживают множественные пороки развития органов, аутизм и другие серьезные заболевания;
- триплоидия – заболевание, при котором плод формируется с тройным набором хромосом, что проявляется множественными пороками развития;
- омфалоцеле – аномалия расположения внутренних органов: они развиваются в грыжевом мешке.
Во время первого скрининга при беременности также определяются следующие показатели, на основании которых оценивают риск самопроизвольного прерывания беременности:
- Состояние внутреннего зева шейки матки: открытый/закрытый, укороченная шейка и т. д.
- Отсутствие или наличие гиперактивности матки (тонус).
- Толщина плаценты и ее расположение.
- Количество сосудов в пуповине.
- Количество вод.
Показания
Несмотря на то, что скрининг рекомендуется всем беременным на 2 триместре, существует ряд особых показаний. В группу риска включены пациентки:
- чей возраст превышает 35 лет;
- перенесшие на ранних сроках вирусные заболевания;
- имеющие в анамнезе замершую беременность и выкидыши;
- получившие пограничные или неудовлетворительные результаты первого скрининга;
- с диагностированным во время беременности онкологическим заболеванием;
- имеющие в семье ребенка с врожденными хромосомными аномалиями;
- принимающие медицинские препараты, оказывающие влияние на развитие плода;
- с сахарным диабетом;
- с патологиями щитовидной железы;
- ранее подвергшиеся высокой дозе радиационного облучения.
Ограничений к проведению исследования в любом триместре нет.
Подготовка
Для того, чтобы результаты второго скрининга были максимально достоверными, следует соблюдать ряд правил и ограничений. Накануне УЗИ стоит отказаться от употребления газированных напитков, исключить из рациона бобовые, белокочанную капусту и другие продукты, вызывающие повышенное газообразование. Излишек газов в кишечнике может помешать врачу и снизить информативность обследования.
Расшифровка
После того, как процедура второго скрининга будет закончена, врач подготовит протокол и выдаст на руки заключение. Все важные замечания и комментарии будут предоставлены по ходу диагностики. Окончательную расшифровку результатов УЗИ производит акушер-гинеколог. Неудовлетворительные или пограничные значения параметров плода во втором триместре требуют консультации специалиста по генетике.
Нормальные значения роста и веса плода:
- 18 неделя: рост 14,2 см/вес 190 грамм;
- 19 неделя: рост 15,3 см/ вес 240 грамм;
- 20 неделя: рост 25,;8/ вес 300 грамм;
Примерная длина носовой кости на 20 неделе: 7 мм. Норма БПР:
- 18 неделя: 42 мм.;
- 19 неделя: 45 мм.;
- 20 неделя: 48 мм.
Распечатать
(30 оценок, среднее 4.5 из 5)
Категории
- Анализы и диагностика(0)
- Беременность и роды(88)
- Бесплодие(3)
- Болезни сосудов(1)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(1)
- Генетика и прогнозы(8)
- Гинекология(20)
- Глазные болезни(0)
- Диетология(5)
- Диетология и грудное вскармливание(49)
- Иммунология(4)
- Инфекционные болезни(1)
- Кардиология(3)
- Кожные болезни(7)
- Косметология(1)
- Красота и здоровье(0)
- Маммология(12)
- Маммология для Пап(2)
- Наркология(4)
- Нервные болезни(0)
- Онкология(10)
- Онкология для Папы(3)
- Ортопедия(3)
- Педиатрия(79)
- Первая помощь(0)
- Пластическая хирургия(4)
- Половые инфекции(4)
- Проктология(1)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(1)
- Ревматология(2)
- Репродуктивная система мужчины(4)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(1)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(2)
- Эндокринология(1)
Развитие сердца плода
Будущая мама ждет сердцебиение своего малыша с нетерпением. Она ждет УЗИ, интересуется у специалиста, когда уже будет слышно первое сердцебиение ее ребенка. На каком сроке развития уже прослушивается отчетливое сердцебиение ребенка?
Формирование и развитие сердца малыша является весьма сложным процессом, протекающим в организме плода. Зачаток данного органа появляется на 4-й неделе беременности. Он выглядит как полая трубка, которая опутывает маленькое тельце зародыша. Ее уже хорошо видно и она считается первичным кругом кровообращения. В дальнейшем этот круг кровообращения станет самостоятельным органом – сердцем малыша.
Первое сокращение возникает на изогнутом отрезке сосудистой трубки тогда, когда формирование плода доходит 4-й недели. Оно еще не контролируется нервной системой плода. На шестой (акушерской) неделе беременности пульсация маленького сердечка становится четче, интенсивней. Первая пульсация уже однокамерного сердца проявляется к 26 дню (5 недель) жизни ребенка. Данный орган способен самостоятельно качать потоки крови по организму ребенка с установленным ритмом.
Четырехкамерным сердечко ребенка становится к концу 9-й недели. На этом сроке можно услышать четкую работу полноценного сердечка. К 9-й неделе у плода уже сформированы:
- 2 предсердия;
- 2 желудочка;
- Клапаны для их разделения;
- Сосуды, для продвижения крови в двух направлениях.
Формирование всех структур сердца заканчивается примерно к 22-й неделе развития плода в утробе матери. На протяжении дальнейшего срока только увеличивается его мышечная масса, а также происходит разрастание сети сосудов всего организма ребенка, а также его сердца.
В построении сердца ребенка есть существенное отличие от органа взрослого человека:
- Наличие овального окна. Оно представлено отверстием, которое расположено между левым и правым предсердием;
- Наличие артериального протока. Данный боталлов проток необходим для соединения легочной артерии с аортой.
Эти особенности строения необходимы плоду, чтобы получать необходимый ему кислород от матери (когда он находится в утробе женщины). Именно такое строение всех органов и систем ребенка способствует его насыщению кислородом. Закрытие овального окна происходит только после появления на свет малыша. Также спадается артериальный проток в котором больше нет необходимости.
Диагностику работы сердца проводят при помощи таких методов:
- УЗИ;
- КТГ – кардиотокография;
- Аускультация – выслушивание;
- ЭхоКГ – эхокардиография.
https://youtube.com/watch?v=2W5Y9GJqB6E
Для чего проводят скрининг беременным?
Скрининг (от английского screen – просеивать, отбирать) позволяет по ряду признаков выделить группы женщин, у которых возможны осложнения беременности и высокий риск развития пороков плода.
Основная задача скрининга – определение вероятности рождения ребенка с тяжелыми патологиями: хромосомными нарушениями и дефектами развития нервной системы.
Обнаружение методами скрининга повышенного риска развития пороков плода не является окончательным диагнозом. При подозрении на тяжелую патологию у плода для подтверждения или отклонения диагноза проводят дополнительные исследования инвазивными способами. Биологический материал (ворсины хориона, клетки плаценты, амниотическую жидкость) получают в результате пункции (прокола) матки через брюшную стенку.
Исследования в рамках скрининга врожденных пороков плода включают:
- Проведение УЗИ с целью выявления признаков аномалий развития плода.
- Биохимический анализ крови на специфические показатели.
- Комбинированный скрининг – сочетание биохимических и УЗИ- методов.
Высокий риск развития врожденных патологий плода существует при наличии следующих условий:
- Если женщина старше 35 лет, а возраст отца превышает 40 лет.
- При рождении в семье или у кровных родственников детей с наследственными генетическими заболеваниями: умственная отсталость, задержка физического развития, слепота, глухота, дисплазия соединительной ткани, пороки развития сердца, сосудов, опорно-двигательного аппарата.
- У супругов, состоящих в близкородственном браке (двоюродные брат, сестра).
- При патологическом течении предыдущих беременностей: мертворождения, выкидыши.
- У беременных, переболевших в первом семестре каким-либо инфекционным заболеванием.
- При воздействии на плод тератогенных (уродующих) факторов внешней среды: ионизирующее излучение, химические вещества, некоторые группы лекарств, вредные привычки (курение, алкоголь, наркотики) – особенно на ранних сроках беременности.
Когда скрининг рака молочной железы не проводится
К проведению скрининга не существует ни относительных, ни абсолютных противопоказаний. Проходить регулярное обследование не требуется женщинам, чей возраст превышает 70 лет. В этом возрасте выявляется так называемый «клинически незначимый» рак молочной железы, при котором состояние здоровье женщины сильно не изменяется до конца жизни. Во всех остальных случаях не стоит пренебрегать скринингом. Регулярное выполнение простых действий и прохождение обследования помогут выявить рак на самых ранних стадиях и эффективно устранить его.
Запись на консультацию круглосуточно
+7 (495) 668-82-28
Второй скрининг
Его проводят, даже если проблем и жалоб при вынашивании ребенка нет. На этом этапе определяют, в какие группы риска попадает плод, есть ли осложнения, отклонения в хромосомах, врожденные патологии. Проводить исследование желательно начиная с 16 недели, а при оценке результата учитываются данные первой диагностики.
На основании информации, полученной при скрининге и данных из анкеты, которую заполняет будущая мама, врач с помощью аналитических компьютерных программ уточняет сроки беременности, делает выводы о рисках. При необходимости беременную направляют на дополнительную консультацию у генетика.
Второе исследование может быть ультразвуковым, лабораторным (биохимия) или комбинированным, в зависимости от показаний.
УЗИ-исследование
Проведение обязательно для беременных из группы риска и желательно для всех, в особенности работающих на «тяжелых» производствах или принимавших препараты, не рекомендованные при беременности. На этом сроке плод уже заметно больше, что позволяет исследовать:
- лицо плода — как развиваются глаза и уши, какой размер у костей носовой части, нет ли расщелин в ротовой полости и других отклонений;
- расстояние от ребенка до маточных стенок — измеряя его, определяют индекс амниотической жидкости (значение зависит от срока);
- вес плода — на 16 неделе он при нормальном развитии составляет примерно 100 г, а на 20 уже 300 гр;
- размер тела (исследование называется фетометрией) — на сроке исследования он стандартно составляет 11-17 см;
- строение органов, степень сформированности легких, количество пальцев на руках и ногах;
- пуповину — наличие двух артерий и вены, однородность структуры, место прикрепления к матке;
- пол ребенка — но степень точности может отличаться.
Также во время УЗИ-скрининга оценивается состояние, толщина, зрелость плаценты, ее местонахождение — нормальным считают закрепление сзади матки, у маточного дна. Положение по передней стенке создает риски растяжения, отслойки, предлежания.
Также проверяют уровень околоплодных вод. Их объема при нормальном течении беременности достаточно для проведения качественного абдоминального исследования. После того как врач снимет данные с помощью датчика, он обрабатывает результаты, сопоставляет информацию с таблицами стандартных значений. Точность диагностики определяется характеристиками аппарата УЗИ, положением плода и т.д.
Анализ крови
Результаты ультразвукового исследования подкрепляют скрининговым анализом крови, если были выявлены отклонения, но даже при показателях на уровне нормы желательно его провести. На этом сроке появляются три важные новые характеристики — концентрация свободного эстриола, b-ХГЧ и белок АФП — поэтому тест называют тройным. Иногда рекомендуют и четверной, добавляя исследование уровня ингибина А.
При подготовке к скринингу стоит за несколько дней исключить из рациона морепродукты, цитрусовые, жирные и копченые блюда, ограничить фрукты и сладкое. Кровь сдают натощак, последний прием пищи — за 10-12 часов до исследования. Если на этом этапе беременности не сделать анализ, чтобы сопоставить данные с предыдущими исследованиями, позже его проведение малоинформативно. В таком случае проводят допплерометрию и КТ, оценивая, как снабжается кровью плод, пуповина и плацента.
О чем говорят результаты
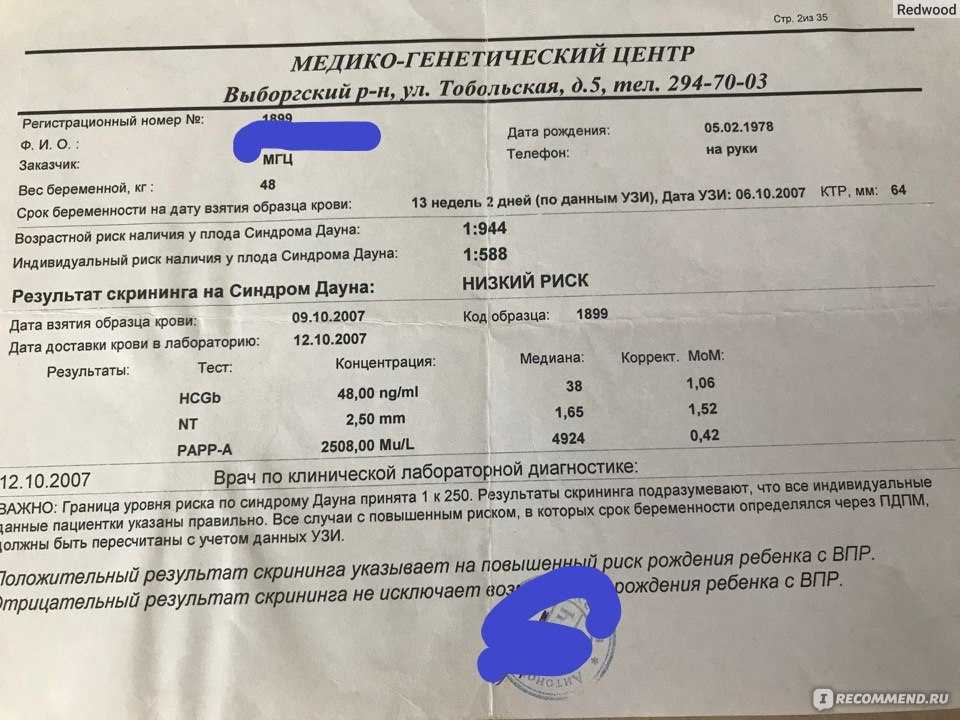
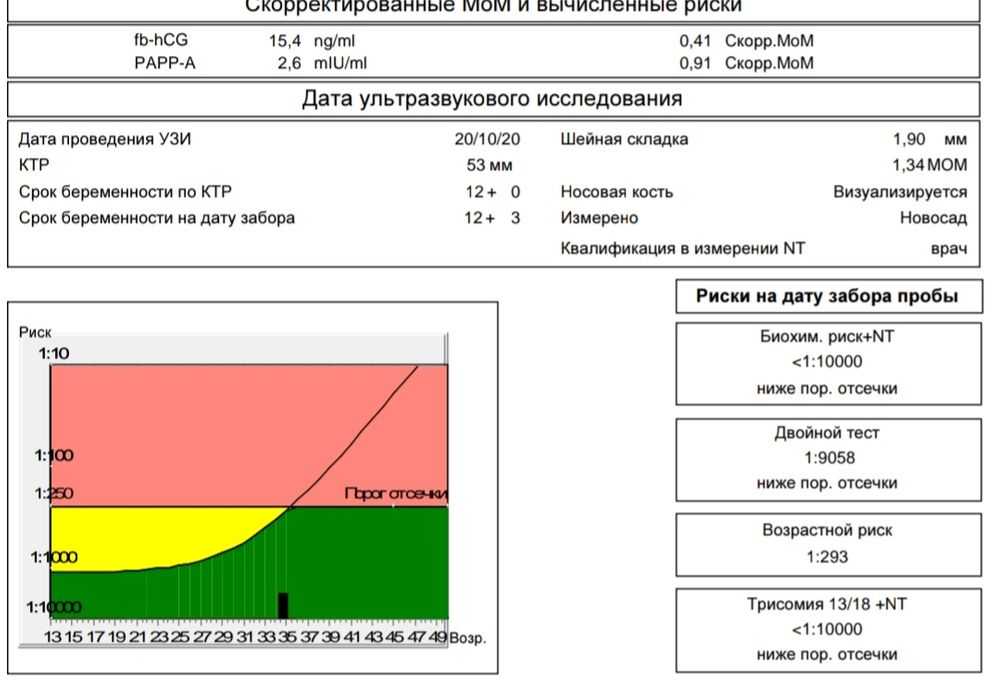
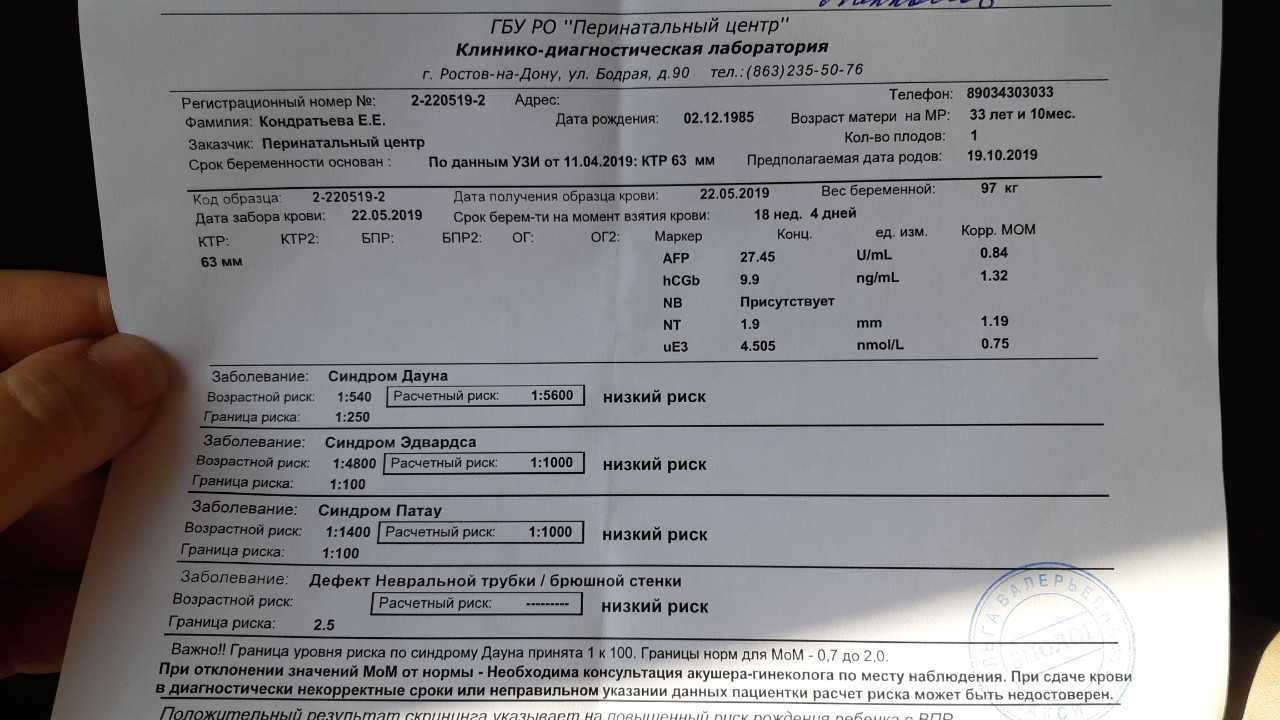
Второй ультразвуковой скрининг в сочетании с данными первого дает информацию о наличии/отсутствии генных патологий, опасности которых определяется по МоМ. Норма — 0,5-2,0, со степенью риска 1:380 и выше по второму числу. Если оно ниже значения, велика опасность патологий.
Скрининговый анализ крови дает информацию о вероятности:
- формирования синдромов Дауна, Клайнфельтера или Эдвардса — при самом неблагоприятном развитии событий на этом этапе, как правило, идет речь не об аборте, а об искусственных родах;
- пороков нервной трубки, ЦНС;
- гипоксии и других отклонениях от нормального течения беременности.
Результаты могут косвенно свидетельствовать об обострении в протекании беременности — изменении структуры плаценты и т.д. При высоких рисках пациентку направляют на дополнительные исследования.
Возможные риски, которое покажет первое УЗИ
Вышеперечисленные показатели очень важны уже на первых этапах скрининга, ведь очевидные расхождения с показателями нормы могут сообщить о наличии возможных патологий у плода:
- риск синдрома Дауна: если носовая кость плода плохо определяется на УЗИ, если ее размеры значительно ниже нормы и при этом лицевые контуры явно не выражены;
- риск синдрома Эдвардса: если носовая кость практически не видна или ее размеры очень малы; образована пуповинная грыжа; вместо двух пуповинных артерий присутствует только одна, частота сердечных сокращений крайне низка;
- риск синдрома Патау: если пуповинная грыжа явно просматривается на УЗИ; частота сердечных сокращений крайне высока; наблюдаются патологии развития плода.
Как понять, что будет девочка: внешние признаки
Тем, кому не терпится узнать пол своего будущего отпрыска, уже на первых неделях беременности начинают поиски соответствующей информации в интернете. В связи с этим запрос «кого я рожу» является одним из самых популярных практически во всех поисковых системах.
На то, что родится девочка, указывает высоко растущий живот округлой формы, с ровными контурами, внешне напоминающий плотный мяч или шар. Еще на признаки будущей дочурки указывает выпирающий пупок и боковые мышцы, которые удерживают пузо.
Врачи также рекомендуют обратить внимание на то, как выглядит вертикальная полоска вдоль живота. Если она имеет темный окрас, значит, будет мальчик
При наличии светлой, еле заметной линии — девочка.
Не стоит гадать, кто родится на свет в первые недели срока, так как живот только начинает формироваться, и его форма может измениться. Тридцатая неделя беременности является тем самым периодом, с которого можно начинать анализировать особенности конфигурации тела женщины, находящейся в «интересном положении».
Что показывает второе УЗИ при беременности?
Скрининг-УЗИ беременности 2 триместр показывает:
- Особенности фетометрии плода (размеры его головы, живота, конечностей и т. д.).
- Особенности анатомии плода (строение и структуру его мозга, сердца, печени, почек, позвоночника, лёгких и т. д.).
- Особенности строения плаценты и пуповины.
- Врождённые особенности развития плода (если таковые имеются). На данном этапе могут быть выявлены такие хромосомные нарушения, как Синдром Дауна, дефекты лицевой части черепа, такие как заячья губа или волчья пасть и т. д.
- Пол будущего ребенка (при этом данный критерий не является обязательным для включения в протокол УЗИ).
Что смотрят на УЗИ во втором триместре?
Существует ряд определённых фетометрических показателей, которые обязательно изучаются при втором УЗИ скрининге:
- БПP – это бипариетальный размер головы плода. На сроке беременности 20-23 недели в норме он составляет от 36 до 43 мм.
- ЛЗP – лобно-затылочный размер. На 20 неделе этот параметр в норме должен равняться 56-68 мм. К 24-й неделе ЛЗР может достигать 71-85 мм.
- Окружность головы плода. На 20 неделе беременности по норме ОГ может равняться 154-186 мм. К 24-й неделе ОГ достигает значения в 201-237 мм.
- Окружность живота плода. В 20-24 недели этот показатель в среднем равняется 144-193 мм.
- Цефалический индекс, то есть отношение БПР к ЛЗР. Данный индекс не всегда прописывается в протоколе УЗИ, хотя для более полной оценки развития плода (в частности его ЦНС) знать его необходимо. Цефалический индекс позволяет точно идентифицировать тип, размер и строение головки плода.
- Длина большой и малой берцовой кости, длина бедренной кости, плечевой, локтевой, лучевой.
Кроме этого, на втором УЗИ изучается расположение плаценты. Она может располагаться по передней или задней стенке матки. Также нужно оценить её расположение относительно внутреннего зева.
Что такое скрининг и для чего он нужен?
Понятие скрининг в медицине (англ. screening — просеивание) подразумевает массовое обследование населения для выявления патологии или высокого риска ее развития. Скрининговое УЗИ плода проводят для ранней диагностики предрасположенности к какому-либо заболеванию или для выявления какой-либо патологии. Качество в большой мере зависит от профессионализма специалиста и качества УЗ сканера.
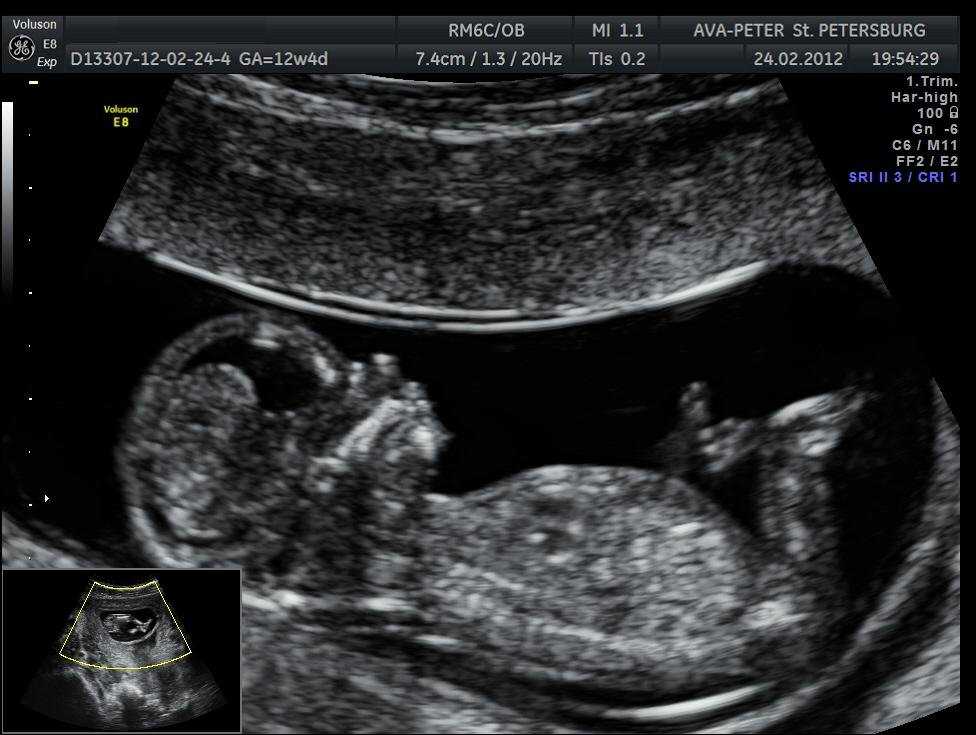
Итак, в сроке 11-13 (+6 дней) недель беременности обязательно проведение первого скрининга, который включает два этапа: ультразвуковой и биохимический скрининг.
Цели скрининга в первом триместре беременности: выявить плод с высоким риском хромосомных аномалий (ХА) и плодов с грубыми врожденными пороками развития. При наличии высокого риска ХА по результатам скрининга первого триместра необходимо провести более подробное специальное расширенное обследование (консультация генетиком, инвазивная/неинвазивная пренатальная генетическая диагностика).
Объем скрининга в первом триместре беременности: фетометрия (измерение эмбриона), оценка анатомии эмбриона и экстраэмбриональных структур (хорион, пуповина, желточный мешок, околоплодные воды и др.), оценка матки и придатков.
Следующий срок для проведения скринингового УЗИ – 18-21 неделя беременности.
Цели скрининга во втором триместре беременности: выявить осложнения беременности (например: истмико-цервикальная недостаточность (ИЦН) и др.), особенно у пациенток группы высокого риска по развитию осложнений беременности, исключить наличие врожденных аномалий развития у плода. Главная задача — исключить большую часть пороков развития плода и маркеры серьезных хромосомных аномалий.
Объем скрининга во втором триместре беременности: фетометрия, оценка анатомии плода, экстраэмбриональных структур, матки и придатков.
!Допплерометрия выполняется только при наличии показаний!
Третье скрининговое УЗИ проводят в 30-34 недели беременности.
Цели скрининга в третьем триместре беременности: оценить функцию плаценты и динамику роста плода.
Объем скрининга в третьем триместре беременности: фетометрия, оценка анатомии плода, экстраэмбриональных структур, матки и придатков, допплерометрия (оценка кровотока в артериях пуповины и матки).
!ВАЖНО ПОМНИТЬ !
Необходимую частоту проведения УЗИ во время беременности определяет врач в индивидуальном порядке, опираясь на степень риска развития осложнений беременности (которая может изменяться во время беременности) и жалобы беременной.
Польза от исследования всегда должна превышать степень риска от него.
При наличии определенных заболеваний матери необходимо проводить УЗИ более часто (инсулинопотребный сахарный диабет, хроническая артериальная гипертензия, высокий риск реализации тромботических осложнений и многие другие состояния и болезни матери).
В ряде случаев для выработки плана родов необходимо проведение дополнительного УЗИ в родильном доме.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
![]()
![]()
![]()
Когда необходимы дополнительные ультразвуковые исследования?
В большинстве случаев дополнительные обследования проводятся по направлению врача. Иногда врач рекомендует третье УЗИ примерно перед родами, на 34-36 неделе беременности, чтобы убедиться, что с плодом все в порядке.
Дополнительное ультразвуковое исследование необходимо провести, если:
- Во время визита гинеколог при измерении высоты живота беременной находит расхождения с размерами плода и неделей беременности. Во время осмотра врач оценит рост плода. Если он обнаруживает задержку роста, в дальнейшем следует проводить УЗИ каждые две недели;
- Плод имеет тазовое предлежание. Врач должен на 36-й неделе беременности повторить осмотр и, если плод еще находится в тазовом предлежании, по возможности, предложить УЗИ-мониторинг плода;
- У беременной женщины началось кровотечение и появились боли внизу живота. Эти признаки могут свидетельствовать о начале выкидыша – до 21 недели и шести дней или о риске преждевременных родов – с 22 недели;
- Беременная не чувствует шевелений плода (каждая беременная с 28-недельного возраста должна ощущать шевеления плода хотя бы несколько раз в сутки). В этом случае часто бывает достаточно прослушивания сердца плода, но врачи часто выбирают УЗИ.
Скрининг третьего триместра
Третий скрининг проводят на сроке 30-34 неделе гестации.
В него входят следующие исследования:
- УЗИ.
- Кардиотокография (КТГ) – метод изучения частоты сердечных сокращений плода и состояния мышечного тонуса матки.
- допплерометрия или УЗДГ – это один из вариантов ультразвукового исследования. При беременности используется для диагностики состояния кровеносной системы матери и плода.
УЗДГ (ультразвуковая допплерография) выявляет:
- гипоксию плода;
- порок сердца;
- отслойку плаценты;
- обвитие шеи плода пуповинным канатиком;
- степень зрелости плаценты.
Как делается УЗИ-скрининг, подготовка к процедуре
Ультразвуковое исследование выполняется двумя способами:
Трансабдоминально, когда сканирование матки проводят через переднюю брюшную стенку.
Трансвагинально, когда датчик ультразвукового аппарата вводится непосредственно во влагалище. Это наиболее информативный способ, так как вагинальный датчик максимально близко приближен к матке и изображение получается четким с отображением мельчайших деталей исследуемого объекта.
Врач подробно информирует пациентку, как правильно подготовиться к УЗИ, потому что от качества подготовки к процедуре зависит достоверность исследования.
Приготовление к УЗИ матки определяется способом выполнения процедуры.
При трансабдоминальном методе важно, чтобы кишечник был свободным от каловых масс и газов, присутствие которых существенно ухудшает качество исследования. С целью уменьшения процессов газообразования в кишечнике за несколько дней до манипуляции из рациона исключаются продукты, усиливающие процессы брожения
Запрещается употребление молочных продуктов, жирного мяса, рыбы, бобовых, ржаного хлеба, сдобной выпечки, всех видов консервов, мясных изделий (колбаса, сосиски), газированных напитков, соков, свежих фруктов, овощей, алкоголя. Дополнительно рекомендуется накануне принять один из энтеросорбентов: Полифан, Смекту, Энтеросгель.
Кроме того, для хорошей визуализации матки мочевой пузырь должен быть заполнен, поэтому за 2 часа до УЗИ пациентка выпивает 1,5-2 л жидкости (компот, вода без газа).
Проведение УЗИ трансвагинальным методом допустимо только в первом триместре беременности, так как в более поздние сроки введение датчика во влагалище может спровоцировать повышенный тонус матки или преждевременные роды. Перед исследованием мочевой пузырь должен быть пуст.
Вредно ли УЗИ для плода?
Ультразвук с диагностической целью широко применяется в медицинской практике на протяжении многих лет. Диагностика ультразвуком основана на способности тканей человека по-разному отражать ультракороткие волны, которые посылает датчик на исследуемый объект. Отраженные волны улавливаются аппаратом и регистрируются в виде эхосигналов. После компьютерной обработки эхосигналы преобразуются в изображение на экране дисплея.
В научных исследованиях отсутствуют данные, свидетельствующие о вредном воздействии ультразвука на плод. Тем не менее, УЗИ как метод диагностики состояния здоровья плода следует применять только по строгим медицинским показаниям. При нормально протекающей беременности УЗИ проводится трижды – по одному разу в каждом триместре. При осложнениях ультразвуковое исследование выполняется столько раз, сколько необходимо для контроля жизнеспособности плода.
Скрининг последнего триместра — третий триместр требует особого внимания
УЗ-диагностика проводится на сроке 30 – 34 недель и главной ее функцией является оценка локализации плаценты, ее функции, изучение состояния плода, его внутренних органов, а также степень готовности к родам материнских органов. Последний скрининг покажет, какой путь родоразрешения наиболее безопасен для ребенка и женщины, как скоро произойдут роды и нужна ли дополнительная предродовая подготовка.
Оценке подлежат следующие показатели:
- предлежание плода: поперечное или тазовое требует кесарева сечения;
- срок беременности, которому соответствуют размеры плода;
- толщина плаценты, ее строение, локализация, степень зрелости – отклонение от нормы одного из показателей может стать причиной кислородного голодания развивающегося плода;
- состояние пуповины: УЗИ позволяет определить обвитие и выбрать подходящую тактику родоразрешения в конкретном случае;
- длина шейки матки, степень ее открытия: при наличии открытия или малой длины шейки матки женщине показана корректирующая терапия;
- чистота и количество околоплодных вод;
- при многоплодной беременности оценивают разницу размеров плодов.
На третьем УЗИ также проводится развернутая фетометрия плода: определяют длину конечностей, объем живота, грудной клетки, головы, определяют ЧСС и другие показатели. Согласно полученным данным определяют срок беременности, который обычно на 1 – 2 недели отличается от акушерского срока. Это связано со скачкообразным внутриутробным развитием плода и не может быть основанием для подозрения ЗВУР.
На третьем УЗИ определяют вес ребенка, исходя из которого можно определить его приблизительную массу при рождении. С большой достоверностью определяется пол плода, если он во время исследования не скрестил ножки.
Оценке подлежит правильность строения внутренних органов плода: мозга, легких, сердца, органов брюшной полости и т. д., а также оценивается его двигательная активность. На третьем УЗИ можно выявить:
- аномалии развития, которые совместимы с жизнью, но могут потребовать оказания срочной коррекции – медикаментозной или хирургической – сразу же после появления на свет;
- кислородное голодание плода, что хорошо определяется его двигательной активностью и расслабленностью мышц; за время проведения УЗИ ребенок должен пошевелиться минимум 2 раза;
- предлежание плода: если оно тазовое, делают наружный поворот через брюшную стенку.
Какие существуют способы подтверждения беременности?
Для подтверждения зачатия используется несколько методов. Это домашний тест, который можно приобрести в обычной аптеке, анализ крови из вены на уровень хорионического гонадотропина человека, а также ультразвуковое исследование.
Эти методы обладают разной степенью достоверности и имеют свои особенности. Будущая мама часто точно знает дату зачатия, определяя ее по сроку овуляции.
Домашний тест
Аптечный (он же домашний) тест — самый популярный способ, к которому прибегает каждая женщина, предполагающая, что забеременела.
Суть теста состоит в погружении в утреннюю мочу полоски, пропитанной специальным химическим составом, реагирующим на хорионический гонадотропин человека (ХГЧ), проявляющийся в моче. Этот гормон вырабатывается в организме только с наступлением беременности или развитием серьезных патологий (онкологических заболеваний).
Выработка гормона начинается не в момент оплодотворения, а когда оплодотворенная яйцеклетка прикрепляется к стенке матки. Чтобы ХГЧ проявил себя двумя полосками на тесте, нужно чтобы он накопился в организме. После зачатия его количество с каждым днем растет в геометрической прогрессии.
Лабораторное исследование крови
Этот способ точнее, чем домашний тест. В крови хорионический гонадотропин обнаруживается раньше, чем его количество достигнет нужной концентрации в моче, на которую среагирует полоска-индикатор.
Сдавать кровь из вены в лаборатории можно на 3-5 день от начала задержки месячных или на 12-14 день от предполагаемой даты зачатия. Каждой неделе беременности соответствует определенный уровень гормона. В лаборатории результаты исследования представлены в виде таблицы значений, соответствующих каждой неделе беременности.
Гинекологический осмотр
На осмотре врач-гинеколог определяет наличие развивающегося плода по следующим признакам:
- Полнокровие органов малого таза. После зачатия в МТ усиливается кровоток, отчего половые губы, влагалище и шейка матки изменяют свой цвет. Они темнеют, становятся отечными.
- Изменение состояния матки. Небеременная матка плотная, имеет форму груши. После зачатия она становится округлой, мягкой, а ее размеры увеличиваются.
- Легкая возбудимость матки. При двуручном врачебном осмотре она легко сокращается, реагируя на действия специалиста, потом снова приходит в свое обычное состояние.
- Асимметрия матки. Одна сторона органа больше другого в зависимости от того, с какой из сторон произошло прикрепление эмбриона.
- Мягкая шейка. Шейка (перешеек) размягчается, ее ткани врач практически не ощущает при осмотре.
![]()
Признаки беременности, которые гинеколог видит на осмотре, проявляются на сроке 4-7 недель. Если предполагаемое «интересное положение» длится меньше 3 недель, визит к врачу лучше отложить.
Ультразвуковое исследование
Аппарат УЗИ с высоким разрешением способен определить беременность на 5-6 день задержки месячных (это соответствует 3 неделям вынашивания плода). Ультразвуковое исследование на этом сроке фиксирует в полости матки крохотный бугорок размером 2-4 миллиметра. Это и есть растущий зародыш.
Определить, что это: складки эндометрия или растущий зародыш, под силу только специалисту высокой квалификации.
Подтверждение начала периода вынашивания малыша путем ультразвукового исследования проводится по желанию женщины или по показаниям.
Показания для раннего УЗИ:
- внематочное развитие плода в анамнезе женщины;
- осмотр гинеколога, не подтвердивший изменения в матке, характерные для беременности при отсутствии у женщины менструации.