Как проводится
Определение уровня ретикулоноцитов не входит в клинический анализ крови и назначается дополнительно, если есть показания. Их количество подсчитывается при микроскопическом исследовании мазка крови. Суть метода заключается в выявлении клеток с зернисто-сетчатыми субстанциями, которые видны при окрашивании специальными щелочными красителями.
![]() Для анализа на ретикулоциты сдают кровь из пальца
Для анализа на ретикулоциты сдают кровь из пальца
Это самый простой, доступный и малозатратный метод, который до сих пор применяется в лабораториях, хотя он менее точен, чем автоматический подсчет. Для анализа нужен краситель (используют три разных вида), микроскоп, пробирка или стекло. Сегодня используют готовые реагенты, например, набор Диагем. Окрашивание на стекле и в пробирке имеют отличия.
На стекле
Стекло моют, просушивают и нагревают с помощью горелки. На стекло наносят каплю одного из трех красителей с помощью стеклянной палочкой и делают мазок краски, используя шлифовальное стекло. На мазок краски наносят каплю крови и делают тонкий мазок. На 5-10 минут помещают стекло во влажную камеру (обычно это чашка Петри, по краям которой уложены валики смоченной ваты). Затем мазки сушат на воздухе.
В пробирке
Окрашивание производится по-разному, в зависимости от вида красителя. В целом процедура заключается в помещении краски в пробирку, добавлении к ней капли крови и перемешивании. Смесь оставляют на некоторое время (от 20 минут до 3 часов в зависимости от используемого реактива), затем перемешивают еще раз и делают мазки.
Подсчет
Готовые мазки исследуют под микроскопом. Эритроциты и ретикулоциты имеют желтовато-зеленоватую окраску, зернистая структура ретикулоцитов синего или синевато-фиолетового цвета. Посчитанные клетки выражают в промилле или в процентах.
![]() Вид ретикулоцитов на стекле в мазке после окрашивания
Вид ретикулоцитов на стекле в мазке после окрашивания
Например: в мазке выявлено 20 клеток с зернисто-сетчатой структурой на 1000 эритроцитов. То есть содержание ретикулоцитов составляет 20 промилле или 2 процента.
Причины ретикулоцитоза
Причины ретикулоцитоза могут быть следующие:
-
Достигать уровня в 60% ретикулоциты могут при гемолитических анемиях. Гемолитические кризы приводят к значительным скачкам ретикулоцитов в крови.
-
На 3-5 сутки после острой кровопотери у всех пациентов развивается ретикулоцитарный криз.
-
Повышение уровня ретикулоцитов может указывать на скрытое кровотечение, например, у пациентов с язвенной болезнью, брюшным тифом и иными поражениями органов ЖКТ.
-
Малярия и полицитемия будут приводить к ретикулоцитозу.
-
Если у больного была диагностирована железодефицитная анемия, то спустя 3-5 дней от начала лечения в крови повысится уровень ретикулоцитов. Это указывает на эффективность проводимой терапии. Аналогичная ситуация наблюдается при лечении пернициозной анемии.
-
Гипоксия организма провоцирует повышение уровня ретикулоцитов в крови.
-
Проникновение метастаз опухолей в костный мозг приводит к ретикулоцитозу.
-
На фоне массового разрушения эритроцитов, уровень ретикулоцитов может повышаться до 50% .
-
Приём некоторых лекарственных препаратов может спровоцировать развитие ретикулоцитоза. К таким средствам относят: Кортикотропин, жаропонижающие и противомалярийные средства, Фуразолидон, Леводопа.
На истинный ретикулоцитоз указывает увеличение численности ретикулоцитов в периферической крови и в костном мозге.
На ложный ретикулоцитоз указывает повышение уровня ретикулоцитов в периферической крови, но с их нормальным уровнем в костном мозге.
Спровоцировать ложный ретикулоцитоз способны следующие причины:
-
Наличие в крови телец Жолли или малярийного плазмодия.
-
Высокий лейкоцитоз.
-
Гемоглобин деформированной формы.
-
Присутствие в крови тромбоцитов гигантских размеров.
-
Гипертромбоцитоз.
Нужен подсчет ретикулоцитов!
При определенных обстоятельствах продукция эритроцитов в костном мозге усиливается, следовательно, выход молодых форм в кровяное русло повышается или, наоборот, угнетение кроветворения будет затормаживать выход ретикулоцитов и тогда их количество в крови будет понижено. Попытка оценить эффективность эритропоэза, как правило, начинается с подсчета свежевышедших из костного мозга красных кровяных телец.
Использовать в клиническом анализе обозначение RET заставляют и подозрения об усиленном разрушении эритроцитов в крови (гемолиз). Однако, выясняя причину разрушения клеток, встает вопрос: как костный мозг реагирует на подобные события, старается ли он возместить потери молодыми формами или остается безучастным? Кроме этого, повышенные (или пониженные) молодые эритроциты могут информировать о поведении костного мозга и при других обстоятельствах:
- Применение лекарственных средств, влияющих на работу главного кроветворного органа (препараты железа, витаминотерапия В12 и фолиевой кислотой);
- Лечение эритропоэтином, который, как известно, контролирует выход ретикулоцитов из костного мозга);
- Состояние костного мозга после трансплантации донорского органа.
Как лечить койлоцитоз шейки
Койлоцитоз многослойного плоского эпителия – симптом заболеваний, поэтому, чтобы избавиться от него, нужно устранить вызвавшие его патологии. Для этого проводятся:
- Противовирусная и общеукрепляющая терапия, направленная против папилломавируса. На ранних стадиях дисплазии такого лечения часто бывает достаточно. Противовирусная терапия назначается при обнаружении вирусов герпеса и цитомегаловируса.
- Для лечения воспалительных процессов назначаются антибиотики, противовоспалительные и противогрибковые средства внутрь и вагинально в виде свечей, мазей и влагалищных таблеток.
- Лечение лазером, радиоволнами, фотодинамической терапией применяется для устранения эрозий и неглубокой дисплазии.
- При глубоких поражениях тканей проводится конизация – удаление части шейки матки с захватом цервикального канала. Полученные во время операции ткани направляют в лабораторию для исследования на злокачественные клетки.
Методы исследования эритроцитов
Подсчет числа эритроцитов крови производят различными способами. Общее количество эритроцитов подсчитывают в 1 мкл крови в счетной камере под микроскопом (см. Камеры счетные), колориметрическим методом, с помощью автоматических счетчиков. Общий объем циркулирующих эритроцитов определяют исходя из объема циркулирующей крови и гематокритного числа (см.). Объем циркулирующей крови чаще устанавливают радиоизотопными методами путем введения в кровь радиоактивного фосфора (32P), хрома (51Cr), альбумина, меченного 131I, и др. Показатели объема циркулирующей крови и объема циркулирующих эритроцитов имеют большое диагностическое значение при различного рода кровопотерях и нарушении кровообращения.
Оценка состояния красной крови может быть дана на основании комплекса исследований: установления количества гемоглобина, числа эритроцитов, их морфологии и интенсивности окраски. В связи с этим определяют среднее содержание гемоглобина в одном эритроците и цветной показатель (см. Гемограмма). Морфологию изучают в окрашенных мазках крови с помощью светооптических и электронных микроскопов. Наиболее распространенными являются методы окраски по Романовскому — Гимзе (см. Романовского — Гимзы метод) и по Нохту. Большое значение в клин, практике имеет определение РОЭ (см. Оседание эритроцитов) и резистентности эритроцитов к гипотоническим растворам, химическим и физическим воздействиям (см. Гемолиз). Цитохимические, биохимические и иммунологические исследования эритроцитов проводят для выявления патологии красного кроветворения и определения ее характера (см. Костный мозг, Кровь).
Общие сведения
Что такое ретикулоциты и откуда они берутся?
Как известно, костный мозг является источником всех клеток, циркулирующих в нашей крови. В нём постоянно происходит эритропоэз, в результате которого образуются эритроциты и ретикулоциты. При адекватном функционировании организма из красного костного мозга в кровяное русло поступают только зрелые клетки, которые способны полностью выполнять свою функцию. При этом небольшое содержание незрелых клеток в крови – норма.
![]()
За созревание юных форм и их преобразование в эритроциты отвечает особый гормон – эритропоэтин. Среднее время развития варьирует от 2 до 5 дней.
Этот биологически активный гормон синтезируется в почечной ткани, и его образование регулируется центральной нервной системой. Поэтому при сильном кислородном голодании или массивном разрушении эритроцитов вследствие разнообразных причин из головного мозга поступает сигнал о необходимости усиления синтеза эритропоэтина для восполнения потерь крови. В результате происходит повышение ретикулоцитов в периферической крови.
Количество ретикулоцитов не обозначается и не определяется общим анализом крови (ОАК), а для диагностики требуются дополнительные методы исследования.
Какие причины могут привести к повышению числа ретикулоцитов?
Не всегда клетки крови повышаются по причине какого-либо заболевания. Например, ретикулоциты повышены бывают у пациентов, получающих терапию для лечения железодефицитной либо фолиеводефицитной анемии. Спустя неделю после начала лечения в периферической крови у таких людей обнаруживается значительное повышение числа ретикулоцитов, что говорит о стимуляции эритропоэза и, соответственно, об эффективности назначенной терапии. Появившиеся в результате лечения юные клетки спустя время трансформируются в нормальные зрелые эритроциты.
Нормальным считают, когда число ретикулоцитов повышается, а у человека перед этим была какая-то кровопотеря или кровотечение. В этом случае организм просто восстанавливает потери, возникшие в результате патологического процесса.
Но если пациент, у которого повышены ретикулоциты, не получает никакой терапии, связанной с анемией, и кровотечения у него не наблюдалось, то вероятнее всего высокие цифры свидетельствуют о повышении эритропоэза, то есть о синтезе эритроцитов в результате действия химических, лекарственных веществ либо бактериальных агентов. Чаще всего подобные изменения возникают при гемолитической, серповидно-клеточной анемиях, талассемии. Еще одним грозным осложнением является опухоль костного мозга, которая способна извращать регуляцию эритропоэза, тем самым способствуя нарушению в ретикулоцитарном ростке и выходу незрелых клеток в кровяное русло.
Также следует учитывать, что у беременных женщин результат анализа на ретикулоциты обычно оказывается высоким. Такое бывает и в норме. Это связано с тем, что в организме при беременности происходит увеличение объема циркулирующей крови, причём вследствие повышения не числа эритроцитов, а плазмы. Таким образом, в крови у женщин ее становится слишком много, и гематокрит снижается. Падает гемоглобин, стремительно развивается анемия, активируются процессы кроветворения. Подобное явление повышения в крови ретикулоцитов считается физиологически нормальным.
Жизнь после лечения рака щитовидной железы
Нет специальных рекомендаций по поводу того, как снизить риск рецидива рака щитовидной железы после наступления ремиссии и завершения лечения. Обычно врачи дают общие рекомендации, советуют правильно питаться, выполнять физические упражнения, отказаться от вредных привычек.
Нужно следить за своим здоровьем, вовремя проходить исследования и сдавать анализы, которые входят в реабилитационную программу. При любых непонятных симптомах, которые сохраняются в течение длительного времени, нужно обратиться к врачу.
Обычно узлы в щитовидной железе выявляются во время осмотра эндокринолога или УЗИ, иногда их обнаруживают сами пациенты. Узлы могут иметь разные размеры, бывают одиночными и множественными, «горячими» (сопровождаются повышенным уровнем гормонов) и «холодными». У многих пациентов сразу возникает паника: наверное, это рак?
По статистике злокачественным оказывается примерно каждый двадцатый узел. В большинстве же случаев это не рак, а такие состояния, как подострый тиреоидит (например, на фоне гриппа или эпидемического паротита), тиреоидит Хашимото (аутоиммунное воспаление в железе), нехватка йода.
Запись на консультацию круглосуточно
+7 (495) 668-82-28
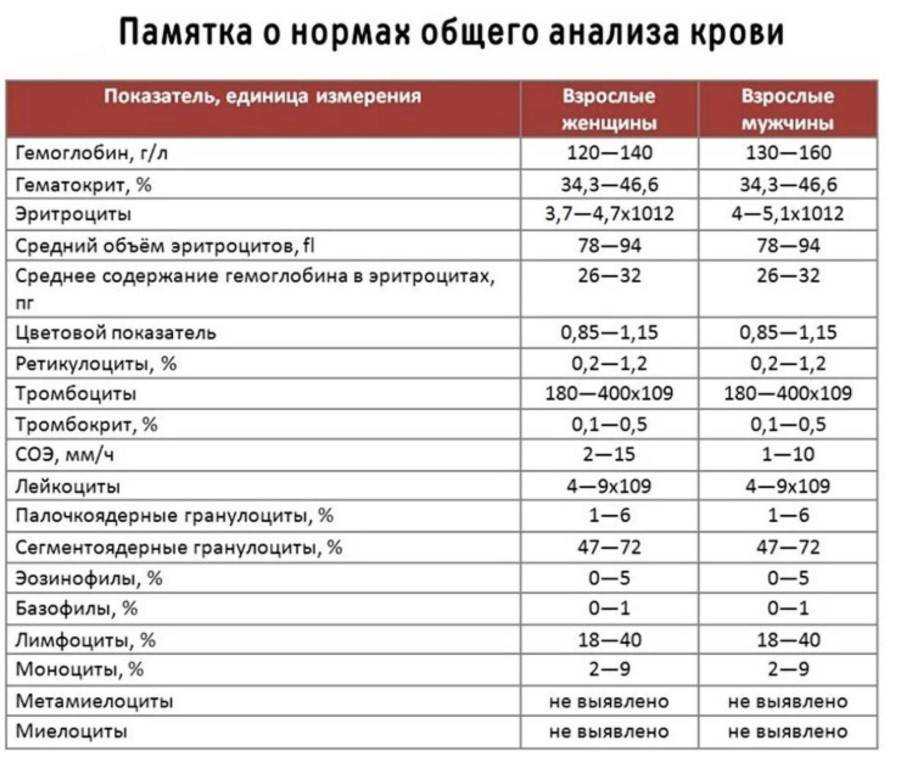
Норма
Норма ретикулоцитов изменяется с возрастом: у грудных детей их уровень выше, чем у взрослого человека. После 12 лет их количество зависит от пола. Это связано с началом менструаций у девочек и ежемесячными потерями крови.
Этот показатель в общем анализе крови измеряется в процентах от общего числа красных клеток (обозначение — RTC). Нормы ретикулоцитов представлены в таблице:
| У женщин | У мужчин | |
| У новорожденного ребенка | 0,15-1,5 | 0,15-1,5 |
| 2 недели | 0,45-2,1 | 0,45-2,1 |
| 1-2 месяца | 0,25-0,9 | 0,25-0,9 |
| 6 месяцев | 0,2-1 | 0,2-1 |
| До 6 лет | 0,2-0,7 | 0,2-0,7 |
| От 6 до 12 лет | 0,2-1,3 | 0,2-1,3 |
| После 12 лет | 0,12-2,05 | 0,24-1,7 |
Расшифровка анализа и причины отклонений от нормы
Если ретикулоциты понижены
Если количество предшественников красных клеток ниже нормы, это означает, что нарушена работа костного мозга или почек. При заболевании почек уровень ретикулоцитов снизится ненамного.
Резкое падение этих клеток (даже до нуля) характерно для заболеваний, которые сопровождаются быстрым разрушением эритроцитов. Это происходит при некоторых заболеваниях крови, в частности при анемиях:
- B12-дефицитной,
- апластической,
- гипопластической.
Степень тяжести анемий показывает индекс продукции ретикулоцитов, который равен уровню RCT, умноженному на гематокритное число.
Система кроветворения истощается при злоупотреблении спиртными напитками. Алкоголь приносит тройной вред:
- угнетает работу костного мозга;
- подавляет функции почек;
- находящиеся в алкоголе токсичные вещества при попадании в кровоток уничтожают эти клетки.
Активность производства ретикулоцитов может снижаться при злокачественных опухолях с метастазами в костный мозг, аутоиммунных патологиях системы кроветворения, микседеме, лучевой и химиотерапии.
К снижению уровня ретикулоцитов может привести прием некоторых препаратов:
- цитостатиков;
- некоторых антибиотиков;
- противоэпилептических лекарств;
- иммунодепрессантов.
Если ретикулоциты повышены
Повышение уровня ретикулоцитов может быть как плохим, так и хорошим признаком.
Рост числа этих клеток происходит при следующих патологиях:
- онкологических заболеваниях с метастазированием в костный мозг (их уровень может упасть, это зависит от того, какой отдел мозга поражен);
- гемолитической анемии;
- талассемии;
- кислородном голодании;
- малярии.
Повышенные ретикулоциты показывают, что лечение фолиеводефицитной или железодефицитной анемии проходит успешно. Через неделю после начала терапии усиливается производство этих клеток, их уровень в крови растет, и они трансформируются в зрелые эритроциты.
Еще одна причина повышенных ретикулоцитов – значительные кровопотери, при которых их количество увеличивается в 3-6 раз. Рост уровня этих клеток, с одной стороны, можно считать хорошим признаком, поскольку это говорит об интенсивном образовании кровяных клеток при их потере. С другой стороны, кровотечение может быть плохим признаком, поэтому его причины нужно выяснить и устранить.
Повышают ретикулоноциты следующие медикаменты:
- витамин B12;
- жаропонижающие;
- эритропоэтины;
- железосодержащие.
Кто они и сколько их?
Ретикулоциты – «новоиспеченные» эритроциты, только-только покинувшие костный мозг.
Вообще, эритропоэз новорожденных – это отдельная тема: взятый анализ через 12 часов после рождения показывает заметное увеличение уровня гемоглобина (до 200 г/л), эритроцитов (до 6,0 х 1012/л и выше) и ретикулоцитов. Такая картина крови наблюдается несколько дней, затем данные показатели начинают падать, что связано со снижением выработки эритропоэтина. Через две недели – месяц продукция эритропоэтина вновь увеличивается, что приводит к повышению уровня ретикулоцитов и эритропоэз нормализуется (у полугодовалого ребенка нормы уже мало отличаются от взрослых)
В этой связи хотелось бы обратить внимание читателя на обозначение единиц измерения количества ретикулоцитов, содержание их может выражаться и в промилле, тогда цифры увеличатся в 10 раз
Таблица: нормы ретикулоцитов по возрастам
| Ед. измерения | До года | 1 – 6 лет | 6 – 12 лет | 12 – 16 лет | Взрослые мужчины | Взрослые женщины |
|---|---|---|---|---|---|---|
| Процент (%) | 0,3 – 1,5 | 0,3 – 1,2 | 0,2 – 1,2 | 0,2 – 1,1 | 0,8 – 1,2 | 0,2 — 2 |
| Промилле (‰) | 3 — 15 | 3 — 12 | 2 — 12 | 2 — 11 | 8 — 12 | 2 — 20 |
Однако возраст «до года» включает разные, очень ответственные для организма ребенка периоды. Кроме этого, нелишним будет учесть и мнение разных авторов, рассматривающих другие варианты, где нормы у детей расписаны буквально по дням и месяцам и, следовательно, несколько отличаются от предыдущих значений. Есть заметная разница и в нормах взрослых.
| Возраст по дням, месяцам, годам | Количество ретикулоцитов в промилле |
|---|---|
| До 14 дней | 1,5 — 15 |
| От двух недель до 1 месяца | 4,5 — 14 |
| От 1 до 2 месяцев | 4,5 — 21 |
| От двух месяцев до полугода | 2,5 — 9 |
| От 6 месяцев до 2 лет | 2 — 10 |
| От 2 до 6 лет | 2 — 7 |
| От 6 до 12 лет | 2 — 13 |
| Люди старше 12 лет женского пола | 1,2 – 20,5 |
| Люди старше 12 лет мужского пола | 2,4 — 17 |
Пациенту самому выбирать, которой таблице верить, хотя в разных источниках можно найти еще несколько штук, однако в сомнительных случаях не мешало бы спросить в лаборатории, каким методом производился подсчет (микроскопия или автоматический анализатор) и какие референтные значения использует данная лаборатория.
Почему в мазке появляется койлоцитоз
Причина патологии – поражение эпителия, покрывающего шейку матки, вирусом папилломы (ВПЧ) или другими патологическими процессами. Из-за этого нарушается клеточное деление, и вместо эпителиальных клеток образуются неправильно развитые койлоциты:
- Эти клетки имеют больший размер по сравнению со здоровыми.
- Внутри любой клетки находится ядро, необходимое для ее деления. Из-за поражения вирусом или воспалением ядра койлоцитов увеличены, деформированы, имеют неправильную структуру и строение, могут распадаться на части.
- У здоровых клеток вокруг ядра находится жидкость – цитоплазма. У койлоцитов она сохраняется только по краю, образуя «гало» – зону просветления.
Клетка с такими изменениями не может нормально делиться, поэтому при койлоцитозе часто возникают нарушения клеточного деления – неправильные митозы, ведущие к раку.
Койлоциты
Койлоциты многообразны и могут иметь различную степень отклонения от нормального строения. Чем она выраженней, тем вероятнее развитие злокачественной опухоли. Точно сказать, насколько опасен тот или иной случай, может только врач-морфолог, исследующий мазок. Но в любом случае присутствие койлоцитов – опасный симптом.
Диагностика на ранних стадиях
Чем раньше установлен диагноз, тем выше шансы на успешное лечение — это утверждение справедливо для любого онкологического заболевания. Если опухоль находится в пределах одного органа, вероятность ремиссии после хирургического лечения наиболее высока. С появлением отдаленных метастазов прогноз резко ухудшается.
Чтобы диагностировать рак на ранних стадиях, проводят скрининговые исследования – регулярные осмотры эндокринолога. Зачастую врач может вовремя обнаружить узел и направить пациента на обследование. Новообразования в щитовидной железе хорошо выявляет УЗИ, но врачи не рекомендуют проходить это исследование всем подряд.
Отдельную группу риска составляют носители аномального протоонкогена RET, который повышает риск медуллярного рака. Если этот тип рака был диагностирован у одного из ваших родственников, вам стоит посетить врача-генетика. При необходимости он назначит генетический анализ.
Если у человека обнаружен аномальный протоонкоген RET, врач может предложить одну из следующих тактик:
- Регулярные УЗИ щитовидной железы: это поможет диагностировать опухоль максимально рано.
- Регулярные анализы крови на уровень гормона кальцитонина.
- Профилактическое удаление железы.
Диагностика рака щитовидной железы сегодня не представляет большой проблемы. Однако остается крайне важным своевременность обращения пациентов. При наличии любых проблем со щитовидной железой, необходимо регулярно наблюдаться у специалиста
Методы диагностики
Обычно, если врач во время осмотра обнаружил в щитовидной железе узлы, обследование начинают с ультразвукового исследования. Оно помогает оценить размеры, количество, расположение новообразований, изучить их внутреннюю структуру, выяснить, является ли новообразование плотным узлом или кистой.
Обнаружить раковые клетки и установить точный диагноз помогает биопсия щитовидной железы. Она может быть проведена, если узел имеет размеры не менее 1 см. Чаще всего ткань железы получают с помощью тонкой иглы, которую вводят под контролем УЗИ. Для точной диагностики нужно получить несколько образцов. Их отправляют в лабораторию для гистологического, цитологического и молекулярно-генетического анализа.
По статистике, на 20 тонкоигольных биопсий диагностируют один случай рака щитовидной железы.
Иногда точный диагноз установить не удается, лаборатория описывает результат как «подозрительный» или «неопределенный». В таких случаях врач может принять следующие решения:
- Повторить тонкоигольную биопсию.
- Провести биопсию другими, более инвазивными, методами. Например, использовать более толстую иглу или удалить часть щитовидной железы.
- Провести генетические анализы, чтобы обнаружить аномальные гены, которые могли бы свидетельствовать в пользу онкологического заболевания.
Обнаруживать раковые клетки помогает радиоизотопное исследование. Его применяют для диагностики первичной опухоли и поиска метастазов. Перед процедурой в организм пациента вводят безопасный радиоактивный йод-131, внутривенно, либо дают принять в виде таблеток. Раковые клетки накапливают это вещество и дают изображение на специальных снимках. При медуллярном раке клетки не накапливают йод, поэтому радиоизотопное сканирование будет неэффективно.
По показаниям проводят рентгенографию грудной клетки, КТ, МРТ, позитронно-эмиссионную томографию (ПЭТ). Это помогает лучше изучить первичную опухоль и найти метастазы.
Так как щитовидная железа — эндокринный орган, в диагностике ее злокачественных опухолей важное значение зачастую имеют анализы крови на некоторые гормоны:
- Тиреотропный гормон вырабатывается гипофизом и стимулирует продукцию гормонов клетками щитовидной железы. Если его уровень в крови повышен, это может говорить о том, что щитовидная железа работает недостаточно активно.
- Тироксин и трийодтиронин. При раке щитовидной железы их уровни в крови чаще всего остаются нормальными.
- Тиреоглобулин — белок, который помогает судить об эффективности лечения. После тиреоидэктомии и радиойодтерапии уровень тиреоглобулина в крови должен оставаться низким. Если он растет, это может свидетельствовать о рецидиве.
- Кальцитонин вырабатывается C-клетками и участвует в регуляции обмена кальция. Определение его уровня имеет диагностическое значение при подозрении на медуллярный рак.
При медуллярном раке может быть назначен анализ на онкомаркер — раковоэмбриональный антиген.
Что это такое?
Ретикулоцитоз — это состояние, при котором число назарелых эритроцитов перефирической крови выше нормы (более 1% от общего числа эритроцитов). Это свидетельствует об усиленном образовании красных кровяных телец в костном мозге (напряженный эритропоэз). Другими словами, в кровяное русло выходит большое количество незрелых форм эритроцитов.
Различают два типа ретикулоцитоза: истинный и ложный. При истинном ретикулоциты также повышены в костном мозге. При ложной форме ретикулоциты повышаются только в периферической крови. Это говорит о том, что клетки усиленно вымываются из костного мозга в кровь. Ложный ретикулоцитоз встречается очень часто. У новорожденных детей и у беременных это состояние считается нормой.
Также это может быть реакцией организма на прием некоторых витаминов.
![]() Самые распространенные причины повышения ретикулоцитов:
Самые распространенные причины повышения ретикулоцитов:
- Сильная кровопотеря (ретикулоцитраный криз). Костный мозг начинает усиленно восполнять недостаток эритроцитов.
- Гемолитическая анемия. При этом заболевании происходит разрушение взрослых эритроцитов, на что костный мозг реагирует повышенным образованием RET.
- Острая гипоксия. Головной мозг не получает достаточно кислорода, поэтому идет усиленная выработка ретикулоцитов, так как они тоже переносят кислород к тканям.
- Внутренне кровотечение (при язве желудка).
- Разрушение эритроцитов (гемолиз) при отравлениях, острых инфекциях, аутоиммунных болезнях.
- Инфекционные заболевания (малярия). Эритроциты разрушаются в селезенке, организм пытается компенсировать потерю производством клеток в костном мозге.
- Опухоль костного мозга. Нарушается функции мозга, раковые клетки раздражают его участки, на что развивается патологическая реакция.
Иногда повышение ретикулоцитов является кратковременным и обратимым.
Оно возникает под воздействием следующих провоцирующих факторов:
- Лечение анемии препаратами железа и витамином В12. Это свидетельствует об эффективности лечения. Показатели нормализуются через неделю после лечения.
- Резкий подъем в высоту. Все приходит в норму через пару дней.
- Беременность. Организм матери нуждается в большем объеме кислорода, а, следовательно, в повышенном количестве эритроцитов.
- Лечение эритропоэтином. Ведь этот гормон стимулирует выработку RET.
- Состояние после трансплантации костного мозга.
- У детей при инфекционных заболеваниях. Так иммунитет ребенка пытается справиться с инфекцией.
- Небольшое повышение может быть у женщины после менструации.
Симптомы
Помимо узлов в щитовидной железе, нужно обращать внимание на такие симптомы, как:
- припухлость и боль в шее;
- хриплый голос более трёх недель;
- кашель и боль в горле;
- затруднение во время глотания;
- увеличение лимфоузла на шее;
- расстройство со стороны кишечника, покраснение лица (при медуллярном раке).
На ранних стадиях рак щитовидной железы часто не имеет симптомов. Вовремя его диагностировать помогают регулярные осмотры врача-эндокринолога, ультразвуковое исследование.
Нередко злокачественная опухоль развивается на фоне других патологических процессов в щитовидной железе, таких как узловой зоб, аденома, аутоиммунный тиреоидит. Уже существующие узлы постепенно увеличиваются в размерах, появляются новые, нарастает их плотность. По мере распространения метастазов в регионарные лимфоузлы, они также увеличиваются. Со временем щитовидная железа становится настолько большой, что деформируется шея.
Часто первым симптомом заболевания становится увеличение пораженного лимфоузла. Опухоль в щитовидной железе обнаруживают только по результатам биопсии после ее удаления. Такой рак щитовидной железы называется скрытым.
На поздних стадиях, когда опухоль прорастает в пищевод, трахею, сдавливает возвратный гортанный нерв, возникает охриплость голоса, затруднение дыхания, кашель, во время которого выделяется мокрота с кровью. В таких случаях прогноз ухудшается.
Рак щитовидной железы в фактах и цифрах:
- В целом заболевание встречается довольно редко: диагностируется не более 10–20 случаев на 100 000 населения в год, хотя, в разных странах показатели могут сильно различаться.
- Рак щитовидной железы составляет примерно 0,5–3% от всех онкологических заболеваний.
- Женщины болеют примерно в 2–3 раза чаще, чем мужчины. Но у мужчин обычно хуже прогноз.
- В отличие от многих других типов рака, опухоли щитовидной железы часто встречаются в молодом возрасте. Например, это самый распространенный тип рака среди женщин 20–35 лет. Каждый пятидесятый больной — ребенок или подросток.
- По данным американских экспертов, в последние годы распространенность заболевания растет примерно на 5% в год. Считается, что это во многом связано с улучшением диагностики. Врачи стали чаще обнаруживать заболевание.
- Рак щитовидной железы относительно хорошо поддается лечению. В среднем пятилетняя выживаемость составляет 98%. На поздних стадиях и при отсутствии адекватного лечения прогноз сильно ухудшается.
Запись на консультацию круглосуточно
+7 (495) 668-82-28
Увеличенная концентрация
Существуют причины, которые способствуют понижению концентрации ретикулоцитов. Чаще всего такое состояние наблюдается при гемолитической анемии. Повышение может достигать 3 тыс. К числу других причин, провоцирующих патологическое состояние, относятся:
- токсический гемолиз — прием лекарственных препаратов, укусы насекомых и ядовитых змей;
- малярия;
- беременность;
- естественная адаптация при переезде в горную местность;
- тяжелая гипоксия;
- метастазирование злокачественного образования в костный мозг;
- острые и обильные кровопотери.
Ретикулоцитоз способен носить разный характер. Патологическое состояние может быть истинным и ложным. При истинной форме наблюдается увеличение количества клеток как в крови, так и в мозге. Ложный вид отличается тем, что выбор ретикулоцитов осуществляется в периферическую кровь, при этом в костном мозге запасы начинают истощаться.
Когда показатели ретикулоцитов повышены, врач может заподозрить развитие внутреннего кровотечения. Чаще всего оно возникает у пациентов с язвенным поражением. Нередко патологическое отклонение возникает при использовании жаропонижающих препаратов Эритропоэтин и Леводоп.
Чтобы снизить уровень молодых эритроцитов, необходимо устранить причину, которая спровоцировала повышение. Когда у пациента была диагностирована апластическая анемия, его госпитализируют. Для профилактики развития осложнений больного помещают в изолированный бокс. Ему назначается иммуносупрессивное лечение. Больной должен получать инъекции циклоспорина А и иммуноглобулина. При необходимости проводится плазмаферез.
При наступлении гемолитического криза пациент нуждается в экстренной помощи. Его госпитализируют для восполнения объема потерянной крови. Во избежание повторного криза проводится удаление селезенки.
Если ретикулоцитоз наступает во время терапии железодефицитной анемии, то никаких терапевтических мер, чтобы понизить показатели ret, не проводится. Через некоторое время отклонение купируется самостоятельно.
При каких заболеваниях в мазке обнаруживается койлоцитоз
Дисплазия шейки матки (цервикальная неоплазия, CIN). Эту патологию вызывает поражение цервикальной слизистой вирусом папилломы человека (ВПЧ). Возбудитель нарушает деление клеток и приводит к клеточным изменениям. Существует три степени патологии:
- Первая (CIN I), при которой внешняя ткань шейки матки (эпителий) поражена на 1/3. Это самая легкая степень болезни.
- Вторая (CIN II) – поражение занимает 2/3 толщины эпителия. Эта форма заболевания – средней тяжести.
- Третья (CIN III) – при этой патологии эпителий поражается более чем на 2/3. Самая тяжёлая форма болезни, вслед за которой развивается рак шейки матки. Чем тяжелее дисплазия, тем чаще обнаруживается койлоцитоз и выше содержание клеток-койлоцитов в мазках.
Дисплазия
Рак шейки матки. Начальная стадия онкологического процесса по своему клеточному строению и другим признакам незначительно отличается от предрака – дисплазии. Вначале злокачественная опухоль не выходит за пределы эпителия (карцинома in situ) и в мазке могут обнаруживаться койлоциты. Вскоре в тканях появятся агрессивные раковые клетки, опухоль прорастёт вглубь, проникнет в соседние органы и даст метастазы.
Эктопия (эрозия, цервикоз) шейки матки – также часто сопровождается койлоцитозом. При этом заболевании цилиндрический эпителий цервикального канала, проходящего внутри шейки, оказывается на её поверхности. Цилиндрические эпителиальные клетки, которые не в состоянии выдержать кислую среду влагалища, воспаляются. Этот процесс сопровождается появлением койлоцитов. Эктопию обязательно нужно лечить, поскольку она приводит к раку.
Койлоцитоз может обнаруживаться при инфицировании вирусом герпеса и цитомегаловирусом. Эти вирусные инфекции также считают факторами, провоцирующими рак.
Иногда в мазке могут обнаруживаться единичные койлоциты. Это не страшно. Такое состояние свидетельствует о воспалительном процессе. У женщин обнаруживается воспаление шейки матки – цервицит, проходящего внутри неё цервикального канала – эндоцервицит, цервикальной слизистой – эктоцервицит, влагалища – вагинит (кольпит).
| Заболевание шейки матки | Случаи обнаружения койлоцитов, % |
| CIN1 | 6,6% |
| CIN2 | 18% |
| CIN3 | 40% |
| Плоскоклеточный рак | 5% |
| Эрозия (эктопия) | 26% |