Виды кист
В зависимости от поражения одного или обоих яичников различают:
- киста левого яичника;
- киста правого яичника;
- двухсторонние кисты (чаще эндометриоидные).
По происхождению:
- функциональная киста (фолликулярная, лютеиновая);
- истинная киста или кистома (цистаденома, тератома и прочие).
По размерам:
- малые кисты – не более 5 см;
- средние кисты – от 5 до 10 см;
- большие кисты – больше 10 см.
По происхождению и гистологической структуре:
- фолликулярная – образуется на месте нелопнувшего фолликула при созревании в нем яйцеклетки;
- лютеиновая (желтого тела) – образуется после свершившейся овуляции и в зоне желтого тела в месте разорванного фолликула;
- геморрагическая – разрыв сосудов в капсуле функциональной кисты и излитие крови в ее полость;
- дермоидная (тератома) – формируется из зачатков эмбриональных тканей, сохранившихся в яичнике в период внутриутробного развития плода;
- эндометриоидная – относится к наружному эндометриозу, формируется из эндометриодных гетеротопий, расположенных на яичнике;
- серозная – относится к истинным, капсула изнутри выстлана серозным эпителием, содержит серозную жидкость;
- муцинозная – тоже истинная киста, отличается бугристостью и многокамерностью, содержит густую слизь (цистаденома);
- параовариальная – располагается в широкой связке матки, растет из надъячникового придатка;
- текалютеиновая – происходят из атрезированных фолликулов при повышенной выработке гормонов гипофиза, наблюдаются при трофобластической болезни (всегда двухсторонние).
Диагностика кисты яичника
Диагностика кисты яичника обычно начинается с гинекологического осмотра. Это очень важный этап, на основании которого врач разрабатывает индивидуальный план обследования, который может включать следующие виды диагностики:
- УЗИ органов малого таза с использованием трансвагинального датчика;
- КТ и магнитно-резонансная томография;
- общий анализ мочи и крови;
- анализ на гормоны: эстроген, тестостерон, ЛГ и ФСГ, пролактин;
- анализ на онкомаркеры (антиген-СА-125, проводится для исключения рака яичника);
- лапароскопия (как диагностическая, так и с целью удаления кисты яичника).
Проявления
Овариальные кисты небольших размеров протекают бессимптомно и нередко являются случайной находкой на гинекологическом осмотре или УЗИ. Клиническая картина во многом зависит от происхождения образования, но имеется ряд общих признаков при его значительных размерах:
- Болевой синдром. Как правило, боли обусловлены осложнением овариальной кисты (разрыв, перекрут ножки, нагноение). Кисты больших размеров обуславливают возникновение болей внизу живота, справа или слева (в зависимости от локализации) постоянным давлением на близлежащие органы. Такие боли постоянные, ноющие или тянущие, могут отдавать в ногу и/или поясницу. Отмечается усиление болей и возникновение тошноты и рвоты после физических нагрузок, полового акта, подъема тяжестей.
- Увеличение живота, изменение его формы. Большие кисты яичника ведут к увеличению живота за счет их значительных объемов, нередко наблюдается асимметрия живота (например, при кисте правого яичника живот увеличен справа). Также живот может увеличиваться за счет асцита (скопление жидкости в абдоминальной полости).
- Синдром сдавления соседних органов/сосудов. Растущее овариальное образование сдавливает мочевой пузырь, что проявляется дизурическими нарушениями: учащение мочеиспускания, болезненность, трудности при опорожнении мочевого пузыря. Давление на прямую и сигмовидную кишку провоцирует запоры и боли, отдающие в задний проход. Сдавление кровеносных сосудов в полости таза ведет к застою крови в венах нижних конечностей и таза и развитию их варикозного расширения.
- Расстройства менструального цикла. Возникают при гормонально-активных кистах яичника. Отмечается нерегулярность, обильность и длительность менструаций, возможно возникновение ациклических маточных кровотечений. При формировании фолликулярной кисты яичника появляются кровянистые выделения в середине цикла, что связано с несостоявшейся овуляцией, при лютеиновой кисте – задержка менструаций. Киста, секретирующая андрогены ведет к огрубению голоса, гирсутизму (рост волос на теле/лице по мужскому типу), увеличению клитора, снижению либидо.
Влагалищные выделения при овариальной кисте остаются неизменными, либо уменьшатся или увеличивается их объем в зависимости от происхождения образования и его гормональной активности. Повышение температуры тела характерно только при развитии осложнений, график базальной температуры однофазный, без характерных пиков повышения и снижения показателей. Жжение во влагалище и появление гноевидных выделений с неприятным запахом свидетельствует о вагините. Нагрубание молочных желез и прочие признаки предменструального синдрома имеет место при кисте желтого тела.
Киста яичника и беременность
Функциональные кисты яичников, как правило, имеют небольшие размеры и не препятствуют наступлению беременности. В процессе гестации происходит гормональная перестройка организма, что часто ведет к самопроизвольному рассасыванию новообразования. При наличии овариальных кист значительного объема рекомендуется избавиться от патологии на этапе планирования беременности ввиду высокого риска развития осложнений (чаще выполняется эндоскопическое удаление образования). Планировать зачатие следует не ранее чем через полгода после операции. В ряде случаев гормонально-активные кисты даже небольших размеров препятствуют наступлению беременности, поэтому лечение включает их удаление с последующей гормонотерапией. После удаления одного из яичников с кистой возможно развитие бесплодия, в данном случае прибегают к методу ЭКО. Беременность после излеченной овариальной кисты протекает без особенностей, но требует тщательного наблюдения.
В случае наступления беременности и одновременного обнаружения овариального новообразования больших размеров женщину ведут как угрожаемую по невынашиванию и развитию осложнений кисты (растущая матка может вызвать перекрут ножки кисты или ее разрыв). Ведение беременности включает назначение профилактических курсов сохраняющей терапии и УЗИ чаще, чем 3 раза за гестацию (контроль возможного роста образования). Плановое удаление кисты откладывается на послеродовый период. При росте образования, перекруте его ножки или разрыве проводится операция независимо от срока гестации. Наличие кисты не влияет на развитие плода, но родоразрешать беременных с больших новообразованиями яичников некоторые акушеры предпочитают кесаревым сечением с одновременным иссечением кисты.
Причины образования кист
«Пупырышки» образуются из-за закупорки наботовых желез, выделяющих слизь и поддерживающих оптимальную среду в половых путях. Они представляют собой кистозные полости, внутри которых находится слизистое содержимое. Причина их появления – воспаление желез или закупорка их устьев слущенными шеечными клетками.
Из-за нарушения оттока слизи железистый просвет постепенно растягивается. Образуется киста, выступающая над поверхностью слизистой.
Наиболее частые причины этого явления:
- Воспалительные процессы, вызывающие усиленное выделение слизи, которая не может полноценно вытекать из-за отека тканей и сужения железистого просвета. Поэтому наботовы кисты появляются на фоне ЗППП, инфицирования кокковой и другой патогенной флорой.
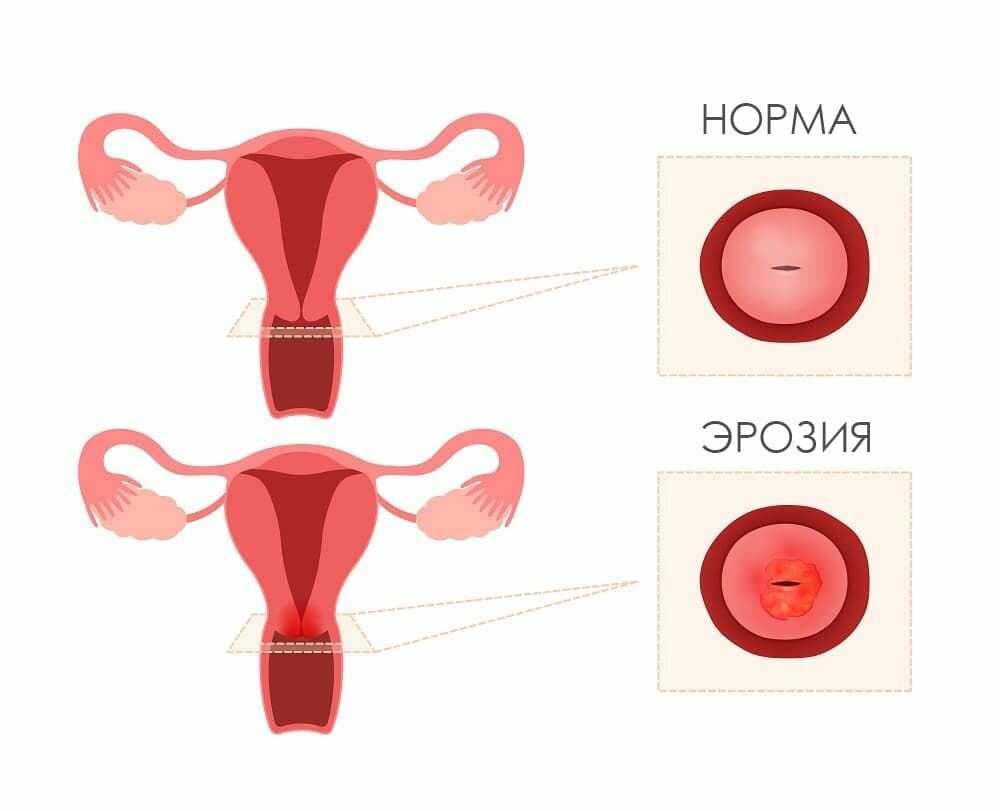
- Патологии шейки матки, при которых её плоский эпителий заменяется цилиндрическим, которого на поверхности быть не должно. Эта ткань реагирует на нахождение в несвойственной для нее среде половых путей воспалением и появлением эрозий (дистопий). На патологическом фоне образовываются кисты.
- Травматизация шеечной области, вызванная хирургическими абортами, тяжелыми родами и другими гинекологическими процедурами. После них шеечные ткани часто срастаются неправильно и снаружи оказываются внутренние ткани, которые воспаляются и покрываются кистами.
- Лечение шеечных эрозий или полипов устаревшими методами, например электрокоагуляцией – прижиганием током. В этом случае возникает ожог шеечной поверхности и появляются рубцовые изменения, нарушающие отток слизи. При применении современных лазерных и радиоволновых технологий такая ситуация не возникает.
- Цервицит – воспаление цервикального канала, проходящего внутри шейки матки. При этом заболевании усиливается выделение слизи наботовыми железами и возникает массивное слущивание эпителия, вызывающее закупорку просвета протоков.
- Самолечение. Воздействие настоев, растворов и раздражающих препаратов, применяемых без назначения врача, приводит к воспалению тканей и нарушению оттока слизи. В результате попытки вылечить гинекологические заболевания народными методами осложняются формированием шеечных кистозных полостей, которые могут достигать больших размеров.
Ретенционная киста яичников. Осложнения
Известны такие осложнения ретенционной кисты яичника:
1. Перекрут ножки кисты ретенционной кисты яичника приводит к нарушению кровоснабжения образования в связи с ущемлением сосудов, питающих его ножку. В дальнейшем развивается некроз кишки. У пациентки возникает резкая боль в животе, напряжение мышц передней брюшной стенки и положительные признаки раздражения брюшины. В это время исчезает перистальтика кишечника, что говорит о развитии перитонита.
2. При нагноении ретенционной кисты яичника происходит заполнение её полости гноем. У пациентки возникает гипертермия, появляется лихорадка и сильные боли во всём животе, тошнота и рвота, после которой не становится легче. Отмечается тахикардия и гипотония.
3. Разрыв капсулы кисты клинически проявляется резкой болью в животе, тошнотой и рвотой, а также снижением артериального давления. У пациентки появляются все признаки «острого» живота, а также симптомы острой кровопотери:
- головокружение;
- общая слабость;
- потеря сознания;
- бледность кожных покровов и слизистых;
- тахикардия;
- гипотония.
При осложнениях ретенционной кисты яичника необходимо пациентку уложить горизонтально на спину, приподнять ей ноги, а на живот положить пузырь со льдом. До приезда скорой помощи ни в коем случае нельзя ей давать анальгетиков и спазмолитиков. В случае признаков острой кровопотери можно поднять обе её конечности, а голову опустить ниже туловища.
Ретенционная киста яичников. Лечение
Некоторые виды ретенционных кист яичников лечатся консервативным методом. Препаратом выбора является Дюфастон. Если медикаментозное лечение не привело к ожидаемому результату, с учётом онкологической настороженности, решают вопрос об оперативном лечении. Ретенционная киста яичников может быть удалена либо при помощи лапароскопии, либо через лапаротомический доступ. Идеальным вариантом удаления кистозных образований яичника является лапаротомия.
Детям, подросткам и женщинам, пребывающим в детородном возрасте, производится вылущивание или резекция яичника, при которой сохраняется неизмененный участок тканей придатка матки. Если женщина находится в предменопаузе, то ей удаляют матки вместе с придатками или проводят удаление яичников.
Лапароскопическое удаление ретенционной кисты яичников проводят следующим образом:
- После проведенного предоперационного обследования приступают к подготовке к операции. Пациентке назначают слабительные и ставят накануне операции вечером и утром очистительную клизму. За десять часов до лапароскопии прекращают приём пищи и жидкости. С вечера пациентку осматривает анестезиолог.
- Операционное поле бреется и обрабатывается антисептиками.
- Выполняется три разреза, через них в брюшную полость вводятся манипуляторы.
- Для лучшего обзора внутренних органов подаётся газовая смесь.
- Под контролем зрения на мониторе удаляется киста яичников.
- При необходимости резецируется яичник, выполняется гемостаз. В некоторых случаях яичник удаляют и выводят из брюшной полости.
- Газ выпускается, на надрезы накладываются швы и асептическая повязка.
Основной этап операции продолжается не более одного часа. К вечеру пациентка может подниматься и ходить по палате. Спустя три дня она полностью восстанавливается. Для обезболивания в послеоперационном периоде назначают не опийные анальгетики. Швы снимают на седьмой день.
После операции лапароскопия, выполненной по поводу кисты яичников, женщине необходимо ограничить физические нагрузки, на время исключить занятия спортом в течение двух недель избегать половых актов. В течение шести недель после лапароскопии не рекомендуется посещать пляж, баню или сауну, а также принимать ванну.
Поскольку в большинстве случаев во время лапароскопического удаления кисты яичников не нарушается целостность ткани придатков матки, у женщины месячные должны начаться по её графику. При задержке менструации, появлении болей или выделений из влагалища необходимо немедленно посетить врача.
Так как лапароскопия всё же является оперативным вмешательством, то после операции необходимо соблюдать диету. На следующий день после операции можно принять бульон и кисломолочные продукты. На вторые сутки разрешается кушать протёртый овощной суп и паровую котлету. Когда появится стул, в рацион добавляют другие продукты.
Классификация и причины появления цервицита
В зависимости от инфекций, вызывающих гинекологические заболевания, в том числе цервицит, специалисты из области женского здоровья используют следующую классификацию:
- неспецифические болезни, к развитию которых привела условно-патогенная флора, которая в норме населяет половые пути: микоплазма, уреаплазма. гарднереллы, грибки, стафилококки, стрептококки и кишечная палочка;
- специфические заболевания, к которым привела экзогенная флора – микроорганизмы, которые занесены в закрытые биологические системы из внешнего мира. Среди подобных микроорганизмов – хламидии, трихомонады и гонококки.
![]()
Одна из самых многочисленных групп возбудителей цервицита – это вирусы. У женщин, страдающих этим заболеванием, более чем в 85% случаев обнаруживают ВПЧ – вирус папилломы человека. Также в числе «виновников» – вирусы герпеса, аденовирус и цитомегаловирус. Иногда наблюдается сочетание нескольких инфекций. При вирусном поражении бывает достаточно непросто установить причину заболевания. Случается, что возбудителя болезни выявляют только при применении углубленных методов диагностики, а до этого женщина получает лечение, которое не оказывает никакого влияния на вирусы.
Вероятность развития цервицита повышается, если у женщины диагностирована эктопия – физиологическое состояние, при котором наблюдается изменение состава клеток шейки матки.
Также среди причин развития цервицита:
- прерывание беременности;
- травмы при установке или снятии внутриматочных средств контрацепции;
- последствия тяжелых родов;
- опущение внутренних органов вследствие перегрузок;
- некорректно проведенные инструментальные исследования матки;
- врожденные патологии органов малого таза;
- бесконтрольное применение антибактериальных препаратов;
- частая смена половых партнеров;
- любые травматичные манипуляции, которые затрагивают шейку матки.
Иногда это заболевание развивается с возрастом, тогда ставят диагноз «атрофический цервицит». К нему приводит нарушение гормонального фона и дефицит эстрогена в период ранней менопаузы. Слизистые оболочки постепенно истончаются и атрофируются. В этом случае лечить пациентку необходимо с учетом возрастных особенностей.
Полезные материалы
Смотреть еще 10 видео
Заболевания шейки матки
![]()
![]()
Фрагмент с участием врача гинеколога высшей категории Назимовой Евгении Михайловны
![]()
Фрагмент с участием врача гинеколога высшей категории Назимовой Евгении Михайловны
![]()
![]()
Смотреть еще 10 видео
Статьи
Смотреть еще
Ведение беременности
Наконец-то Чудо произошло, и тест на беременность показал заветные
две полоски. Поздравляем Вас! С этого момента Ваша жизнь никогда больше
не будет такой же, как раньше.
Читать далее >
Менструальный цикл
Что называется менструальным циклом? Как подсчитать его длительность? Какие процессы происходят в Вашем организме в течение менструального цикла в норме? Что такое овуляция? На все эти вопросы Вы найдете ответы в статье. Кроме того, Вы узнаете, какие гормоны «виноваты» в некоторых состояниях, сопровождающих определенные дни цикла.
Читать далее >
Увеличение точки G
Одним из способов решения проблемы отсутствия сексуального влечение у женщин, является процедура увеличения объема (или аугментация) точки «G». Также пациенты, сделавшие эту процедуру, отмечают усиление ощущений во время интимной близости, причем у обоих партнеров.
Читать далее >
Лечение бесплодия. Или не все так страшно
Некоторое время назад этот диагноз звучал почти как приговор. За последнее время медицине удалось значительно продвинуться в области репродуктивных технологий и подарить счастье материнства многим женщинам, у которых еще несколько лет назад не было ни одного шанса. Но, как это ни парадоксально, сегодня проблема бесплодия актуальна как никогда. Связано это с тем, что количество бесплодных пар неуклонно растет год от года. Часто бывает так, что сначала люди не готовы родить ребенка по разным причинам, а когда приходит время, оказывается, что состояние здоровья не позволяет им сделать это.
Бесплодие – очень серьезный диагноз, для его преодоления нужно, как правило, Ваше большое желание длительно и тесно сотрудничать с Вашим доктором, не отчаиваться, если что-то не получается и твердо верить в успех во что бы то ни стало. Возможностей современная медицина предлагает множество. Что делать, если у Вас никак не получается забеременеть, читайте в статье.
Читать далее >
Диагностика и лечение венерических заболеваний
В настоящее время существует множество заболеваний, передающихся половым путем. К ним относятся ВИЧ, сифилис, гепатиты В и С, хламидиоз, уреаплазмоз, микоплазмоз, половой герпес, цитомегаловирус, вирус папилломы человека, гонорея, трихомониаз, гарднереллез, молочница и др. Все они, как видно из названия, объединены в эту группу по способу передачи. Кроме того, многие из половых инфекций способны поражать половые органы как мужчины, так и женщины, вызывая различные заболевания. Вы узнаете, какие проблемы могут вызвать те или иные заболевания, что будет, если их не лечить. Надеюсь, после прочтения Вы более внимательно будете относиться к этой проблеме и сохраните здоровье на долгие годы.
Читать далее >
Планирование беременности
В настоящее время необходимость планировать беременность уже никем не оспаривается. Планирование беременности необходимо для того, чтобы попытаться выявить те проблемы, которые могут оказать влияние либо на течение беременности и развитие плода, либо на здоровье женщины в условиях развития беременности. Конечно, план обследования при планировании беременности индивидуален и зависит от многих факторов: возраста женщины, состояния ее здоровья, в том числе и в половой сфере, а также наличия или отсутствия у нее ранее беременностей и родов. Но есть обследования, которые можно рекомендовать провести всем женщинам перед тем, как она забеременеет.
Читать далее >
Смотреть еще
Смотреть еще
Журнал “Беременность”
Выпуск №11.
Ноябрь 2006 год
2006 №11
Читать далее >
Журнал “АиФ про здоровье”
Выпуск №2.
Февраль 2007 год
Журнал “Персоны влияния”
Выпуск №1-2.
Январь 2007 год
Журнал “Беременность”
Выпуск №1.
Январь 2007 год
Смотреть еще
Перейти в справочник
На нашем сайте вы можете ознакомиться с описанием определенных препарататов. Их описание носит ознакомительный характер, необходима консультация специалиста. Так же вы можете воспользоваться формой поиска определенного медицинского препарата.
Перейти в форум
Разновидности рака шейки матки
Чтобы понять классификацию рака шейки матки, в первую очередь нужно немного разобраться в ее анатомическом и гистологическом строении. Шейка матки имеет длину 2–3 см и состоит из двух частей:
- Влагалищная часть (экзоцервикс) выступает во влагалище, это то, что гинеколог видит во время осмотра на зеркалах. Слизистая оболочка эндоцервикса состоит из многослойного плоского эпителия.
- Цервикальный канал (эндоцервикс) находится внутри и соединяет влагалище с маткой. Он выстлан цилиндрическим эпителием.
Граница между влагалищной частью и цервикальным каналом называется зоной трансформации.
В 70–90% случаев злокачественные опухоли шейки матки представлены плоскоклеточным раком. Он развивается из многослойного плоского эпителия. Чаще всего злокачественное перерождение происходит в зоне трансформации. В зависимости от того, как выглядит опухолевая ткань под микроскопом, плоскоклеточный рак шейки матки делят на ороговевающий и неороговевающий:
- Ороговевающий плоскоклеточный рак шейки матки называется так потому, что клетки, из которых он состоит, склонны к ороговению. Они крупные, имеют неправильную форму, относительно низкую интенсивность деления. При микроскопическом исследовании обнаруживаются образования, которые называются кератогиалиновыми гранулами и “раковыми жемчужинами”.
- При неороговевающем плоскоклеточном раке шейки матки клетки не склонны к ороговению. Они крупные, имеют форму овала или многоугольника, размножаются более интенсивно.
В зависимости от того, насколько раковые клетки отличаются от нормальных, злокачественные опухоли шейки матки делят на высоко-, умеренно- и низкодифференцированные. Последние ведут себя наиболее агрессивно. Плоскоклеточный ороговевающий рак относят к зрелым формам, он встречается примерно в 20% случаев. Неороговевающий рак – это опухоли средней степени зрелости, они составляют 60-70%. Незрелая форма – это низкодифференцированный рак.
В остальных случаях рак шейки матки представлен аденокарциномой. Она развивается из железистых клеток, продуцирующих слизь. За последние 20–30 лет этот тип злокачественных опухолей стал более распространенным.
Намного реже встречаются аденосквамозные карциномы. Эти опухоли сочетают в себе черты плоскоклеточного рака и аденокарциномы. Чтобы определить тип злокачественной опухоли, нужно провести биопсию.
Инвазивным раком шейки матки называются злокачественные опухоли, которые распространяются за пределы места своей изначальной локализации, вторгаются в окружающие ткани. Фактически это синоним диагноза «рак шейки матки», так как он включает все стадии заболевания, кроме 0. В большинстве случаев его развитие связано с инфекцией, вызываемой вирусами папилломы человека: по некоторым данным эти возбудители обнаруживаются в 99,7% злокачественных опухолях.
На гистологическом уровне в 70% случаев инвазивная форма рака шейки матки представлена плоскоклеточными карциномами. В 25% случаев встречаются аденокарциномы.
Способность к инвазивному росту – вторжению в окружающие ткани – является одной из характерных особенностей, отличающих злокачественные новообразования от доброкачественных. Именно после того, как опухоль значительно распространяется за пределы изначального места своего возникновения, женщину начинают беспокоить симптомы. Выявить заболевание на самых ранних стадиях и своевременно начать лечение помогают скрининговые исследования, поэтому их регулярно нужно проходить всем женщинам, начавшим половую жизнь.
Лечение кисты шейки матки
Распространено мнение о том, что киста шейки матки не особо опасна для общего состояния женщины. Часть специалистов определяют кисту как нормальное состояние здоровья, которое не провоцирует осложнений. Соответственно, лечение кисты шейки матки может и не практиковаться.
Однако большинство врачей все же высказывают мнение о том, что киста не безвредна, так как существует вероятность развития в образовании гнойного инфильтрата. Следовательно, целесообразно проводить хирургическую операцию по удалению кисты. Впрочем, в большинстве случаев оперативное вмешательство проводится только тогда, когда операцию можно провести максимально малотравматично. Если киста расположена глубоко в шейке матки, то операция не проводится, но два раза в год следует посещать гинеколога для наблюдения за динамикой развития недуга.
Изначально в процессе лечения кисты с гнойным воспалением больной проводится пунктирование, в процессе которого полностью убирается гнойно-воспалительное содержимое. После этого с помощью проб определяются антибиотики, к которым чувствителен возбудитель. Их курс обязательно назначается пациентке. Процесс вскрытия и дренирования кисты шейки матки может проводиться на протяжении всего менструального цикла за исключением трех дней перед менструацией и непосредственно дней менструации. Такие ограничения практикуются с целью уменьшения риска развития в дальнейшем эндометриоза шейки матки. Предпочтительно производить процедуру в первые две недели менструального цикла.
Для лечения кисты шейки матки также применяется радиоволновый метод.
Однако чаще всего в процессе лечения кисты шейки матки применяется лазерная терапия, а также проводится прижигание с использованием жидкого азота (метод криотерапии). Использование криотерапии позволяет избежать появления рубцов на шейке матки, поэтому такая процедура считается максимально щадящей.
Проведение лечения лазером может быть в некоторой степени неприятным для женщины, так как процесс ее проведения несколько болезненный. Но при этом происходит не только удаление тканей, но и прижигание сосудов, что эффективно останавливает кровотечение. Прижигание лазером кисты шейки матки рекомендуется женщинам, которые еще не рожали детей, так как он позволяет максимально избежать осложнений.
Для лечения кисты шейки матки пациентке не требуется госпитализация: его проводят амбулаторно. После процедуры женщина может несколько дней чувствовать болевые ощущения режущего характера внизу живота. По истечении десяти дней со времени проведения процедуры применяются свечи, которые активизируют процесс заживления. Для этой цели часто применяются свечи де-пантол. Контрольный визит к врачу необходимо осуществить через месяц после оперативного вмешательства.
Перед началом лечения женщине обязательно проводят анализ мазка из влагалища на флору и скрытые инфекции. Кроме этого анализа не требуется никаких предварительных процедур перед лечением. Если инфекция была обнаружена, то практикуется предварительное лечение.
С целью терапии рецидивирующих кист шейки матки применяются также гомеопатические средства, физиотерапевтические процедуры.
При кисте в шейке матки женщине не требуется соблюдать особые ограничения в питании, физических нагрузках, сексуальных контактах. Также допускается купание в открытых водоемах, посещение сауны и бассейна.
Почему у беременных возникают боли в области таза
Беременные имеют повышенный риск возникновения болей в тазовой области. В первую очередь это обусловлено нормальными физиологическими изменениями в организме женщины:
- На ранних сроках беременности повышается выработка гормона прогестерона, что приводит к «размягчению» мускулатуры внутренних органов, связок таза. Этот фактор вызывает невыраженные двухсторонние боли в тазовой области, которые усиливаются при физических нагрузках.
- Во втором и третьем триместрах матка достигает больших размеров и давит на соседние органы, а также на кости таза. К тому же в этот период увеличивается вес женщины, что усиливает нагрузку на тазовый пояс. Особенно тяжело приходится женщинам при многоводии и многоплодной беременности: привычный центр тяжести очень сильно смещается, что практически всегда сопровождается болезненным ощущениям в области таза и поясницы.
- Боли в тазу в конце третьего триместра могут быть вызваны ложными схватками — своеобразной тренировкой организма, когда мышцы матки на 1–2 минуты приходят в тонус. А также перед родами в связи с волнением у женщин часто наблюдается адреналиновый всплеск. Адреналин повышает тонус мышц, что может провоцировать болевую симптоматику.
Однако боли в тазу у беременной могут вызывать не только «безобидные» причины, но и различные патологические состояния:
- дефицит кальция, который наблюдается у каждой второй беременной. Кальций отвечает за состояние костей и мышц. Нехватка полезного вещества ведёт к патологиям опорно-двигательного аппарата и болезненной симптоматике;
- симфизиопатия — аномальная подвижность лобкового симфиза. Причины состояния — повышенная выработка гормона релаксина во время беременности, недостаток кальция в организме, наследственность, хронические патологии опорно-двигательного аппарата;
Симфизиопатия характеризуется расхождение костей в области лобкового симфиза
воспаление лимфатических узлов в паховой области. Лимфоузлы в паху выполняют важную функцию — способствуют оттоку лимфы из органов малого таза. При воспалении этот процесс нарушается, что приводит к увеличению лимфоузлов и возникновению болей. Наиболее часто заболевание у беременных возникает в результате половых инфекций; варикозное расширение вен в паху, которое характеризуется нарушением строения соединительной ткани и ослаблением стенок сосудов. При беременности такое нарушение образуется в результате избыточной выработки гормонов, повышенного венозного давления, сниженной физической активности; спайки органов малого таза. В результате травм, воспалительных процессов в малом тазу могут образовываться тяжи (спайки) из соединительной ткани, которые «склеивают» мочевой пузырь, матку, связки. Таким образом организм защищает внутренние органы от распространения инфекции;
Спайки — образования из соединительной ткани, которые «склеивают» органы малого таза при воспалительных процессах
заболевания связок:
- воспаление связок тазобедренного сустава, которое может возникнуть после травм или в результате избыточной физической нагрузки;
- растяжение или разрыв связок таза. Такие нарушения развиваются после падений, ударов, автомобильных аварий;
патологии костной и хрящевой ткани:
- артроз крестцово-копчикового сочленения — воспалительный процесс в суставе. Заболевание чаще наблюдается у беременных в возрасте старше сорока лет. Провоцирующие факторы — малоподвижный образ жизни, ожирение, травмы, подъём тяжёлых предметов;
- остеохондроз копчика — разрастание костной ткани в крестцово-копчиковой области. Заболевание может развиться из-за травм, воспалительных процессов, частого нахождения человека в сидячем положении;
Остеохондроз характеризуется нарушением строения позвонков
миозит — воспаление мышц. Миозит возникает в результате травм, паразитарных инфекций, переохлаждения, респираторных заболеваний; защемление нервов таза (бедренного, седалищного). Патология часто наблюдается в третьем триместре беременности, когда матка оказывает сильное давление на участки, где расположены нервы.
Боли в тазу может вызывать защемление бедренного или седалищного нерва
Лазерная терапия при эндоцервикозе шейки матки
Лазерные технологии в лечении эндоцервикоза шейки матки получили широкое распространение в современной гинекологии. Этот метод лечения используется при диагностировании предраковых состояний на шейке матки.
Лазерная терапия представляет собой малоинвазивный метод, который позволяет быстро и безопасно удалять пораженные участки ткани. При этом, здоровая ткань не повреждается, а шовные материалы не требуются.
Проведение лазерной терапии при эндоцервикозе шейки матки подразумевает воздействие на пораженную ткань лазерным излучением, которое генерируется специальным аппаратом. Данная процедура проводится в условиях стерильности и может быть выполнена в поликлинике.
Лазерная терапия считается одним из наиболее эффективных методов лечения эндоцервикоза шейки матки, поскольку применение лазера не приводит к кровотечению и дает возможность получить хорошие результаты лечения.
- Основными преимуществами лазерной терапии при эндоцервикозе шейки матки являются:
- отсутствие повреждения здоровых тканей;
- отсутствие боли;
- низкий риск кровотечения;
- возможность быстрой реабилитации после процедуры;
- высокая эффективность лечения.