Упражнения для коррекции аномальных видов предлежания ребёнка
Если после тридцати двух недель у беременной обнаружили неправильное положение дитя, врачи могут порекомендовать выполнение полезных упражнений, благоприятствующих принятию плодом нормальной для родов позиции. Однако стоит помнить, что иногда имеют место индивидуальные особенности женского организма или ребёнка, которые могут мешать перевороту малыша в правильное расположение, несмотря на качество выполняемых женщиной упражнений.
Существуют также и ограничения к выполнению гимнастики беременной женщиной:
- риск несвоевременных родов;
- предлежание плаценты.
Если же ограничений нет, женщина может попробовать делать простые упражнения:
- Лечь на бок на жесткую поверхность. Полежать 12–15 минут на одной стороне, затем перевернуться на противоположную и полежать ещё столько же времени. Переворачиваться с одного на другой бок следует не менее трёх раз за один подход. Выполнять данные манипуляции стоит два-три раза в день. Эффективность нехитрых действий зачастую бывает высокая и результат проявляется уже в первые 5–7 дней.
- Лечь на спину, под ноги и поясницу положить одеяла таким образом, чтоб ноги были выше головы на 25–30 см. Лежать в этом положении необходимо 20–25 минут, 1–2 раза в день.
- Занять коленно-локтевую позицию на полу и находиться в такой позе 20–25 минут. Выполнять упражнение стоит 3–4 раза в день.
- Упражнение «Кошечка», для выполнения которого изначально также необходимо занять коленно-локтевую позицию. Находясь в исходном положении прогнуть спину вверх в области поясницы, затем выпрямить спину, не прогибаясь вниз. Выполнять упражнение необходимо 15–20 раз за один подход, 2–3 раза в день. «Кошечка» полезна всем беременным женщинам, не имеющим противопоказаний, при выполнении этого упражнения матка насыщается кислородом.
- Дольше чем обычно находитесь в стоячей или чуть наклонённой вперёд позе.
- Старайтесь спать на том боку, где находится головка малыша.
- Плавайте на животе и на спине.
- Исходное положение стоя, ноги на ширине плеч, руки на поясе. Выполняйте медленные наклоны вперёд и назад. Вдох выполняйте в положении стоя, выдох при наклоне. За один подход рекомендуется выполнять 10–20 плавных наклонов.
- Исходное положение то же. Выполняйте плавные наклоны в сторону. На вдохе находитесь в горизонтальном положении и поднимите руки вверх, на выдохе опустите руки и выполните наклон в одну из сторон. За один раз стоит выполнить по 10 наклонов в каждую из сторон.
При выполнении любого из упражнений беременная не должна испытывать дискомфорт, сильную физическую нагрузку или боль. Для достижения наилучшего эффекта выполнять гимнастику рекомендуется не ранее, чем через 2–3 часа после еды. Движения помогают повысить тонус матки и побудить двигательную активность малыша.
В народе поговаривают, что помочь малышу перевернуться можно с помощью наушника с музыкой или источника света, подставленного к нижней части живота. Говорят, что малыш ещё в утробе начинает улавливать звуки и изменения освещённости и из любопытства может перевернуться в сторону внешнего раздражителя.
Если же усилия мамочки оказались ненапрасными и ребёнок с помощью физических упражнений всё-таки занял необходимое положение, стоит помочь ему остаться в естественном предлежании. Прежде всего для этого необходимо носить бандаж. Одевать бандаж стоит в лежачем положении и носить не менее половины дня. Также имеет смысл выполнять пару простых упражнений:
- усядьтесь на пол, ноги согните в коленях и ступни соедините друг с другом. Прижмите колени к полу настолько, насколько это возможно и посидите в таком положении на протяжении 5–15 минут;
- сядьте на стул, стопы прижмите к полу. Медленно поднимайте согнутые ноги вверх на 20–30 см, а затем опускайте в исходное положение. За один подход рекомендуется выполнять 20–30 повторений.
Бывает и такое, что ребёнок самостоятельно переворачивается в естественное для родов положение на последних неделях беременности. Всё-таки природа берёт своё и не стоит паниковать раньше времени.
Так было у моей подруги. После 32 недели ей сообщили, что малыш находится в тазовом предлежании. Она стала выполнять физические упражнения, для того, чтоб ребёнок перевернулся, но они не приносили результата. А спустя неделю, после того как девушка перестала выполнять гимнастику, на очередном УЗИ её обрадовали тем, что плод перевернулся головкой вниз.
Причины
Точные причины предлежания плаценты пока не установлены. Выделяют 2 группы факторов, которые повышают вероятность развития патологии: материнские и факторы, обусловленные плацентарной патологией.
В материнским факторам относят повторные роды: до 80% случаев центрального предлежания плаценты происходит у много рожавших женщин (более 3 родов в анамнезе). Частичное предлежание чаще возникает у беременных старше 35 лет, а также у первородящих женщин, имеющих другие факторы риска.
Плацентарные предпосылки подразделяются на 2 группы: нарушения формирования и прикрепления плодного яйца (например, при генетических аномалиях, при экстракорпоральных методах оплодотворения) и анатомо-физиологические особенности матки и плаценты.
Вторая группа факторов является наиболее многочисленной, включает такие причины:
- рубцы на матке после операций кесарева сечения, аборта, хирургического лечения новообразований и других гинекологических заболеваний;
- хроническое воспаление и атрофия слизистой матки (эндометрия) в результате эндометрита, венерических инфекций;
- миома матки и другие объемные новообразования;
- врожденные пороки развития матки, генитальный инфантилизм;
- нарушения кровоснабжения и трофики матки на фоне экстрагенитальных заболеваний.
Можно ли устранить патологическое положение плода
Если заболевание развилось на ранних стадиях или протекает в лёгкой степени, есть шанс устранить проблему. На помощь придёт профилактическая гимнастика и медикаментозное лечение.
К основным мероприятиям, которые способны устранить недуг относят:
- На втором триместре вынашивания прописываются спазмолитические лекарственные средства. Принимаются они по половине допустимой дозы 3–4 раза в неделю.
- Контролируется состояние мышц матки. Могут назначаться препараты для снятия нервного возбуждения.
- Гимнастические упражнения. Комплекс движений поможет сменить неправильное размещение эмбриона. Все занятия проходят в сидячем или лежачем виде в течение 15–20 минут. Выполнять их нужно за полчаса до приёма пищи. Все действия выполняются с соблюдением рекомендаций доктора.
- Бандаж. Пояс поможет поддерживать живот и снимет напряжение со спины, мышцы будут более расслабленные, что поможет активнее шевелиться эмбриону.
- Иногда применяется внешний перевод ребёнка на головку. Но такой метод лечения довольно опасный, так как может навредить плоду и вызвать осложнения (гипоксию, травмирование малыша, преждевременные роды).
Реальная история в этом видео:
Разгибательные предлежания плода: что делать?
Ребенок способен двигаться в матке очень долго. Если врач диагностировал неправильное предлежание, малыша можно «попросить» повернуться как надо, чтобы и ему и маме было легче при родах.
Когда есть диагноз: положение – продольное головное предлежание лобное или теменное, можно попытаться принять некоторые меры по его коррекции. Очень хорошо в этом случае помогает плавание. Можно походить, например, в бассейн. И после несколько водных сеансов малыш повернется так, как надо. Другой вариант – упражнения, с помощью которых малыш поймет, что ему лучше повернуться.
Упражнение 1. Встаньте на колени и опуститесь на руки, согнув их в локтях. Это упражнение необходимо делать не менее 2 раз в день в течение 10-15 минут.
Упражнение 2. Лягте на правый бок, полежите на нем 10 минут, и быстро перевернитесь на правый. Упражнение нужно повторять несколько дней по 4 раза.
Но прежде чем делать такие упражнения, необходимо проконсультироваться у врача. Если у женщины имеется угроза преждевременных родов, гестоз, предлежание плаценты, рубцы на матке и другие осложнения упражнения могут отрицательно сказаться на вынашивании плода.
Если выяснилось, что упражнения помогли, и ребенок лежит как надо, можно носить бандаж для укрепления его положения. Однако нужна предварительная консультация у гинеколога, так как самостоятельно выбирать бандаж не рекомендуется.
Многие интересуются, может ли врач повернуть плод и не опасно ли это? Но достаточно посмотреть «Акушерское пособие при головном предлежании», чтобы понять, что такое вмешательство нежелательно. Раньше подобная практика наблюдалась. Но ручной поворот может грозить осложнениями для плода. Кроме того, возможно отслоение плаценты и наступление преждевременных родов.
Позиции
Врачебная классификация продольного расположения плода в полости матки учитывает три параметра:
- позиция;
- вид;
- предлежание.
Позиция и вид зависят от расположения спинки ребёнка – направлена она влево или вправо (1 или 2 позиция соответственно), к животу или спине матери (передний или задний вид).
Предлежание говорит о том, какая часть плода расположена ближе к выходу из матки. Вариантов всего два: или головка, или тазовый конец. Классификация предусматривает такие варианты:
- Головные:
- затылочное (сгибательное);
- разгибательные: переднеголовное (первая степень); лобное (вторая степень); лицевое (третья степень).
- Тазовые:
- ягодичное;
- ножное;
- смешанное.
Предлежание плода
Более естественным считается головное предлежание плода, так как голова новорождённого – самая широкая часть, что значит, что после её прохождения через родовые пути, туловищу и конечностям родиться проще. Но и среди вариантов головных есть как физиологические, так и менее желательные.
Затылочное
Самый «популярный» вариант расположения ребёнка в утробе к моменту начала родов. Биомеханика процесса позволяет использовать головку как рычаг для «вытягивания» туловища из матки: упираясь подзатылочной областью в кости таза, плод помогает сокращающейся матке
Кости черепа подстраиваются под родовые пути, осторожно растягивая их до нужных для рождения размеров
Например, при прощупывании живота беременной женщины обнаружилось: возле лона – шарообразное, твёрдое образование (головка плода), между рёбрами – более мягкое, мелкое и из нескольких частей (тазовый конец и ножки), ближе к левому краю живота – небольшое продолговатое выпячивание, соединяющее головку и тазовый конец (спинка). Положение такого плода описывалось бы так: головное предлежание, 1 позиция, передний вид.
Установить подтип продольного головного предлежания без ультразвука крайне сложно. Обычно его определяют за несколько недель до ожидаемой даты родов. Также желательна повторная проверка перед началом родовой деятельности.
При многоплодной беременности данный вариант также считается благоприятным. Обычно не возникает проблем, если все плоды расположены продольно и находятся в головном предлежании. Хуже, если они повёрнуты друг к другу головами.
Переднеголовное
Хотя головное предлежание плода при беременности считается наиболее оптимальным, некоторые его варианты не совсем «удачные». Переднеголовное предлежание – переходный вариант между нормальным положением и патологией, что означает, что для части детей оно может считаться нормальным. Точнее, большинство плодов нормально рождается при этом предлежании.
Биомеханика родов отличается от затылочного предлежания. Здесь проводной точкой («первопроходцем» родовых путей) будут не затылок, а теменные кости.
Чем крупнее плод, тем больше вероятность осложнений
Лобное
Вариант лобного предлежания некоторыми учёными и практическими врачами рассматривается как патологический и требующий кесарева сечения, другими – как приемлемый для родоразрешения без операций. Биомеханизм родов меняется: проводной точкой становится лобная область. Окружность самой широкой части головы в таком положении отличается от окружности при затылочном предлежании. Более узкая голова делает рождение туловища и конечностей затруднённым, иногда приводит к «застреванию».
Лицевое
Третья степень переразгибания головки однозначно считается патологической. При её обнаружении даже в начале третьего триместра контроль за беременной должен быть усилен: роды в лицевом предлежании почти всегда осложнены.
Интранатальные (в процессе рождения) повреждения головы, шеи, головного мозга ребёнка могут привести к пожизненным изменениям или смерти новорождённого. Травмы родовых путей и кровотечения у матери – вторая группа побочных эффектов естественного рождения при лицевом предлежании.
Биомеханизм родов при головном предлежании
В основном роды у женщин проходят в классическом варианте – при затылочном предлежании. Процесс идет с минимальным риском для матери и ребенка, а пропорции прорезывающейся головки и таза роженицы при этом совпадают.
Читайте еще: Тазовое предлежание
Биомеханизм родов при переднем виде затылочного предлежания
Как происходит процесс? Когда ребенок начинает двигаться по родовым путям, его лицо постепенно поворачивается к крестцу роженицы. Если головка начинает рождаться, малыш личиком поворачивается к бедру матери. Таким образом он легко выходит на свет. Но если плод крупный и не соответствует размерам таза лучший выход – операция. Механизм родов при переднем виде затылочного предлежания самый простой.
Биомеханизм родов при заднем виде затылочного предлежания
При этом виде предлежания весь процесс проходит более сложно и время его течения может быть больше положенного. Головка разворачивается лицом к лону, а затылком к крестцу. Ребенок идет тяжело. Поэтому порой приходится стимулировать схватки, даже прибегать к помощи щипцов, хотя их стараются не использовать в последнее время, так как высока вероятность травмирования плода.
Биомеханизм родов при лицевом предлежании
Роды опасны тем, что плод выходит подбородком вперед и есть большая вероятность возникновения травм. У ребенка может быть повреждена структура лица. Обычно врачи очень внимательно следят за прохождением родов, во время которых может произойти разрыв матки или шейки матки. Если возникает такая угроза роженице делают внеплановое кесарево сечение.
Биомеханизм родов при лобном предлежании
Как правило, при таком расположение плода кесарево сечение производится планово. Хотя существует теоретическая вероятность разворота плода акушером, при этом слишком велик риск возникновения травмы шейного отдела позвоночника ребенка.
Если на 30 неделе беременности выясняется, что ребенок лежит неправильно, женщине предлагается госпитализация, во время которой должна быть выбрана тактика родов.
Женщина может родить самостоятельно практически при любом предлежании ребенка. Однако в сложных случаях лучше прибегнуть к кесареву сечению, так как при таком виде оперативного вмешательства легче сохранить здоровье и маме и младенцу.
Биомеханизм родов при переднем виде затылочного предлежания (видео):
https://youtube.com/watch?v=1dptpjJCnH0
Чем помогут врачи
При постановке диагноза «косое тазовое предлежание», доктора могут оказать женщине несколько видов помощи.
Коррекция патологического состояния до рождения ребёнка
Выявление патологии не всегда носит негативный характер. Бывают случаи, когда есть шанс исправить ситуацию. Если заболевание было выявлено на 32–34 недели вынашивания, то врачи назначают специальный курс гимнастических упражнений для беременной. Упражнения можно выполнять в домашних условиях, но в период терапии нужно систематически посещать гинеколога, чтобы минимизировать риски развития заболевания.
Этот метод лечения противопоказан, если у женщины:
- узкий таз;
- есть вероятность возникновения преждевременных родов;
- были выкидыши или обороты на предыдущей беременности;
- много/мало околоплодных вод;
- заболевания матки;
- в утробе 2 или 3 плода;
- гестоз;
- заболевания, запрещающие ЛФК.
Несмотря на то что метод имеет много противопоказаний, он очень эффективен и на ранних сроках вынашивания помогает перевернуться малышу. Но самолечением в этом случае заниматься нельзя, это грозит ещё большим ухудшением положения. Все мероприятия должны проходить под присмотром специалиста.
Акушерский поворот
Если отклонение было выявлено на 6–7 месяце беременности, то можно сделать акушерский поворот. Врач осуществляет определённые механические манипуляции, которые помогают плоду повернуться головой вниз. Такое действие может совершать только квалифицированный специалист в медицинском учреждении под контролем ультразвукового аппарата. Он помогает контролировать состояние ребёнка и прослеживать его переворот.
Перед тем как делать процедуру девушка должна пройти определённую подготовку. Нельзя есть на ночь перед процедурой, так как она делается только на пустой желудок. Кроме того, опорожняется мочевой пузырь, и вводятся внутримышечно лекарства расслабляющие мышцы. Это понизит риск возникновения спазмов и сделает процедуру менее болезненной. Акушерский поворот допускает лишь при некоторых видах заболевания и на ранних этапах беременности. Если же плод не встал на место к концу беременности, то назначается кесарево.
Кесарево сечение при тазовом предлежании плода
Кесарево делается для более безопасного извлечения ребёнка. При нём риски появления осложнений минимизируется. Чаще всего оно делается, если у девушки узкий таз, и естественное рождение младенца опасно для жизни двоих или же биомеханизм родов нарушен.
Кроме того, немаловажную роль играет расположение плода. Если при его предлежании рожать самостоятельно нельзя, то делают кесарево сечение. Операция предотвращает возникновение возможных проблем и защищает матку от повреждений. Отзывы врачей указывают на то, что это наиболее безопасный вариант при постановке при такой аномалии.
Диагностика предлежания плаценты
Обследование у акушера-гинеколога начинается с выяснения жалоб и анамнеза, причем специалист обращает внимание на наличие абортов, осложнений предыдущей беременности, гинекологических заболеваний, дисфункции яичников. Врач проводит стандартное наружное акушерское исследование, при котором определяет неправильное или высокое расположение предлежащей части плода, также возможно менее четкое, чем в норме, ощущение головки плода при пальпации живота
Влагалищного осмотра беременной специалисты стараются избегать, поскольку оно может спровоцировать отслойку плаценты и развитие массивного кровотечения.
Затем проводится УЗИ живота, чтобы осмотреть прикрепление плаценты, подтвердить или опровергнуть диагноз. Исследование абсолютно безболезненно для женщины, к тому же ультразвуковые волны не вредят ребенку, поэтому диагностику можно проводить с любой частотой. Во втором триместре УЗИ делают в положении лежа на спине, в третьем — на боку. Диагноз предлежания плаценты ставят при беременности 20 недель и более, поскольку на раннем сроке не исключены ошибки из-за физиологически низкого расположения органа.
По результатам УЗИ можно определить 4 степени аномалий прикрепления плаценты:
- Первая. Расположение органа в нижнем отделе матки на расстоянии не менее 2 см от внутреннего зева — так называемое низкое предлежание плаценты (норма до 20 недель беременности).
- Вторая. Нижний край плаценты достигает внутреннего маточного зева, но не закрывает его.
- Третья. Плацента полностью перекрывает маточный зев, при этом она расположена асимметрично, т.е. большей частью на передней или задней стенке матки.
- Четвертая. Внутренний зев прикрыт центральной зоной плаценты, и она располагается симметрично относительно матки.
Если у женщины присутствует высокий риск врастания плаценты (например, в анамнезе было несколько операций кесарева сечения), УЗИ дополняют проведением МРТ.
Дополнительное обследование
При патологии плаценты часто бывают нарушения развития ребенка, поэтому акушеры-гинекологи проводят информативный и безопасный тест — биофизический профиль плода (БПП). Он предполагает проведение ультразвукового и кардиотокографического исследования, занимает 1-1,5 часа, включает в себя несколько показателей:
- дыхательные движения плода;
- общая моторная активность;
- мышечный тонус;
- степень зрелость плаценты;
- объем околоплодных вод.
Каждый из показателей оценивается в 0, 1 или 2 балла, после чего все значения суммируются. Нормой считается результат 8 и более баллов, а значения менее 8 указывают на недостаточное поступление кислорода в организм плода, что чревато различными осложнениями.
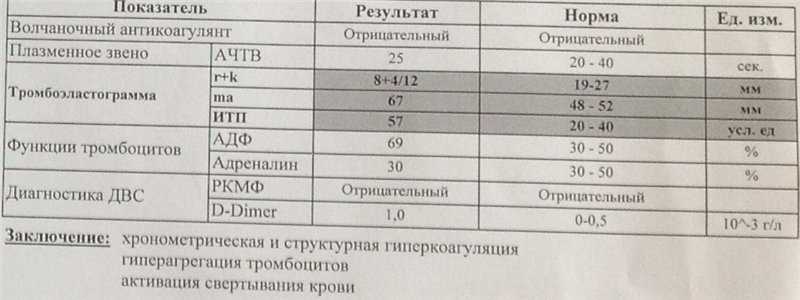
Для оценки состояния здоровья женщины проводится полный комплекс лабораторного обследования, куда входят следующие анализы:
- общий анализ крови — для оценки показателей эритроцитов и гемоглобина, определения наличия и степени тяжести анемии;
- коагулограмма — важный анализ для проверки свертываемости крови, в котором при предлежании плаценты нередко находят отклонения от нормы;
- анализ на резус-антитела — проводится для исключения иммунологического конфликта резус-отрицательной матери и резус-положительного ребенка;
- биохимический анализ крови — проверка работы печени, почек, состояния белкового обмена, что необходимо для исключения осложнений предлежания плаценты;
- анализ на фетальный гемоглобин — определение уровня незрелого гемоглобина в крови матери и ребенка является важным маркером незрелости плаценты.
Остались вопросы? Хотите узнать больше и уточнить цены?
Вы можете связаться с нами по телефону+7 (910) 123-45-67 или Закажите звонок
Позиции плода при предлежании головой
Врачи привыкли подразделять расположение ребёнка в матке в головном предлежании на две позиции:
- Позиция 1 – это значит, что ребёнок повёрнут спиной к левой стенке матки. Такая позиция наиболее распространённая и безопасная.
- Позиция 2 – это вид расположения, когда детская спина соприкасается с правой маточной стенкой.
В любой из позиций плод может находиться в продольном или поперечном положении. Продольное – это нормальное положение ребёнка в утробе матери. Поперечное – является патологией после 30 недель беременности. До 20 недель такое положение считается вариантом нормы. При поперечном положении роды через естественные родовые пути невозможны.
До 20 недель ребёнок может менять своё расположение по несколько раз в день или постоянно находиться как в продольном, так и в поперечном положении.
Также может отмечаться низкое головное предлежание, особенно при беременности двойней. Это можно увидеть при ультразвуковом исследовании на 20 неделе беременности. При низком расположении головки, плацента тоже принимает низкое расположение. Это представляет опасность для дальнейшего течения беременности, появляется риск преждевременной отслойки плаценты, кровотечений и родоразрешения на ранних сроках. Но, чаще всего, примерно к 30 неделям, плацента и плод принимают более высокое положение. Это связано с плацентарным ростом и развитием ребёнка.
При низком головном расположении необходимо соблюдать следующие рекомендации:
- не стоит бегать или быстро ходить;
- на период беременности отказаться даже от незначительных физических нагрузок;
- использовать специальные поддерживающие бандажи для беременных.
Соблюдение этих простых правил поможет беременности протекать комфортно и безопасно
Особенно важно соблюдение данных рекомендаций, если развивается двойня
Какие симптомы могут беспокоить беременную с предлежанием плаценты?
Будущая мама может не предъявлять никаких жалоб. В таких случаях на предлежание плаценты указывают косвенные признаки:
-
задержка внутриутробного развития плода;
-
неправильное положение плода;
-
патологическое предлежание плода;
-
высокое расположение предлежащей части плода над входом в малый таз;
-
выслушивание плацентарных шумов в области нижнего сегмента матки.
Если акушер-гинеколог сталкивается с вышеперечисленными проявлениями, он направляет беременную на УЗИ для уточнения диагноза.
Главный симптом, который беспокоит женщину, — повторяющиеся маточные кровотечения различной степени интенсивности.
Так как послед не растягивается вслед за растущей стенкой матки, происходит периодическая отслойка предлежащей части плаценты. При этом из межворсинчатого пространства изливается кровь.
Эпизоды могут возникать после физической нагрузки, кашля, полового акта, натуживания при дефекации, влагалищного исследования, тепловых процедур. Чаще всего беременные сталкиваются с данным проявлением после 30-й недели, но в некоторых случаях кровотечения беспокоят будущую маму с первого триместра до самых родов.
Вне зависимости от степени предлежания плаценты «фаза» кровотечения, как правило, сопровождается характерными симптомами:
-
ярко-алая кровь изливается наружу;
-
внезапное начало;
-
отсутствие болевых ощущений;
-
нормальный тонус матки;
-
анемия у беременной.
Самые обильные выделения встречаются при полном предлежании. При частичном и краевом расположении плаценты кровотечение обычно развивается ближе к родам или в их начале: когда нарастает частота и интенсивность схваток, а также происходит сглаживание и раскрытие шейки матки.