Расшифровка анализа
Результаты анализа расшифровывает, в первую очередь, акушер-гинеколог, ведущий беременность; получение нормальных или низких показателей риска не требует специальных знаний для расшифорвки. Если же результаты тестов оказались неблагоприятными, генетик и врач-акушер-гинеколог обязаны тщательно изучить результаты пренатального скрининга и согласовать их с семейной парой; специалисты информируют родителей о возможных рисках.
При необходимости генетик назначает консультацию врача, который занимается лечением конкретной генетической аномалии, или врача-перинатолога, который ведет сложные беременности. Помощь специалиста позволяет будущим родителям подготовиться к рождению ребенка и изучить все тонкости постнатального периода.
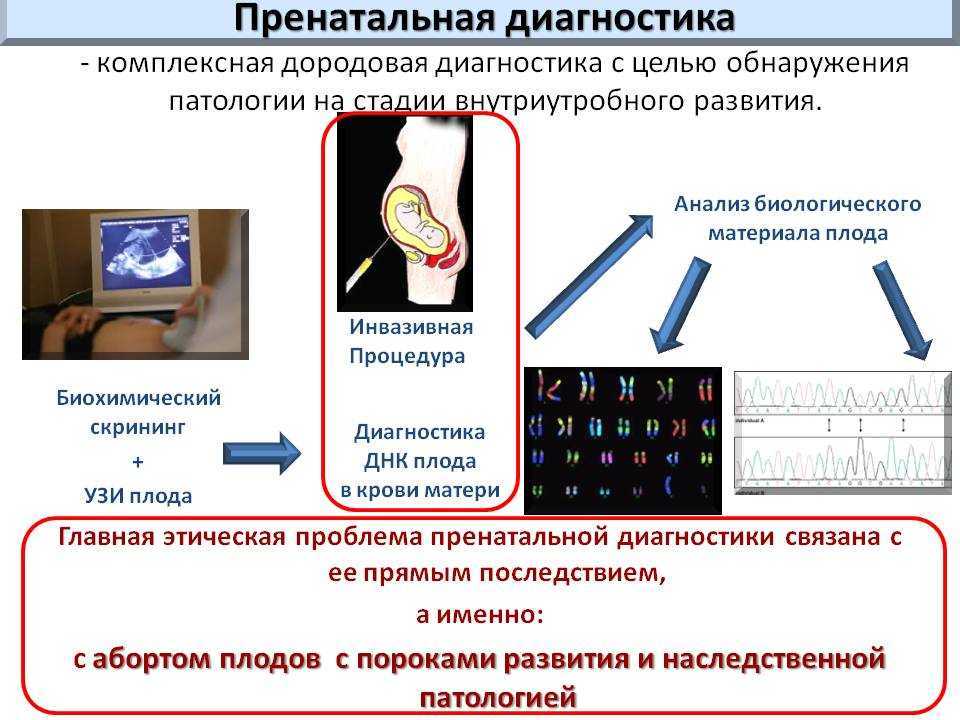
Методами инвазивного (нехирургического) обследования беременных являются: биопсия хориона (предшественника плаценты), амниоцентез, кордоцентез (взятие крови из пуповины), а также редкие — биопсия кожи плода и эмбриоскопия. Их используют только в случае высокой вероятности развития генетического дефекта и аномалий.
Ультразвуковые маркеры
Врач ультразвуковой диагностики должен быть предупрежден о полученных результатах биохимического скрининга (и предыдущих ультразвуковых исследований)
Специалист УЗИ обращает внимание на размер воротниковой складки, копчиково-теменной размер, частоту сердцебиения плода, состояние лицевого скелета, длины трубчатых костей, состояние мочевого пузыря, почек, кишечника, количество околоплодных вод. Любые отклонения в ультразвуковой картине могут говорить о наличии генетической патологии и должны быть оценены ведущим беременность акушером-гинекологом и генетиком.
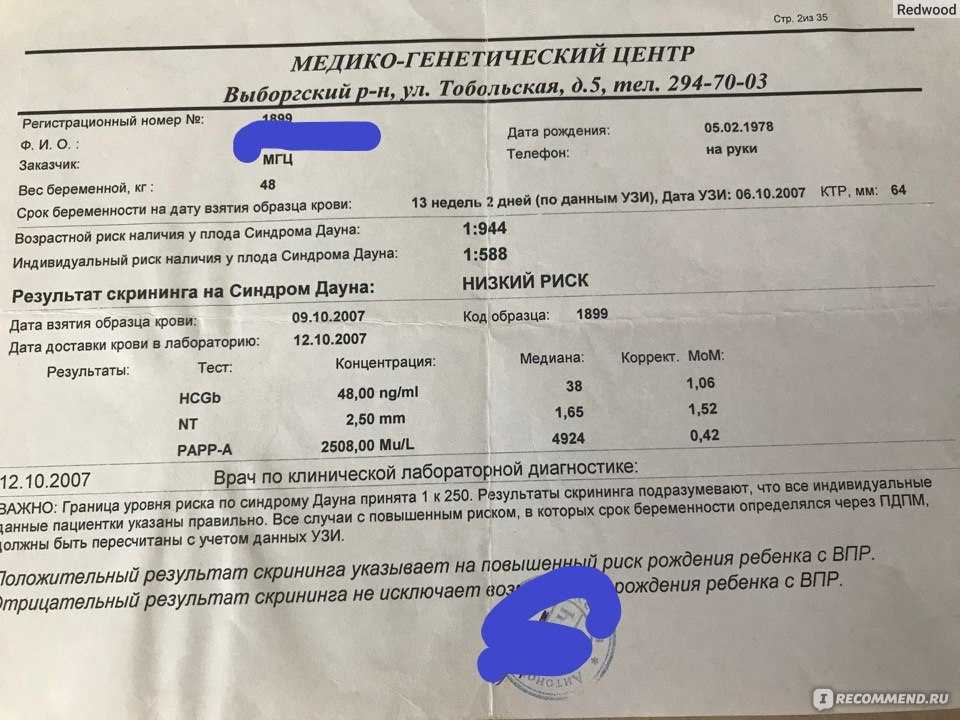
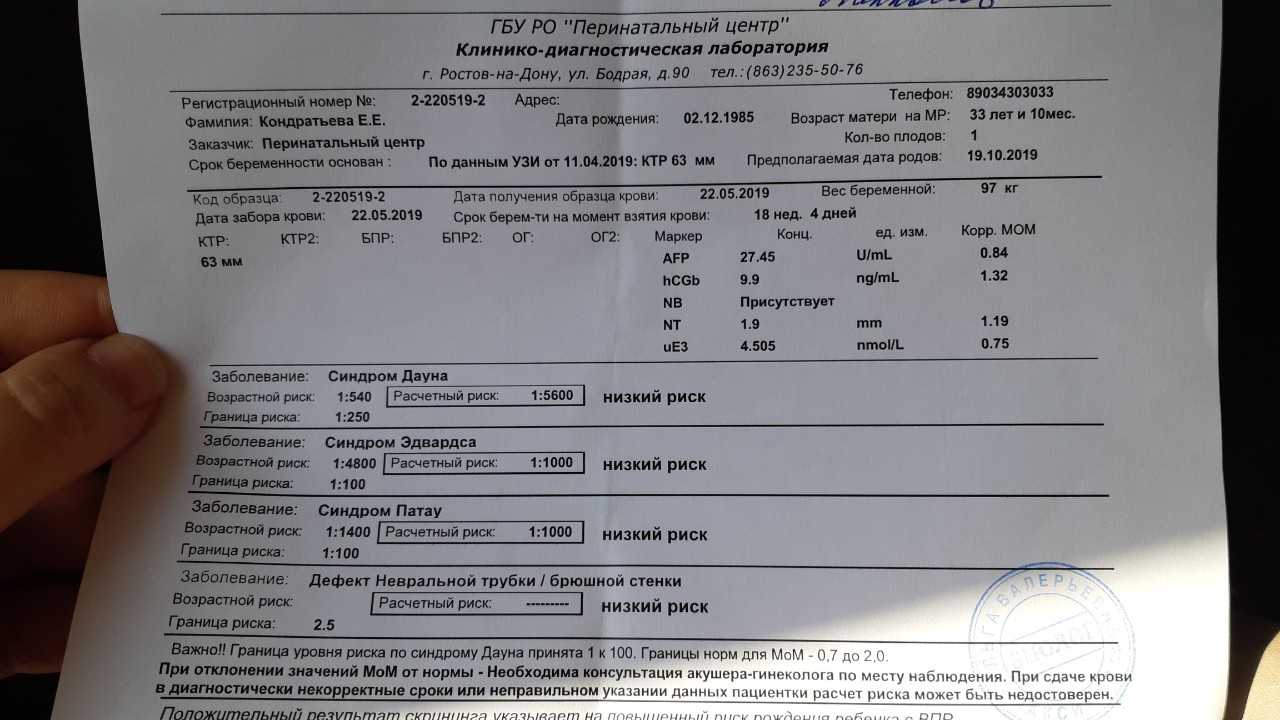
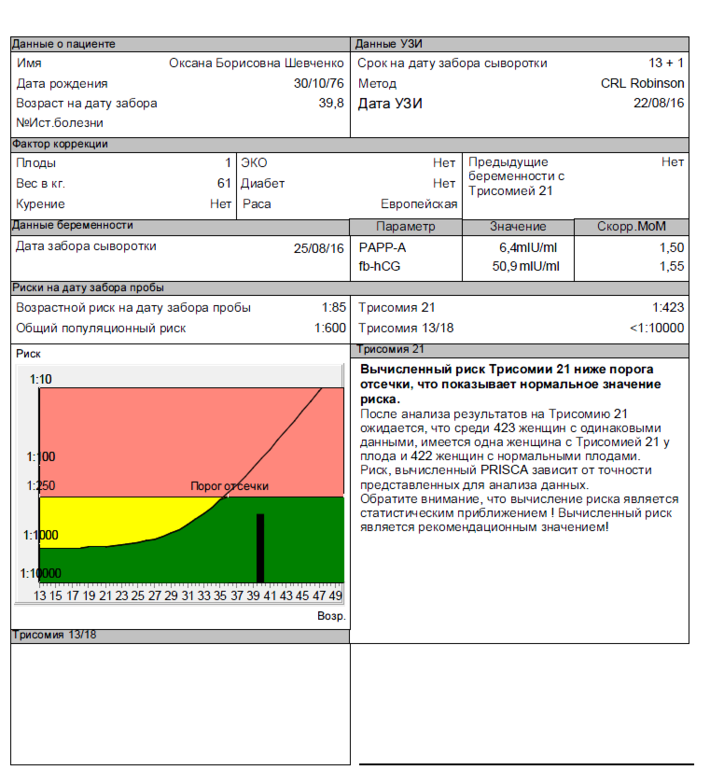
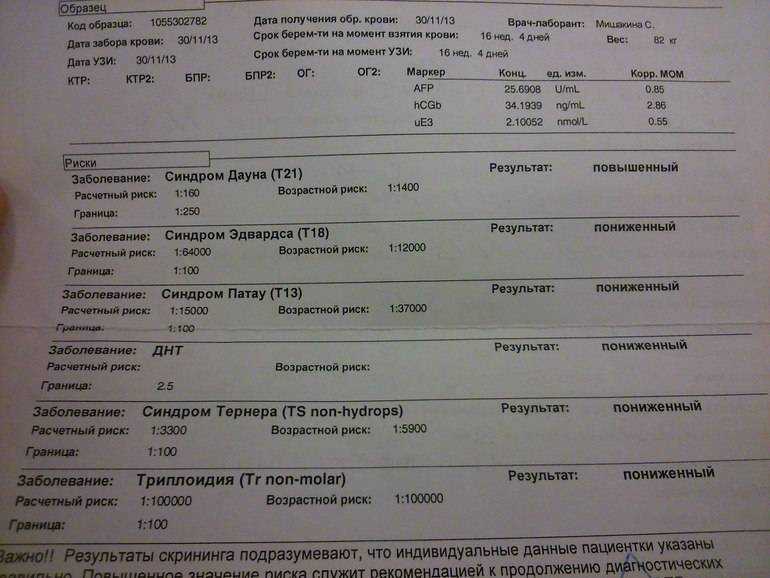
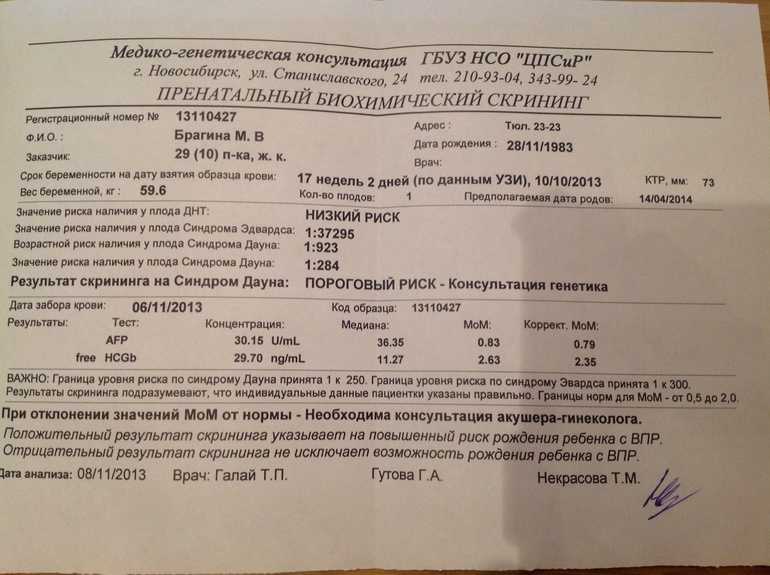
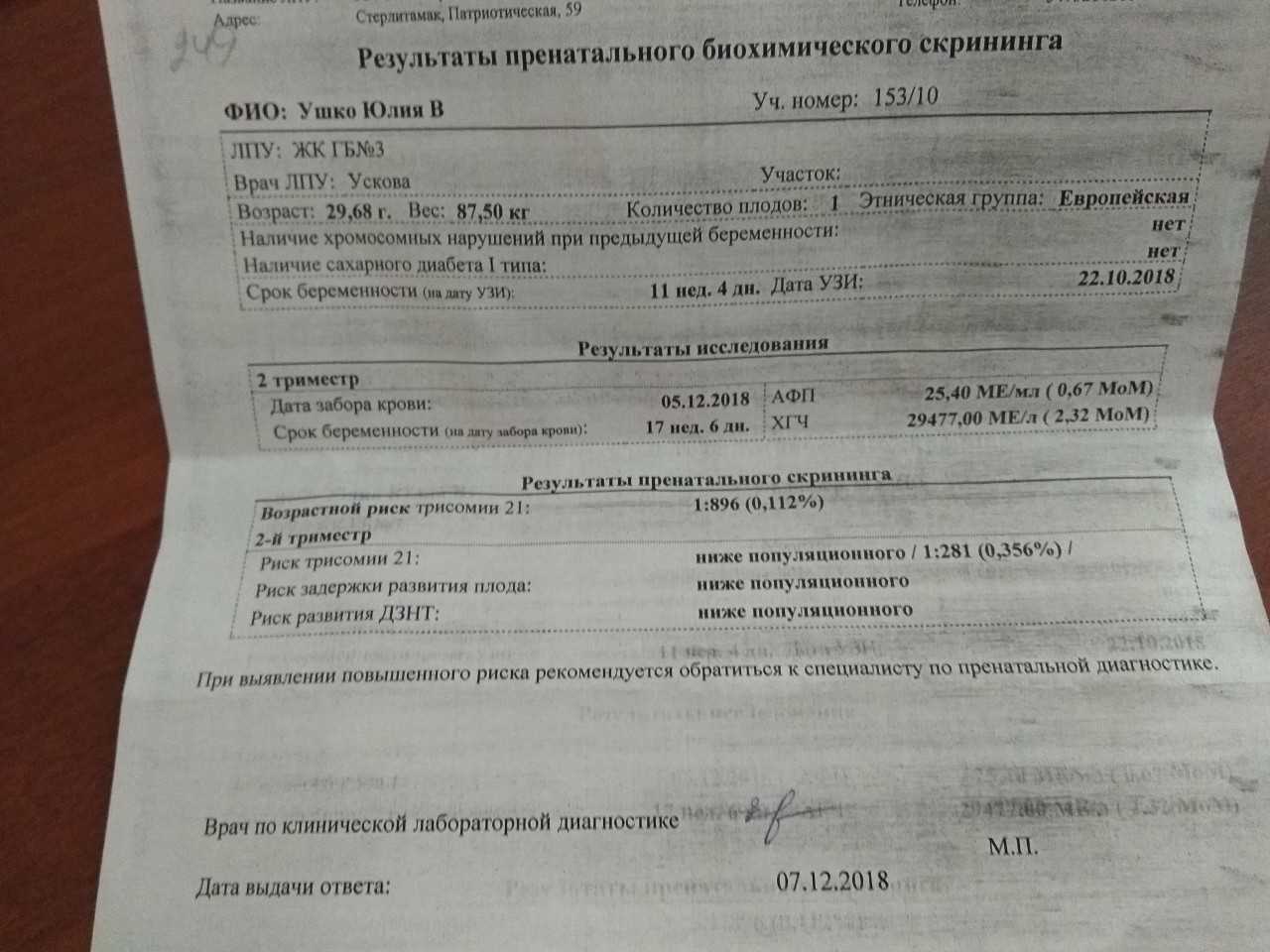
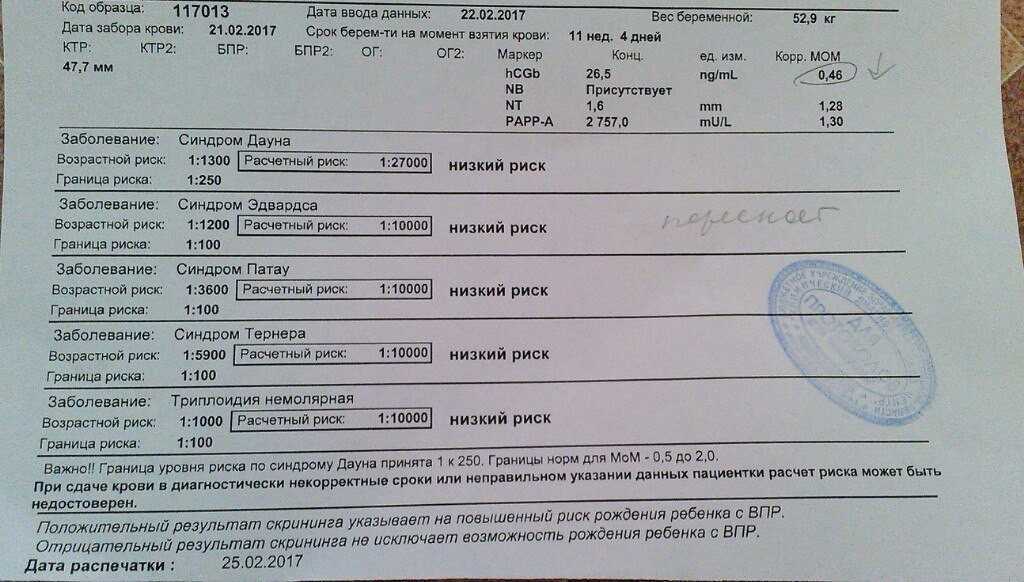
Маркеры крови
При стандартном скрининге берут два показателя крови:
-
Ассоциированный с беременностью протеин-А (PAPP-A);
-
Свободный хорионический гонадотропин (бетта-фракция).
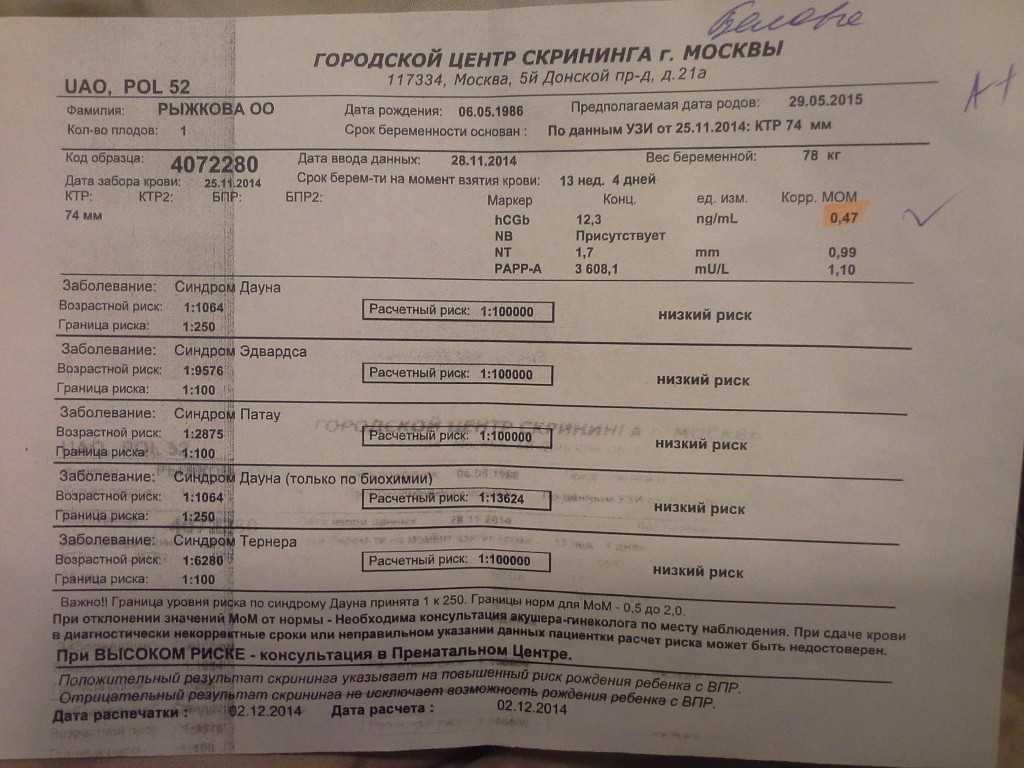
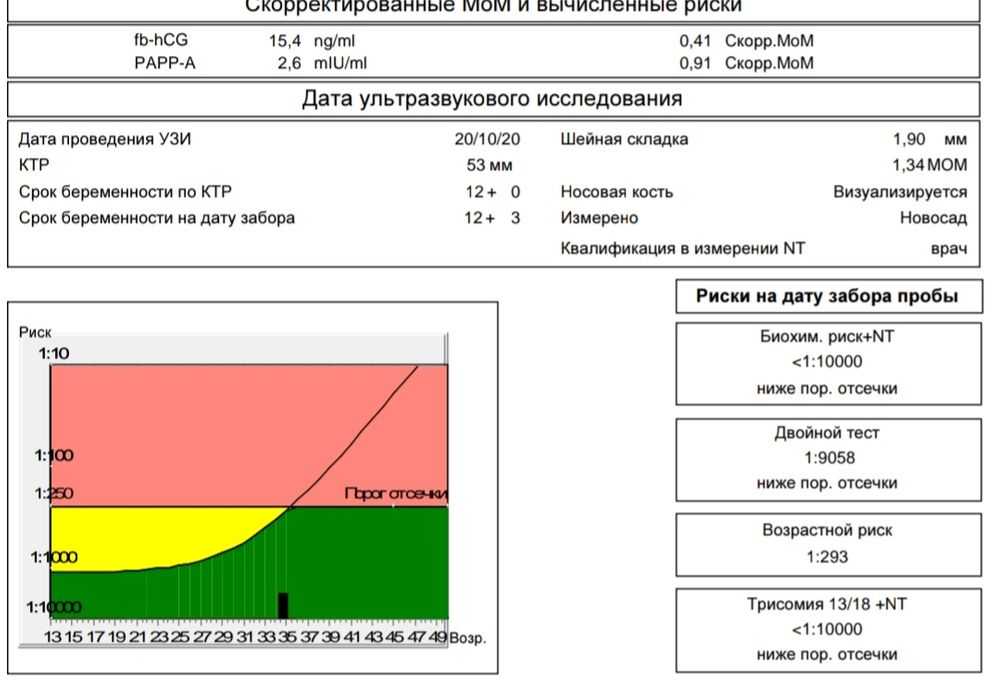
Эти показатели зависят от срока беременности; диапазон нормы широкий и зависит от многих обстоятельств, в т.ч. от региона проживания. При расчете учитываются данные анамнеза, и такой расчет позволяет более точно определить вероятность патологии плода.
Возможные осложнения кордоцентеза и способы их профилактики
На протяжении первых двух часов после кордоцентеза пациентка остается в стационаре для наблюдения. Если опасений относительно ее состояния и состояния плода не возникнет, будущую маму отправят домой ожидать результаты анализа.
Акушер-гинеколог объяснит пациентке, каких правил следует придерживаться после кордоцентеза и какие ощущения следует считать нормальными. Первые 1-2 дня женщина может испытывать дискомфорт в нижней части живота, чувство мышечных спазмов, что считается нормальным после инвазивного исследования. Минимум на сутки после кордоцентеза нужно будет отказаться от половых контактов, не поднимать ничего тяжелого и не выполнять спортивных упражнений
Важно сохранять спокойствие и не нервничать.
![]()
Появление сильных болей, любых не характерных и, особенно, кровянистых выделений из половых путей, повышение температура тела — повод срочного обращения к врачу для исключения осложнений, угрожающих благополучию беременности.
К осложнениям кордоцентеза относятся:
- Самопроизвольное прерывание беременности;
- Инфицирование;
- Кровотечения, гематомы в области прикрепления плаценты к стенке матки;
- Нарушение целостности плодного пузыря.
Наиболее распространенные хромосомные болезни можно диагностировать при помощи метода FISH-гибридизации за 2 дня, но такая методика доступна не для каждой лаборатории. Полноценный молекулярно-генетический анализ позволяет обнаружить более 400 самых разных генетически обусловленных синдромов, которые невозможно диагностировать посредством стандартного кариотипирования. Такое обследование может занять до двух недель.
При проведении кордоцентеза женщина должна быть готова к получению негативного результата исследования, который потребует принятия конкретных мер, в частности — прерывания беременности в связи с тяжелой патологией плода. Как правило, специалисты рекомендуют именно этот путь при неутешительном диагнозе, объясняя возможные трудности, с которыми придется столкнуться маме и семье в случае рождения больного ребенка.
Прерывание проводят только с согласия беременной, поэтому те женщины, для которых аборт невозможен по личным причинам даже в случае хромосомной патологии или пороков развития, должны заранее обдумать, стоит ли проводить кордоцентез, который хоть и редко, но все же дает осложнения. С другой стороны, знание характера патологии будущего ребенка еще до родов дает возможность заранее подготовиться к рождению больного малыша и решить ряд вопросов касательно последующего лечения и ухода.
Методика проведения
Кордоцентез осуществляется трансабдоминально (через переднюю брюшную стенку). Выбранный для нанесения прокола участок передней брюшной стенки обрабатывается антисептиком, при необходимости проводится инфильтрационная анестезия кожи и подлежащей жировой клетчатки. После этого врач под УЗ-контролем тонкой полой иглой с мандреном прокалывает кожу, все подлежащие ткани, стенку матки и плодные оболочки. Больно ли это? Основная часть женщин описывает испытываемые ощущения как вполне терпимые. Наибольший дискомфорт обычно причиняет прокол кожи, что можно нейтрализовать действием анестетика.
Последующая тактика зависит от выбранного объема исследования. Возможно проведение одно- и двухигольного кордоцентеза. Первый вариант – самый простой, при этом прокол вены пуповины осуществляется той же пункционной иглой. При двухигольной технике вначале производят забор образца амниотической жидкости. После этого в просвет иглы вставляют другую, меньшего диаметра. Ей и производят пункцию сосуда.
![]()
Непростой для врача является ситуация, когда плацента располагается по передней поверхности матки. При этом бывает затруднительно выбрать место пункции. Но при необходимости допустимо проведение прокола через тонкий край плаценты с минимальным количеством ворсин. В любом случае стараются пунктировать свободную петлю на 3-5 см выше места перехода пуповины в плаценту.
Забор крови осуществляется в предварительно гепаринизированный шприц для предотвращения ее коагуляции до проведения анализа. Просвет иглы закрывается мандреном, она аккуратно извлекается. Место прокола на животе повторно обрабатывается антисептиком и закрывается самоклеящейся повязкой. Наложения швов не требуется.
Кордоцентез может осуществляться одним врачом или двумя специалистами, один из которых отвечает за УЗ-визуализацию, а другой – за пункцию. В настоящее время выпускается специально разработанный пункционный адаптер, сопряженный с абдоминальным УЗ-датчиком. Имеются также иглы с особым покрытием, повышающим степень их ультразвуковой визуализации. Но далеко не все медицинские учреждения имеют их в своем арсенале, используя стандартные пункционные иглы разного диаметра.
Забраная пуповинная кровь отправляется в лабораторию. Результат анализа обычно приходит в течение 3-10 суток. При получении неблагоприятных данных женщина принимает решение, будет она сохранять беременность или даст согласие на ее прерывание по медицинским показаниям.
Преимущества неинвазивного теста Панорама, позволяющего выявлять хромосомные заболевания
Генетический скрининг зачастую рекомендуется к выполнению с целью выявления хромосомных заболеваний у плода во время беременности.
Почему вам следует решиться на выполнение НИПТ?
• Скрининг на наличие определенных генетических заболеваний, таких как синдром Дауна.
• Он позволяет определить пол вашего ребенка (необязательно)
• Он дает значительно меньше ложных результатов, чем скрининг материнской сыворотки
• Его можно проводить уже на девятой неделе беременности.
• Не представляет опасности для вашего ребенка.
Чем отличается тест Панорама?
Панорама — это единственный метод НИПТ, который позволяет отличить ДНК женщины от ДНК ребенка при оценке хромосомных нарушений. А это в свою очередь дает:
• возможность количество ложноположительных и ложноотрицательных результатов3,4,5
• возможность выявить триплоидии, тяжелые хромосомные нарушения, которые при отсутствии надлежащей помощи могут привести к серьезным осложнениям беременности6,7
• самую высокую зарегистрированную точность определения пола плода среди всех НИПТ (определение пола ребенка не является обязательным пунктом при выполнении теста)3,4,5
• Возможность определить, являются ли близнецы однояйцевыми или разнояйцевыми, что, соответственно,определяет план оказания помощи со стороны вашего поставщика медицинских услуг.
Отличие кордоцентеза от амниоцентеза
Если говорить о том, какой из методов инвазивной диагностики самый распространённый, то с уверенностью первенство можно закреплять за амниоцентезом.
Амниоцентез предполагает прокол амниотической оболочки и забор на анализ околоплодных вод
Амниоцентез — это пункция амниотической оболочки, целью проведения которой является получение на анализ околоплодных вод. Этот вид диагностики проводится на 14–20 неделе беременности и считается не таким сложным, а также в меньшей степени сопряжённым с различного рода рисками.
Видео «Что такое амниоцентез?»
https://youtube.com/watch?v=EZXWUSFbR78
При выдаче направления на диагностику врач-генетик учитывает ряд факторов, которые и влияют на то, какой метод окажется в каждом конкретном случае более предпочтительным. Бывают ситуации, когда именно кордоцентез по всем показателям беременности становится приоритетным. Но подобных обстоятельств не так уж и много.
Таблица «Кордоцентез или амниоцентез?»
| Фактор, влияющий на выбор метода диагностики | Кордоцентез | Амниоцентез |
| Сроки проведения | Не ранее 20 недели беременности | На любом сроке (лучше после 16 недели) |
| Сложность манипуляций | Высокая | Более низкая, чем при кордоцентезе |
| Вероятность осложнений | До 3% | До 0,5–1% |
| Сроки получения результатов | До 10 дней — это максимальный срок, но, как правило, результаты приходят гораздо быстрее | До 28 дней (реже — до 14 дней) |
| Достоверность | До 99,9% | До 99,5% |
К примеру, для подтверждения или опровержения наличия пороков развития плода, несовместимых с жизнью, беременную, конечно, направят на кордоцентез, так как здесь важна не только точность, но и скорость получения результата.
Ведь если диагноз подтвердится, будет принято решение о прерывании беременности по медицинским показателям. А такую операцию откладывать нельзя во избежание возникновения у женщины осложнений.
Если же кариотип плода определяется по другим показаниям, то чаще предпочтение отдаётся амниоцентезу.
Как кариотипирование по лимфоцитам выявляет наследственные болезни
Человеческий организм состоит из клеток, каждая из которых содержит ядро, в котором находятся хромосомы. В норме их 23 пары, одна половина из которых достается от мамы, а вторая – от папы. Хромосома напоминает по форме неровную букву Х с различающейся верхней и нижней частью.
Верхняя и нижняя часть хромосомы состоит из двух одинаковых частей – сестринских хроматид, имеющих в норме одинаковое строение. Они образуют плечи, соединенные перетяжкой – центромерой. Одно плечо у хромосомы короткое, другое – длинное.
Мужской и женский хромосомный набор отличаются всего одной хромосомой: Y – у мужчин и X – у женщин, которые определяют пол.
Совокупность хромосомных признаков называется кариотипом, а определение его особенностей – кариотипированием. При этом исследовании определяется число и строение хромосом, а также выявляются различные отклонения, приводящие к врожденным патологиям.
Где проводят пренатальную диагностику
Пренатальная диагностика может проводиться в рамках системы ОМС по направлению участкового акушера-гинеколога. Но в этом случае для обследования женщины будут использоваться только базовые методы исследования, которые не всегда дают высокий процент достоверности. К тому же существует риск проведения УЗИ на недостаточно современном оборудовании, что тоже может повлиять на информативность тестов.
В настоящее время услугу пренатальной диагностики предоставляют и репродуктивные центры. ICLINIC – современная прекрасно оснащенная клиника, специализирующаяся на диагностике и лечении различных форм бесплодия и дальнейшем ведении беременности. Скрининговые УЗИ проводятся на оборудовании экспертного класса опытными высококвалифицированными специалистами, имеющими все необходимые лицензии. А наличие собственной современной лаборатории позволяет осуществлять всю необходимую пренатальную диагностику в максимально короткие сроки и с высокой степенью достоверности.
Обязательно ли прерывать беременность?
Начнем с того, что делать или не делать аборт при Синдроме Дауна, женщина решает самостоятельно. Т.е. прерывать беременность в связи с патологией плода ее никто не заставит. Но гинеколог и генетик обязательно предупредят о последствиях — болезнь неизлечима и будет прогрессировать.
Некоторые женщины не хотят делать аборт, планируя сдать больного ребенка в детский дом. Если раньше достаточно было подписать отказ на малыша, теперь закон обязывает платить бессовестных мамаш алименты. Поэтому, произведя на свет ребенка с СД и отказываясь от него, жить счастливо и беззаботно не получится.
Показания и противопоказания к анализу
![]() В нашей стране проведение инвазивной пренатальной диагностики не носит массовый характер.
В нашей стране проведение инвазивной пренатальной диагностики не носит массовый характер.
Направление на инвазивное вмешательство получают будущие мамы по определенным показаниям, когда риск от процедуры не превышает риски возникновения неприятных последствий от отказа от нее.
Традиционно, показаниями к проведению инвазивного пренатального обследования являются:
- повышенный риск наличия у плода пороков развития:
- возрастной порог беременности: у будущих мам, старше 35 лет, возрастает вероятность зачатия плода с хромосомными аномалиями;
- Плохие результаты биохимического теста 1 триместра или второго скрининга;
- прежняя беременность, отягощенная вынашиванием плода с пороками развития;
- наследственные заболевания в анамнезе родителей, вызывающие тяжелые отклонения в физическом и умственном развитии.
В таких случаях кариотип плода стараются, по возможности, определить на ранних сроках беременности, чтобы, в случае неблагоприятного диагноза, решить вопрос о дальнейшей тактике ведения беременности.
К кордоцентезу прибегают, если по каким-то причинам, раннее инвазивное обследование провести не удалось, например, при поздней постановке женщины на учет по беременности, либо оно оказалось неинформативным.
Кроме того, кордоцентез может потребоваться, если имеют место быть:
- некоторые осложнения текущей беременности:
- заболевания матери, перенесенные во время беременности, которые могут вызывать пороки развития плода;
- подозрения на внутриутробную инфекцию у плода.
- необходимость в фетотерапии (вливании лекарственных препаратов или препаратов крови).
Некоторые патологии беременности, в зависимости от тяжести их проявлений, могут быть расценены как противопоказания для проведения кордоцентеза:
- угроза невынашивания;
- острые инфекционные заболевания у будущей мамы;
- миоматозные узлы больших размеров.
Надо отметить, что однозначных препятствий к оперативному вмешательству нет, а принятие решения о возможности проведения кордоцентеза для пациентки, при имеющихся осложнениях, принимает доктор.
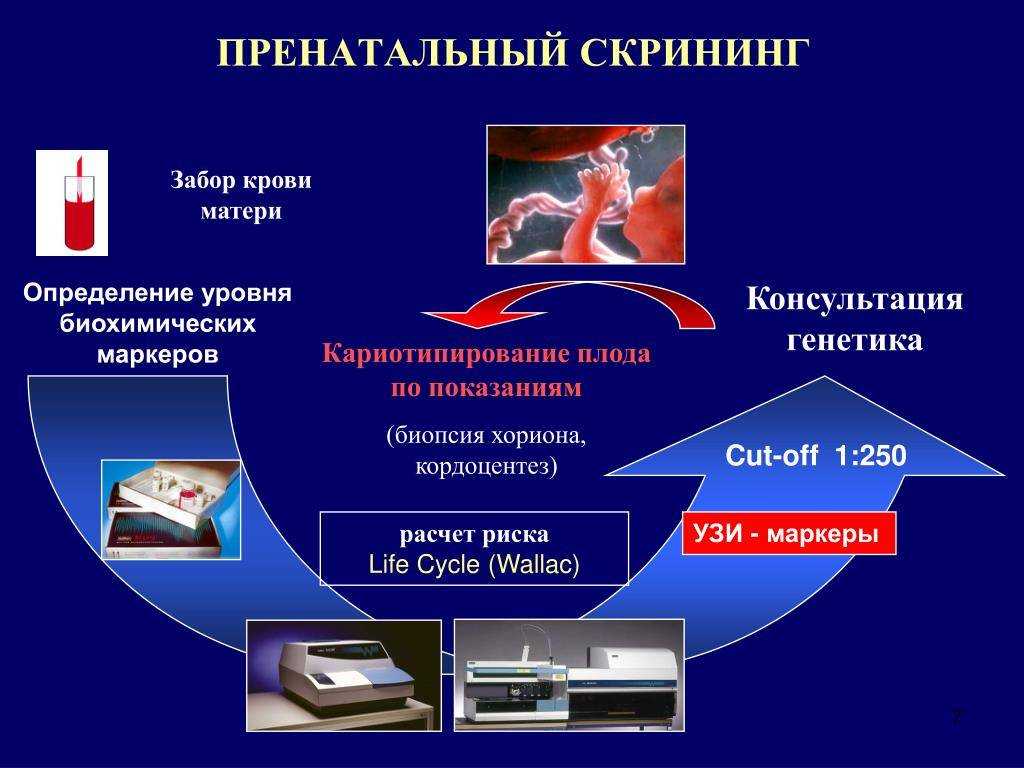
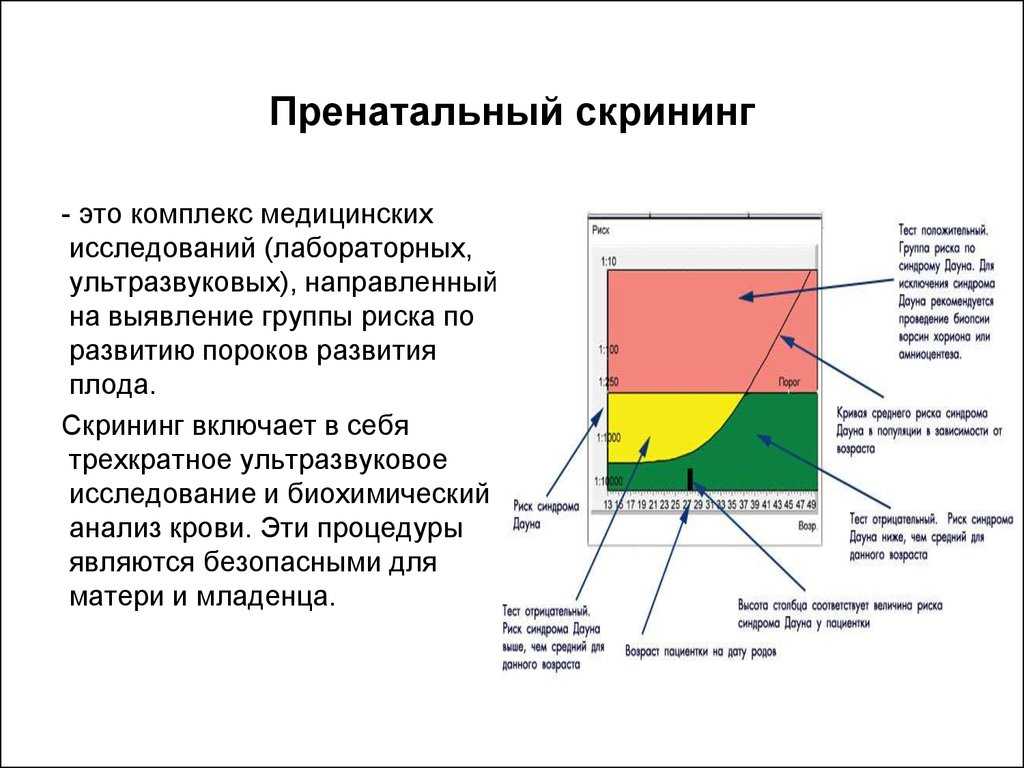
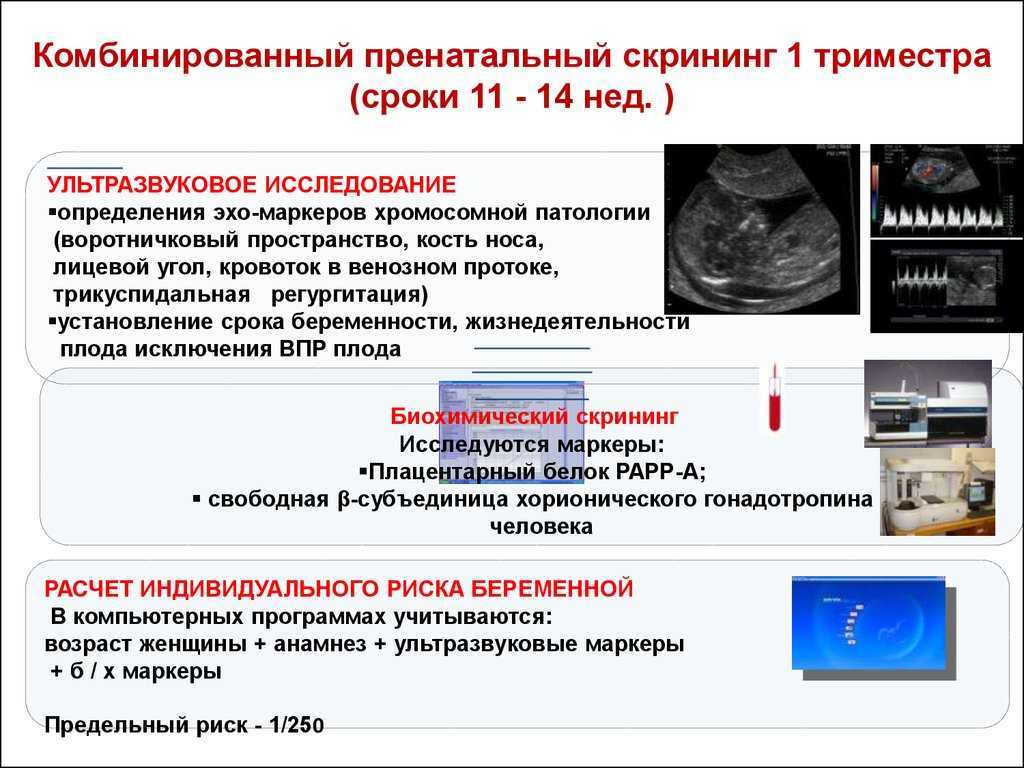
Для чего беременным женщинам нужен скрининг?
Женщинам во время беременности приходится часто сталкиваться с различными диагностическими процедурами. Одной из них является скрининг.
Скрининг (в переводе с английского – «просеивание») – это медицинский способ выявления у пациента заболевания, которое пока никак себя не проявляет клинически. Также скрининг направлен на определение рисков возникновения той или иной болезни.
Что же такое скрининг при беременности? Это исследование, ведущееся по время вынашивания ребенка, целью которого является поиск заболеваний женщины, которые связаны с беременностью, а также внутриутробное определение врожденных пороков развития у ребенка или риска их возникновения.
Пренатальный (дородовой) может обнаружить:
- Болезни, связанные с беременностью:
- фетоплацентарная недостаточность – патологические изменения в плаценте, приводящие к недостатку кислорода – гипоксии, следствие которой – задержка внутриутробного развития плода, угроза прерывания беременности;
- преэклампсия – патология в организме матери, проявляющаяся повышением артериального давления, наличием в моче белка, почечном поражением и связанными с этим отеками;
- эклампсия – опасное состояние, характеризующееся повышенным артериальным давлением, судорогами, комой; возможен летальный исход как беременной, так и ребенка;
- задержка внутриутробного развития, связанная с болезнями матери – отставание плода в развитии;
- замершая беременность – прекращение развития и гибель плода, происходящая до 28 недели беременности.
- Пороки, развившиеся внутриутробно, которые можно найти при скрининге:
- микроцефалия – уменьшение черепа и мозга в размере, при этом остальные части тела развиты по возрасту;
- анэнцефалия – частичное или полное отсутствие большей части головного мозга, костей и мягких тканей головы;
- гидроцефалия – повышенное скопление ликвора (спинномозговой жидкости) во внутричерепных пространствах (желудочках);
- расщелины лица, губ, неба;
- врожденный порок сердца;
- различные генетические синдромы – Дауна, Эдвардса, Патау, Клайнфельтера и т.п.;
- другие патологии развития скелета, органов и систем.
Скрининг также необходим для отнесения беременной женщины к той или иной группе риска: с высокой, средней или низкой вероятностью развития осложнений.
Такое разделение нужно, чтобы женщины с высоким риском развития патологии могли получать пристальное внимание со стороны врачей, а также чтобы беременные с низким риском не подвергались множеству ненужных в данном случае диагностических манипуляций. Кроме того, результат скрининга помогает специалисту планировать процесс ведения беременности и родов пациенток разных групп
Кроме того, результат скрининга помогает специалисту планировать процесс ведения беременности и родов пациенток разных групп.
Болезненные состояния подразделяются на 3 категории:
- Незначительные проблемы, которые критическим образом не влияют ни на здоровье плода, ни на организм матери.
- Серьезные патологии, которые требуют своевременной и квалифицированной медицинской помощи пренатально, в родах и после родов.
- Тяжелые патологии, которые ведут к развитию тяжелых пороков, иногда несовместимых с жизнью.
Необходимо понимать, что высокий риск патологии, обнаруженный во время исследования – это еще не диагноз, а предположение о наличии болезни. Точный диагноз можно поставить только с помощью более тщательного прицельного обследования.
![]()
Подготовка к кордоцентезу и техника его проведения
![]()
Подготовка к кордоцентезу включает ряд исследований, которые позволяют уточнить состояние беременной и минимизировать риски от процедуры. Женщину предупреждают о возможных последствиях исследования, после чего она дает свое письменное согласие на кордоцентез.
В рамках обследования женщине назначаются:
- Общий и биохимический анализы крови;
- Определение группы крови и резус-фактора;
- Анализы на инфекции;
- Общий анализ мочи;
- Консультация гинеколога с обязательным мазком из влагалища для определения характера микрофлоры.
После обследований пациентке могут назначить профилактическую терапию на протяжении недели до кордоцентеза. При наличии инфекций проводят санацию очагов, а ВИЧ-инфицированным женщинам повышают дозировки антиретровирусных препаратов. За 1-2 дня до процедуры необходимо отменить все медикаменты, которые влияют на свертываемость крови, чтобы не спровоцировать кровотечение.
Врач предварительно оповестит пациентку, стоит ли наполнять перед исследованием мочевой пузырь. Слишком наедаться перед кордоцентезом не следует, но и нет смысла приходить натощак, поэтому легкий завтрак оптимален.
Непосредственно перед кордоцентезом специалист еще раз проведет контрольное ультразвуковое исследование, чтобы определить, сколько плодов у женщины в матке, как он или они располагаются, есть ли сердцебиение, где локализуется плацента, каков объем околоплодных вод, имеются ли анатомические особенности, которые могли бы повлиять на ход процедуры. В обязательном порядке определяется срок гестации по УЗИ и дате последней менструации, даже если это уже делалось в женской консультации и не единожды.
Кордоцентез проводится в условиях стерильности, при обязательном ультразвуковом контроле, одноразовым инструментарием. Результат процедуры — взятая пуповинная кровь в объеме нескольких миллилитров. Продолжительность манипуляции — около 10-15 минут, но сам прокол занимает всего около минуты.
В зависимости от техники проведения, различают:
- Одноигольный способ кордоцентеза;
- Двухигольный.
Доступ к сосудам пуповины может осуществляться так называемым методом «свободной руки», когда специалист вводит иглу, ориентируясь на данные УЗИ, или при помощи специального адаптера, который делает пункцию более точной за счет контроля глубины введения иглы и ее траектории в животе пациентки. Как правило, обезболивание перед кордоцентезом не проводится, однако врачи все же могут предложить местную кратковременную анестезию.
Место пункции выбирают в зависимости от расположения плода, плаценты, пуповины. Кожу в зоне прокола обрабатывают антисептиком, после чего врач приступает к аккуратному проколу
Важно, чтобы в этот момент пациентка не двигалась и сохраняла спокойствие.
![]()
проведение кордоцентеза
Двухигольный способ кордоцентеза подразумевает применение 2-х игл. Первой производят прокол передней брюшной стенки и матки и попадают в полость амниотического пузыря. После прокола из иглы извлекают внутренний стержень, отбирают некоторое количество околоплодных вод для анализа, а затем вводят вторую иглу — она тоньше и предназначена непосредственно для пункции сосудов пуповины. Вторая игла соединяется со шприцем, который содержит антикоагулянт (препятствует свертыванию пуповинной крови) и с помощью которого будет набрана кровь. Одноигольная техника предполагает применение одной-единственной иглы, которой берут и околоплодные воды, и пуповинную кровь.
Вполне естественно волнение и даже страхи, которые испытывают большинство будущих мам перед и во время кордоцентеза. Процедура доставляет не только психологические переживания, но и некоторый физический дискомфорт во время введения иглы через брюшную стенку к пуповине.
Важные факты о синдроме Дауна
Первым описал это заболевание английский врач Джон Даун, поэтому в названии патологии нет ничего оскорбительного — болезнь названа в честь великого ученого.
Частота генетической аномалии не зависит от пола и выявляется с одинаковой частотой и у девочек, и у мальчиков.
Большинство ученых считает, что СД — не наследственная патология, в одной семье могут быть и здоровые и больные дети
Но, врачи советуют с вниманием отнестись к случаям, если в роду уже рождались больные детки, и тщательнее обследоваться на ранних сроках беременности.
Болезнь Дауна выявляется на сроках беременности до 12 недель на скрининговом УЗИ. Поэтому, проходя своевременно обследование на хорошем УЗ-аппарате, можно обнаружить патологию ещё в тот период, когда разрешен аборт
По статистике, значительными нарушениями мозговой деятельности, включая умственную отсталость, в разных формах страдает до 10% новорожденных малышей.
Многие родители, родив «даунят», очень их любят и рады, что когда-то отказались сделать аборт. Некоторые семьи, напротив, устают от трудностей и распадаются. Мужчины уходят, устав от бесконечной опеки малыша, с которым приходится очень много и терпеливо заниматься.
Процедура выполнения кордоцентеза
![]() Технически кордоцентез проводят примерно так же, как и другие подобные инвазивные процедуры при беременности, применяя для этого метод «свободной руки» (в большинстве случаев) или используя пункционный адаптер.
Технически кордоцентез проводят примерно так же, как и другие подобные инвазивные процедуры при беременности, применяя для этого метод «свободной руки» (в большинстве случаев) или используя пункционный адаптер.
Возможен также одноигольный или двухигольный метод прокола.
- В первом случае, после пункции плодного пузыря производят той же иглой прокол сосуда пуповины плода, присоединяют к игле шприц, забирают необходимое количество крови плода – от 1 до 4 мл – и, в обратном порядке, извлекают иглу.
- При двухигольном методе прокол пуповины производят малой иглой, которая находится внутри внешней иглы большего диаметра. Этот метод позволяет провести вначале забор амниотической жидкости (амниоцентез), если это необходимо, а далее – пуповинную кровь.
Большей иглой производят прокол амниотической оболочки, подводят иглу к выбранной для пункции точке на вене пуповины и внутренней иглой меньшего диаметра производят внедрение в сосуд и забор крови для лабораторного анализа. После успешной аспирации материала, иглы в обратной последовательности извлекают из полости матки.
Операция проводится под строгим контролем УЗИ, а на поздних сроках беременности (в третьем триместре) под контролем КТГ.
С помощью УЗИ-датчика, определяют место прокола: по возможности, прокол плодного пузыря следует провести, не затрагивая плаценту. А если это невозможно, то выбрать наиболее тонкий ее участок.
Для забора плодовой крови пункцию пуповины предпочтительнее проводить на участке ее свободной петли, хоть он и более подвижен, чем основание, зато исключается получение материала, смешанного с материнским. При необходимости применяют медикаментозное обездвиживание плода.
Процедура длится не более 30 минут и считается безболезненной, что подтверждают многочисленные отзывы женщин, прошедших кордоцентез.
Что это за анализ
Процедура очень тесно связана с проведением амниоцентеза. В результате этого многие ошибочно полагают, что эти две процедуры являются одним и тем же. Для понимания разницы надо знать, что такое кордоцентез.
Эта процедура заключается в том, что для анализа берут кровь из пуповины. Очень часто кордоцентез и амниоцентез проводятся одновременно.
В настоящее время широко применяется в акушерской и генетической практике.
Она с большой степенью достоверности позволяет определить или исключить достаточно большое количество внутриутробных патологий развития и заболеваний ребенка.
Амниоцентез, кордоцентез и биопсия хориона — инвазивные методы генетического скрининга
Если СД не выявлен до 15 недель (женщина пропустила сроки УЗИ, пренебрегала анализами), но есть подозрения на наличие патологии, гинеколог направляет беременную на неприятные инвазивные процедуры.
- Амниоцентез – метод генетического скрининга плода, выполняемый, начиная с 15-й недели беременности. Доктор берет амниотическую жидкость из матки, контролируя процесс на УЗИ. В амниотической жидкости содержатся клетки плода, поэтому после амниоцентеза есть возможность изучить непосредственно хромосомный набор будущего ребенка. Процедура практически безболезненна, но ее использование несколько повышает риск преждевременных родов и развития внутриутробной инфекции. Кроме этого, сам процесс очень неприятен для женщины, также как и ожидание результатов анализа.
- Биопсия ворсинок хориона. Врачи получают клетки околоплодной оболочки плода (хориона), которые генетически идентичны клеткам эмбриона. Риски инфекции и преждевременных родов сохраняются.
- Кордоцентез. Врач берет пуповинную кровь, в которой также содержатся клетки плода.
Полученный клеточный материал культивируют в лаборатории в специальных условиях примерно в течение 2-х недель и затем подвергают полному генетическому анализу. Исследования могут различаться в зависимости от назначений врача-генетика.
Существует более срочная диагностика клеток плода — флуоресцентная гибридизация (FISH), результат такого анализа обычно бывает готов в течение 2-3 дней. Однако возможности метода ограничены, и количество определяемых таким методом отклонений отличается от полного списка наследственных заболеваний. Методом FISH обычно определяют нарушения в количестве хромосом из 13, 15, 17, 18, 21, 22 пар хромосом, а также среди половых хромосом X и Y.
Точность инвазивных методов генетического скрининга составляет 97-99%.
Как выявляется СД — эффективная диагностика при беременности
В настоящее время все беременные, вне зависимости от наличия у них наследственных заболеваний, должны проходить скрининг плода на УЗИ и биохимическую диагностику. Всемирная Организация Здравоохранения (ВОЗ) рекомендует пройти хотя бы одну процедуру скрининга во втором триместре беременности.
Болезнь Дауна во время беременности можно определить несколькими методами:
- Скрининговое УЗИ плода. Доктор измеряет размер воротниковой зоны плода, определяя наличие подкожной жидкости, рост плода и другие параметры, характерные для разных генно-хромосомных патологий.
- Неинвазивная антенатальная диагностика — анализ крови с использованием биохимических маркеров. Кровь берут из вены и воздействуют на нее специальными веществами.
- Амниоцентез — исследование околоплодных вод. Методика требует вмешательства в организм, поэтому относится к инвазивным процедурам. Жидкость берут тонкой иглой через микроскопический прокол в животе и направляют на исследование.
При подозрение на СД нужно пройти минимум два типа диагностики, чтобы удостовериться в наличии патологии на 100% и только после этого принимать решение об аборте.
Результаты УЗИ анализируются вкупе с данными биохимического скрининга, позволяя более точно оценить вероятность наличия генетических аномалий у плода. Если по данным биохимического и УЗИ скрининга риски наличия того или иного генетического нарушения оказываются достаточно велики, назначается инвазивная процедура генетического анализа, которая дает результат с точностью, близкой к 100%. По результатам инвазивного анализа принимается решение о прерывании беременности.
Какие тесты можно пройти до беременности, чтобы узнать о генетических отклонениях, способных в будущем повлиять на здоровье потомства?
При планировании беременности можно пройти скрининг-тесты, чтобы определить, является ли человек носителем определенных генетических заболеваний или нет. Обследование до беременности может помочь оценить все риски и принять решение.
Женщинам рекомендуются следующие виды обследования:
-
- На муковисцидоз (кистозный фиброз). Это состояние, которое влияет на работу дыхательной системы и органов пищеварения.
- На спинальную мышечную атрофию. Заболевание, которое поражает нервные клетки спинного мозга. Это ослабляет мышцы и влияет на способность человека передвигаться, дышать, глотать, держать голову, контролировать шею.
- На талассемию. Заболевание, которое влияет на работу органов кроветворения, замедляя выработку здоровых эритроцитов и гемоглобина.
- На гемоглобинопатию.
Консультант-генетик может порекомендовать пройти обследование на основе семейной истории здоровья:
- Синдром ломкой Х-хромосомы. Такое состояние возникает, когда организм не может вырабатывать достаточное количество белка, необходимого для роста и развития мозга.
- Болезнь Тея-Сакса. Это состояние, которое приводит к гибели нервных клеток мозга и позвоночника. Часто встречается у этнической группы евреев-ашкенази.
При экстракорпоральным оплодотворении супружеской паре может быть предложено предимплантационное тестирование, в ходе которого проверяются клетки эмбриона на предмет изменения генов, прежде чем он будет помещен в матку.
В этом случае повышается шанс родить здорового ребенка, у которого не будет нарушений на генном уровне.