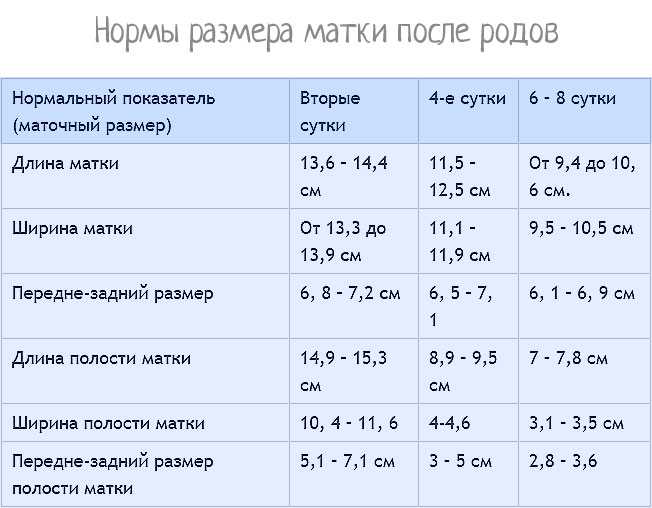
Причины отклонения от нормы
Спровоцировать аномальное состояние могут факторы:
- перенесённые стрессы;
- тканевая дисплазия;
- аборты/выкидыши;
- тяжёлые роды;
- крупный плод;
- многоводие;
- зачатие, которое произошло сразу после родов;
- травмирование;
- гормональные сбои;
- хирургические или лечебные манипуляции.
![]()
Беременность в шейке матки
Если плодное яйцо прикрепится в этом месте, то не произойдёт его развития. Эмбрион максимум до 5-ти недель будет сохранять жизнеспособность, после чего случится его отторжение. При такой патологии у женщин открывается сильное кровотечение, остановить которое можно при вмешательстве врачей.
Короткая шейка
При укороченной шейке матки женщинам проводятся специальные манипуляции, во время которых накладываются швы (до 28 нед.). Отказ от своевременного циркляжа приведёт к таким последствиям:
- самопроизвольный аборт;
- инфицирование плода (внутриутробное);
- разрыв;
- стремительные роды.
Длинная шейка
Недуг может быть врождённой, вызван следствием аборта, оперативного вмешательства, заболеваний гинекологического плана. Длинная шейка матки долго и плохо открывается во время родов, что повышает риски гипоксии плода.
![]()
Эрозия
Практически у 70% обследованных пациенток выявляется эрозия. Причины кроются в травмировании слизистых, гормональном дисбалансе, венерических болезнях и т. д. В период беременности патология не подвергается лечению, так как часто после родоразрешения самостоятельно проходит.
Дисплазия
При такой форме заболевания случаются эпителиальные изменения. При отсутствии своевременной терапии может развиться онкологический процесс. Причина кроется в низком иммунитете, вредных привычках хроническом воспалении, вирусе ВПЧ.
Эктопия
При развитии псевдоэрозии наблюдаются зловонные выделения зеленоватого или белого оттенка. Причины патологии кроются в следующем:
- травмирование;
- половые инфекции;
- гормональный сбой;
- аборты/выкидыши;
- раннее начало сексуальной жизни.
![]()
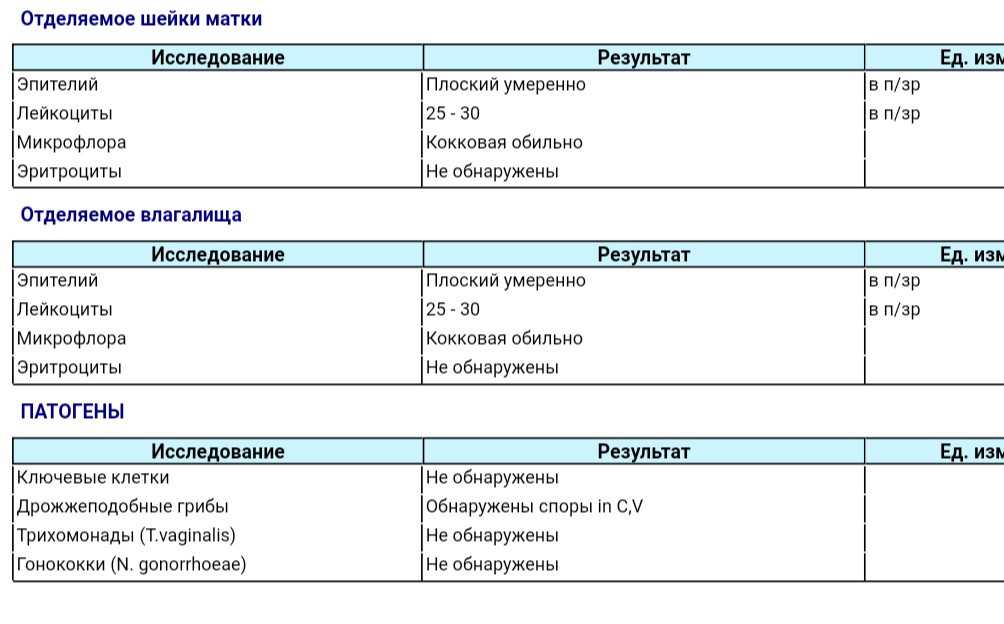
Длина органа
Медициной установлен норматив, которому в определенные периоды должна соответствовать шейка. Так как исследование проводится с 20 недели, больше внимания уделяется этому периоду. Однако на ранних сроках беременности он также должен вызывать интерес. Условно исследования делят на два этапа:
- В период вынашивания.
- Перед родами.
Для каждого из них определены свои нормы. Поэтому изучение показателя необходимо проводить в таком разрезе. Методика предполагает выполнять измерения понедельно.
Период вынашивания
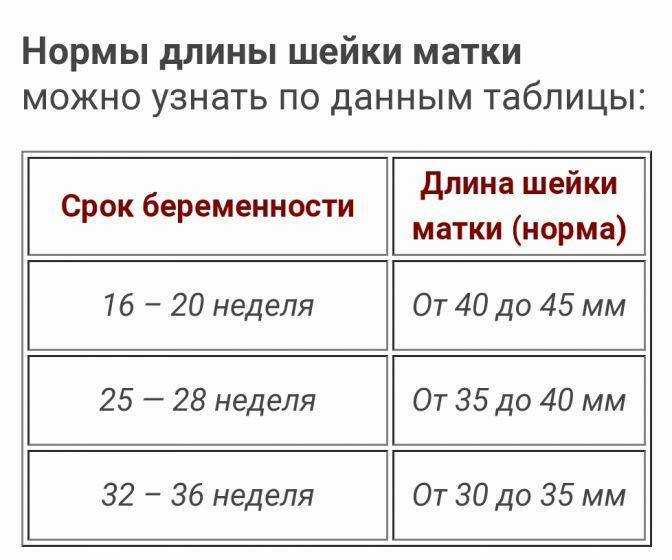
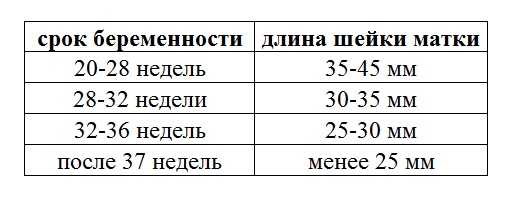
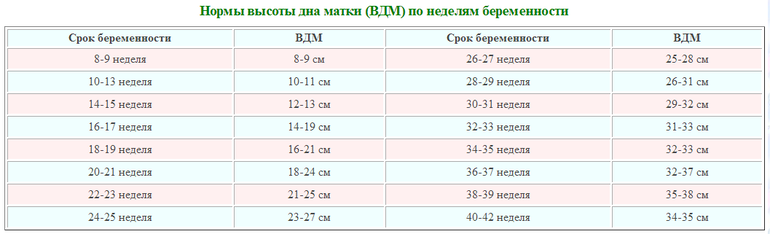
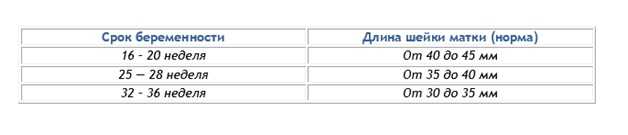
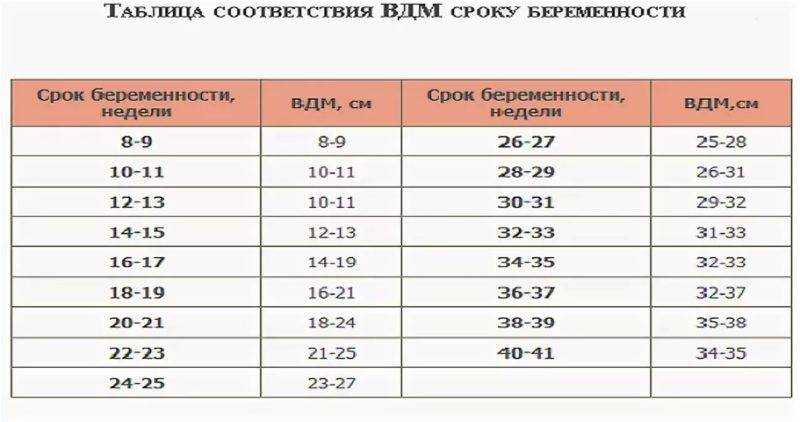
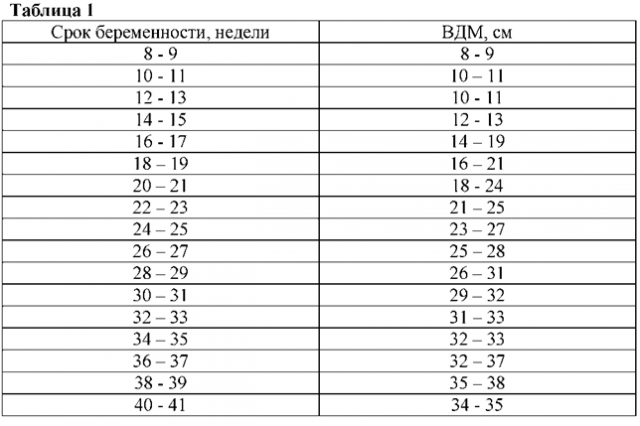
С самых ранних сроков контролируется длина шейки. Это позволяет правильно определять процессы, которые происходят в материнском организме. Выявление угроз беременности происходит при помощи этого метода. Норматив измерений длины следующий:
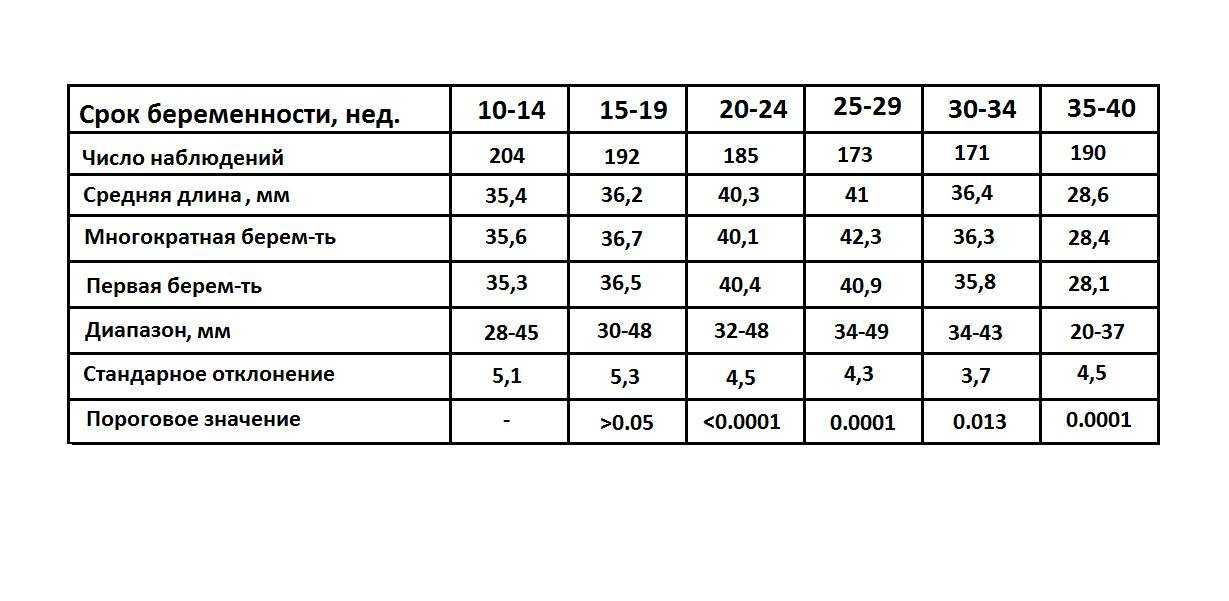
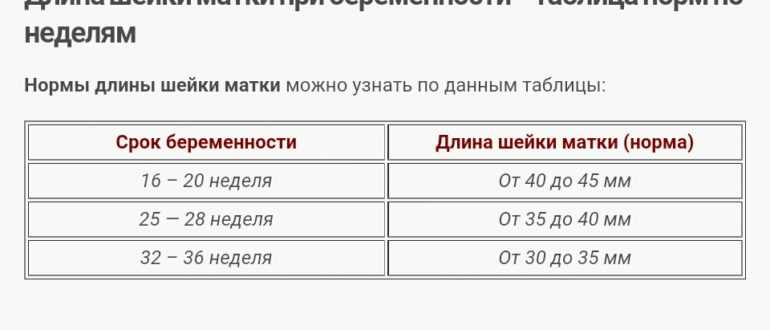
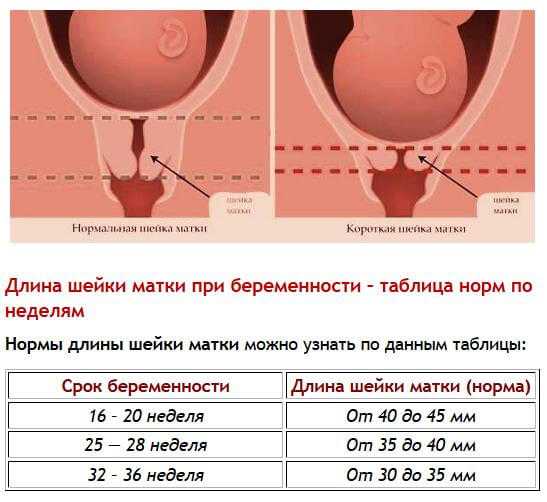
- 10–14 недель – показатель составляет 34–36 мм.
- 15–19 недель – длина шейки матки достигает 38–39 мм.
- 20–25 недель – измерения равны 40 мм.
- 25–29 недель – последний этап удлинения органа. Он равен 41 мм.
После 29 недели происходит обратный процесс. Орган после постепенного роста начинает укорачиваться. Однако это происходит также по определенной тенденции. Слишком короткая длина органа говорит о риске преждевременных родов. Показатель на 30–32 недели длина составляет 30–33 мм. С этого момента организм начинает готовиться к родам.
Предродовый период
Начиная с 32 недели, организм женщины начинает готовиться к родам. При этом наблюдается уменьшение шейки матки в размере. Однако она не должна быть слишком короткая. Начиная со срока вынашивания малыша 32 недели, этот показатель находится в таких пределах:
- 32–36 недели – показатель находится в диапазоне 33–36 мм.
- 36–40 недели – длина достигает 29–30 мм.
В этот период происходит раскрытие зева и размягчение органа. Также на УЗИ определяется сглаженная форма шейки. Это нормальное явление. Оно не нуждается в лечении и свидетельствует о скорой родовой деятельности.
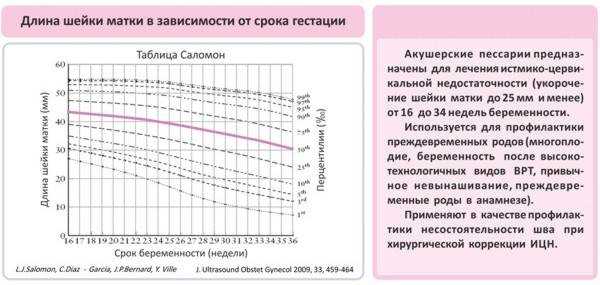
Патологически короткая шейка матки вызывает опасение и называется в медицине истмико-цервикальной недостаточностью (ИЦН). Ее обычно диагностируют, начиная с 20 недели беременности, при прохождении второго планового УЗИ. До 37 недели орган должен характеризоваться как незрелый. Для этого врачами применяется представленная выше методика. При исследовании на 20–25 неделе беременности врач делает прогноз:
- Если орган имеет длину менее 1 см, роды произойдут на 30–32 неделе.
- Длина 1–1,5 см говорит о появлении ребенка на свет на 33 неделе.
- Если же показатель равен 2 см, предположительно родовая деятельность наступит на 34 неделе.
- Результат измерений в диапазоне 2–2,5 см прогнозирует появление малыша на свет на 36 неделе.
Это является отклонением от нормы и заставляет гинеколога искать причину подобных нарушений. Факторов, провоцирующих патологию, довольно много.
Что вызывает отклонения?
Существует несколько основных факторов, которые могут привести к серьезным последствиям при вынашивании малыша. Их может определить врач при обследовании. Чаще всего причинами патологии являются:
- Сбои гормонального характера.
- Травмы шейки матки (при аборте, хирургических вмешательствах или тяжелые предыдущие роды).
- Инфекция половых путей.
- Анатомические особенности.
- Страх, стресс, большие нагрузки.
Если женщина попала в группу риска по перечисленным выше признакам, врач контролирует длину шейки при беременности. При необходимости он примет соответствующие меры.
Методы решения проблемы
Если курирующим гинекологом был поставлен неутешительный диагноз, то будущей маме будет необходимо пройти соответствующее лечение. При этом учитывается степень укорочения органа и срок беременности. Методика разрабатывается исключительно гинекологом. О самолечении здесь не может быть и речи. Существует несколько способов решения проблемы:
- Прием препаратов-токолитиков, прогестерона.
- Наложение шва на шейку матки. Он снимается уже перед самыми родами.
- Установка пессария – резинового кольца. Это снимает нагрузку на шейку.
Помимо перечисленных выше процедур необходимо будет выполнять несколько простых рекомендаций. Физические нагрузки необходимо свести к минимуму. Особенно те, которые направлены на область живота.
Не допускается при постановке такого диагноза вести половую жизнь до родов. Также придется принимать успокоительные средства природного происхождения (пустырник, валериана).
Врач также выпишет спазмолитические препараты. Выполняя рекомендации гинеколога, бережно и ответственно относясь к своему здоровью, женщина сможет благополучно родить здорового малыша даже с диагнозом короткой шейки матки.
Причины мягкости шейки матки при беременности
Помимо указания на начало родовой деятельности, мягкая шейка на разных сроках беременности развивается по следующим причинам:
- патологическое снижение мышечного тонуса в органе (из-за размягчения стенок мышцы органа не могут полноценно удерживать плод внутри), что приводит к увеличению давления внутри матки и появлению преждевременных родов. Данное состояние характерно на сроке от 20 до 30 недели;
- воспалительные процессы в цервикальном канале или влагалище;
- гинекологические заболевания, связанные с нарушением соотношения соединительной и мышечной ткани (эндометриоз, эктопия и др.);
- гормональный сбой в организме;
- предыдущие роды с сильной травматичностью (большое количество разрывов, образование рубцов и т.д.);
- прием медикаментов, которые влияют на состояние матки (простагландины и т.д.);
- большое количество выскабливаний, которые сопровождались постоянными механическими повреждениями.
Также шейка матки укорачивается и становится мягкой перед месячными. Это происходит для того, чтобы сперматозоидам было легче попасть в ее полость и оплодотворить созревшую яйцеклетку.
Если оплодотворения не происходит, то у женщины наблюдаются обильные слизистые выделения из цервикального канала. Далее матка начинает постепенно опускаться, возвращаясь на прежнее место, шейка расширяется, и появляются так называемые маточные кровянистые выделения, которые содержат неоплодотворенные яйцеклетки. При этой шейка матки сильно размягчается.
А вот если беременность все же наступила, то шейка приобретает твердую структуру и как бы закрывает весь орган. Это создается для того чтобы плод мог спокойно развиваться и не покидать область органа. Размягчение его стенок должно происходить непосредственно перед родами. Укорачивание стенок и изменение их плотности на ранних сроках говорит о серьезной патологии.
Как измеряют длину?
Исследование канала, соединяющего влагалище и матку, выполняется при каждом осмотре беременной в гинекологическом кресле. Существует два метода его измерения:
- Определение длины канала с помощью пальца. Врач вводит пальцы в просвет канала, который ведет из влагалища в матку, и фиксирует его примерную длину. При пальпации шейки матки определяется не только ее размер, но и состояние внутренних стенок. Хорошая шейка перед самыми родами становится мягкой и эластичной, сильно укорачивается и значительно расширяется. При раскрытии на 6 пальцев начинаются роды.
- Исследование шейки с помощью ультразвука. На аппарате для УЗИ измерить шеечный канал можно с точностью до миллиметра. При данном исследовании можно зафиксировать и степень зрелости канала.
![]()
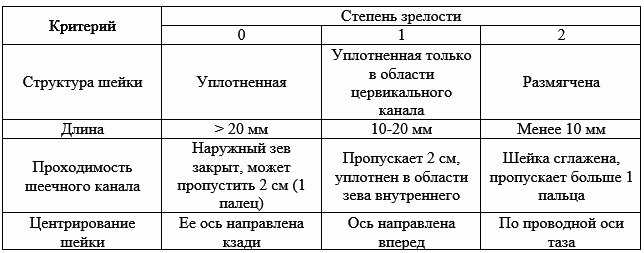
Главнейший показатель состояния маточной шейки – это шкала Бишопа. Она оценивает шейку по следующим критериям:
- Раскрытие. Если ШМ закрыта, она оценивается в 0 баллов, максимальная ширина раскрытия – 6 см (4 балла). Раскрытие до 2 см оценивается в 2 балла, до 4 – в три балла.
- Сглаженность. Этот показатель измеряется в процентах: чем выше процент сглаживания, то есть созревания, тем больше баллов получает шейка. Три балла ставят при полном созревании ШМ, когда все мышечные волокна в ней заменены соединительной тканью, мягкой и эластичной, способной легко растягиваться.
- Положение ШМ относительно проводной оси таза. Наиболее удобное для родов положение ШМ – параллельно проводной линии таза. Если шеечный канал приобретает такое положение, врач ставит за это два-три балла.
- Положение относительно седалищных остей. Чем ближе к ним располагается канал, соединяющий матку и влагалище, тем выше балл.
- Длина. Данный показатель зависит от срока. На ранних сроках до 17-21 недель этот параметр меняется незначительно. Позже ШМ становится более короткой.
Шейка считается зрелой и готовой к родам на 37 неделе, если по шкале Бишопа она получает 9 или более баллов. При отклонениях от этого показателя медики могут принять решение об оперативном устранении проблемы.
Прочие патологии шейки матки
Шейка матки может не только иметь аномальную длину, но и поражаться разными заболеваниями. Некоторые из них негативно отражаются на течении беременности.
Таблица: патологии шейки матки, не связанные с её длиной
| Патология | Симптомы | Причины | Опасность | Что делать |
| Эндоцервицит, который вызывают инфекции (например, стафилококки и стрептококки, микоплазмы и хламидии и пр.) |
|
Незащищённые половые контакты, посещение общественных мест (бани, бассейна, спортзала и пр.) | При отсутствии лечения бактерии могут:
|
Немедленное антибактериальное лечение |
| Эрозия шейки матки — повреждение слизистой (верхнего эпителиального покрова) в виде красного пятнышка. При проблеме не происходит перерождения клеток, их структура остаётся нормальной. | Чаще всего никак себя не проявляет, а врач фиксирует эрозию при осмотре беременной. Однако иногда бывают кровянистые выделения из половых путей, боль при половом акте. |
|
Не вызывает осложнений в процессе беременности и родов | Лечат (чаще всего прижигают) уже после родов, поскольку при этом может образоваться рубец, мешающий раскрытию шейки матки.Кроме того, у некоторых женщин, патология проходит самостоятельно.Однако в редких случаях терапия необходима — если площадь поражения слишком большая и есть патологические изменения. |
| Дисплазия шейки матки — замещение её эпителия на атипичный. В результате слизистая утолщается, перестаёт нормально функционировать (в отличие от эрозии, повреждение имеет более глубокий характер). | Никак не проявляется, не приносит женщине выраженного дискомфорта, хотя иногда возможны желтоватые выделения (похожие на сукровицу) кровянистые выделения после интимной близости. Патологию врач фиксирует при осмотре. |
|
Не влияет непосредственно на беременность, но может прогрессировать (30% случаев), есть опасность перерождения в онкологию. Хотя иногда бывают случаи спонтанного исчезновения дисплазии при вынашивании ребёнка (25%). | Лечить при беременности нельзя, поскольку это чревато травмированием шейки и образованием рубцов. Кроме того, может возникнуть опасность преждевременных родов.Тяжёлая форма дисплазии иногда требует прерывания беременности. |
https://youtube.com/watch?v=YOxuUsicynI
Показания к проведению
По сути, цервикометрия – это ультразвуковое исследование, которое направлено на оценку состояния шеечного канала матки. Чаще всего его выполняют на сроках от 12 до 22 недель беременности – для исключения преждевременных родов.
Показания к процедуре:
- многоплодие;
- преждевременные роды протекали с осложнениями;
- оперативные вмешательства на репродуктивной системе в анамнезе;
- выкидыши на разных сроках беременности;
- диагностированная ранее истмико-цервикальная патология.
Ультразвуковой осмотр шейки матки – это стандартное обследование всех будущих материй. С профилактической целью его проводят к 20 неделям внутриутробного развития малыша – ведь растущая матка отражается на состоянии органов малого таза. В случае акушерских патологий процедура выполняется раньше.
![]()
Изменения при беременности
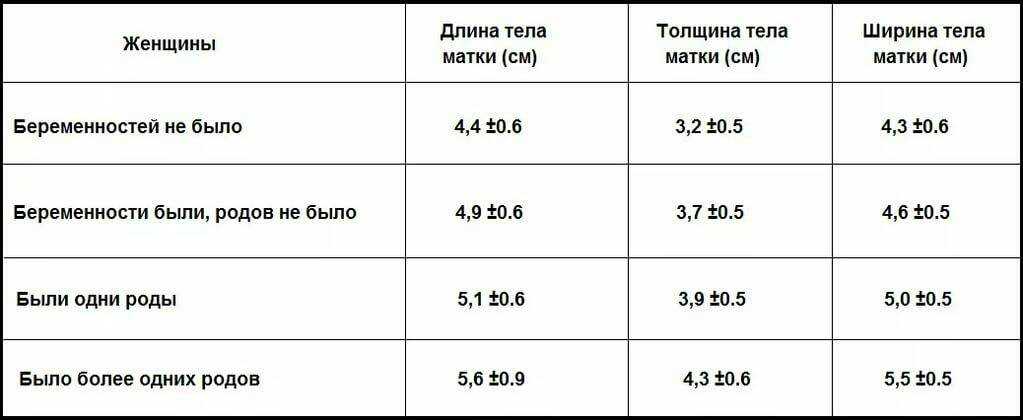
У небеременной женщины длина шейки матки равна примерно 3-4 см при ширине в 2,5 сантиметра. Эти значения не абсолютны, могут быть определенные индивидуальные вариации.
Если женщина не беременна, а еще только планирует зачать малыша, шейка матки у нее розовая, гладкая, при обследовании зеркалом она выглядит несколько блестящей.
На ранних сроках
Когда беременность наступает, шейка матки претерпевает большие внутренние и внешние изменения. За счет увеличившегося кровоснабжения розовый нежный цвет сменяется лиловым, синеватым, синюшным.
Начинается процесс «созревания», который будет длиться все девять месяцев, ведь маленькой шейке предстоит уплотняться, расти, становиться толще и эластичнее, чтобы обеспечить прохождение малыша в родовом процессе.
В первом триместре по состоянию шейки матки врачи могут судить о возможности самопроизвольного прерывания беременности, выкидыша. Если шейка рыхлая, при осмотре пропускает палец гинеколога, то такие неблагоприятные события очень даже вероятны.
Неплотно закрытый цервикальный канал создает не только угрозу выкидыша, но и угрозу проникновения в полость матки болезнетворных микробов, грибков, вирусов, которые могут повредить плодные оболочки и привести к гибели плода.
Иногда внутриутробное инфицирование оборачивается аномалиями и пороками развития малыша, врожденными заболеваниями.
Первые изменения в шейке начинаются примерно на 4 неделе беременности, когда растущее плодное яйцо начинает несколько выпячивать стенку матки, к которой оно прикрепилось. Это создает небольшую асимметрию.
Шейка меняет свое положение в пространстве, если во время овуляции она поднималась выше, чтобы увеличить шансы на проникновение сперматозоидов, то сейчас основная задача — не упустить плодное яйцо, для этого нижнему сегменту матки приходится опуститься и отклониться назад.
Многих женщин, желающих побыстрее узнать, наступила ли беременность, интересует, какой должна быть шейка на ощупь, ведь не секрет, что пальпацию многие планирующие беременность проводят в домашних условиях самостоятельно. Примерно через 8-10 суток после зачатия под воздействием гормона прогестерона шейка матки становится более мягкой. Цервикальный канал, наоборот, более плотно смыкается.
Жесткая шейка на раннем сроке может говорить об угрозе, связанной с повышенным тонусом самой матки. Такое может случиться, например, при аутоиммунных заболеваниях или при недостатке прогестерона.
На поздних сроках
В третьем триместре по состоянию шейки матки врачи судят о сроках приближающихся родов. Эта часть матки становится более мягкой. Длина шейки постепенно уменьшается примерно вдвое, на УЗИ можно увидеть, как расширяется внутренний зев, готовясь к предстоящим родам.
Процесс этот небыстрый, постепенный, занимающий несколько месяцев. Изменения протекают под воздействием гормонов — эстрогенов.
В 38 -39 недель врач может начать проверять готовность шейки матки к родам. О такой готовности может судить способность цервикального канала пропускать через себя палец обследующего врача.
Иногда за неделю или несколько дней до родов женщина может заметить отхождение слизистой пробки, той самой, которая всю беременность служила препятствием на пути болезнетворным микробам. Шейка постепенно сглаживается, начинает расширяться. У некоторых женщин такая подготовка шейки «стартует» только на 40 неделе, а у некоторых — еще позже.
Если женщина рожает первенца, то не исключено, что шейка может начать видоизменяться заблаговременно, и делать это она будет довольно медленно. У повторнородящих подготовка начинается позже и протекает быстрее. У них шейка «помнит», как себя вести в сложившихся обстоятельствах.
Если шейка не торопится, врачи могут назначить подготовительное лечение, которое поможет шейке быстрее «дозреть». Целесообразность такой стимуляции современными гинекологами рассматривается как спорная.
Одни врачи уверены, что в стимуляции есть необходимость, другие считают, что следует подождать и довериться природе, которая лучше любого доктора знает, когда ребенку приходит пора появиться на свет.
Лечение рака шейки матки
Исходя из опыта клиники, сохранить матку и возможность деторождения возможно при предраковых изменениях шейки матки. При инвазивном раке одинаково широко используют лучевую терапию и хирургическое лечение — расширенная экстирпация матки с придатками.
Для борьбы с инвазивными опухолями применяются хирургические вмешательства, химиотерапия и лучевая терапия, нередко эти методы комбинируются. Лечение зависит от стадии заболевания. При ранних стадиях рака шейки матки проводится преимущественно хирургическое лечение. Во время операции производится удаление матки. Иногда операцию необходимо дополнять удалением лимфатических узлов малого таза. Вопрос об удалении яичников решается индивидуально, при ранней стадии опухоли у молодых женщин возможно оставление яичников. Не менее значимым является лучевое лечение. Лучевая терапия может как дополнять хирургическое лечение, так и являться самостоятельным методом. При ранних стадиях рака шейки матки результаты хирургического и лучевого лечения практически одинаковы. В лечении рака шейки матки может применяться химиотерапия, но к сожалению, возможности химиотерапии при инвазивном раке значительно ограничены.
При 0 стадии раковые клетки не распространяются за пределы поверхностного слоя шейки матки. Иногда эту стадию даже рассматривают как предраковое состояние. Такая опухоль может быть удалена разными способами, но при органосохраняющих вмешательствах в дальнейшем сохраняется риск рецидива, поэтому после операции показаны регулярные сдачи цитологических мазков.
Методы лечения плоскоклеточного рака шейки матки, стадия 0:
- Криохирургия – уничтожение опухоли с помощью низкой температуры.
- Лазерная хирургия.
- Конизация шейки матки – иссечение участка в виде конуса.
- Петлевая электроконизация шейки матки.
- Гистерэктомия. К ней прибегают в том числе при рецидиве злокачественной опухоли после вышеперечисленных вмешательств.
Методы лечения аденокарциномы шейки матки, стадия 0:
- Гистерэктомия.
- В некоторых случаях, если женщина планирует иметь детей, может быть выполнена конизация. При этом важным условием является негативный край резекции по данным биопсии. Впоследствии женщина должна наблюдаться у гинеколога, после родов выполняют гистерэктомию.
Выбор метода лечения всегда осуществляется индивидуально лечащим врачом.
При 1а стадии — микроинвазивный рак шейки матки — выполняют экстирпацию матки с придатками. В случаях, когда опухоль прорастает в кровеносные и лимфатические сосуды, также показано удаление тазовых лимфатических узлов. Если женщина планирует иметь детей, возможны органосохраняющие операции. При стадии Iб — рак ограничен шейкой матки — проводят дистанционное или внутриполостное облучение (брахитерапию) с последующей расширенной экстирпацией матки с придатками. В ряде случаев первоначально проводят операцию, а затем дистанционную гамма-радиотерапию.
При 2-й стадии рака шейки матки — вовлечение верхней части влагалища, возможен переход на тело матки и инфильтрация параметрия без перехода на стенки таза — основным методом лечения является лучевая терапия. Также может быть назначена химиотерапия, обычно препаратом цисплатином или его сочетанием с фторурацилом. В этом случае хирургическое лечение проводится редко.
При 3-й стадии рака шейки матки — переход на нижнюю часть влагалища, инфильтрация параметрия с переходом на кости таза — показана лучевая терапия.
При 4-й стадии (переход рака на мочевой пузырь, прямую кишку или отдаленное метастазирование) применяют лишь паллиативное облучение. У пациентов на поздних стадиях рака шейки матки с метастазами лечение носит паллиативный характер, возможно применение химиотерапевтического лечения. В большинстве случаев схема химиотерапии предусматривает применение одного из препаратов платины (карбоплатин или цисплатин) в сочетании с гемцитабином (Гемзар), паклитакселом (Таксол) или топотеканом.
Что такое шейка матки: функции
Шейка матки – это не отдельный орган, а нижняя часть матки, выгнутая во влагалище.
Основная функция шейки матки – соединение матки и влагалища. Для этого служит цервикальный канал. Хотя небольшое кольцо мышц, образующих канал, обычно закрыто, оно пропускает менструальную кровь и отслоившуюся в результате менструального цикла слизистую оболочку. Также через цервикальный канал из влагалища в матку свободно проходят сперматозоиды.
Строение шейки матки
До оплодотворения и развития ребенка шейка матки под влиянием менструального цикла претерпевает гормональные изменения. В бесплодной фазе она плотная и закрытая. По мере приближения овуляции, отверстие открывается, вагинальный отдел становится мягче и поднимается. В течение этого времени железы в шейке матки вырабатывают фертильную слизь (эластичную, скользкую), которая питает сперму и облегчает ее попадание в матку.
После овуляции шейка возвращается в состояние, предшествующее овуляции. Наблюдения за расположением шейки матки и цервикальной слизью позволяют определить фертильную и бесплодную фазы менструального цикла и используются в естественных методах планирования семьи.
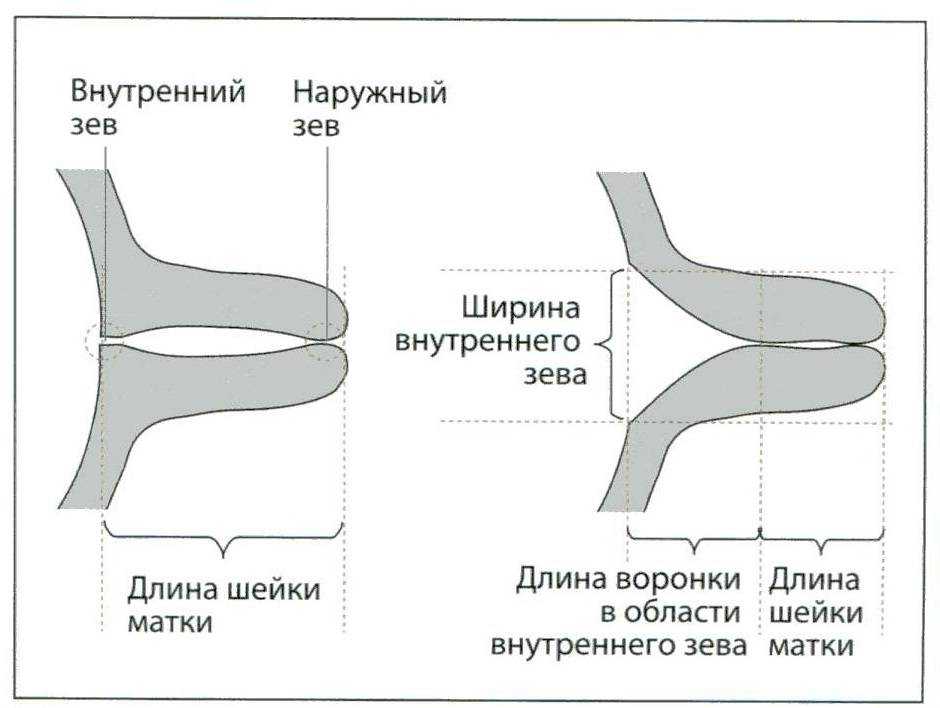
Внешний зев шейки матки у нерожавшей и рожавшей женщины
Важные задачи шейки матки:
- Защита от инфекций. Шейка матки играет ключевую роль в защите матки, маточных труб и яичников от восходящей инфекции (через влагалище). Густая слизь, вырабатываемая внутри канала шейки, является барьером для бактериальной флоры. Она защищает внутренние половые органы от инфекций.
- Содействие оплодотворению. Сперматозоиды, в отличие от патогенных микроорганизмов, могут беспрепятственно проникать к яйцеклеткам в течение фертильного периода. Шейка матки обеспечивает временное размещение сперматозоидов: в таких условиях они могут оставаться жизнеспособными до 5 дней.
- Участие в родах. Шейка действует как сфинктер, закрывающий полость матки во время беременности, а во время родов она помогает плоду выйти наружу.
- Защита плода. Наиболее важная функция шейки матки — выработка слизи во время беременности для защиты плода от инфекций.