Антифосфолипидный синдром и волчаночный коагулянт
Во время беременности особого внимания заслуживает повышение LA в связи с антифосфолипидным синдромом. При АФС в крови выявляются антифосфолипидные и антикардиолипиновые антитела. Они реагируют с клетками организма, склеивают тромбоциты, провоцируют образование тромбов в сосудах и изменение структуры сосудистой стенки. В результате страдают органы, питаемые от этих сосудов, развивается их недостаточность.
Антифосфолипидный синдром выявляется преимущественно у женщин детородного возраста. Он является одной из ведущих причин тромбозов в возрасте до 40 лет. Заболевание дает о себе знать такими симптомами:
- тромбоз глубоких вен нижних конечностей;
- тромбоэмболии легочной артерии, в том числе повторные;
- надпочечниковая недостаточность в результате тромбоза центральной вены органа;
- ишемия коронарных артерий;
- нарушение мозгового кровообращения, в том числе транзиторные атаки и инсульт;
- тромбоз брюшной аорты.
Такие симптомы редко выявляются у женщин до первой беременности. В большинстве случаев женщина не знает о своем диагнозе. Патология свертывающей системы крови выявляется при попытках зачатия ребенка или во втором триместре беременности. Антифосфолипидный синдром становится причиной развития таких осложнений:
- бесплодие;
- самопроизвольные выкидыши (после 10 недель беременности);
- внутриутробная гибель плода;
- преждевременные роды;
- преждевременная отслойка нормально расположенной плаценты;
- плацентарная недостаточность и гипоксия плода;
- тяжелый гестоз и эклампсия;
- кровотечения в родах.
Основная причина таких осложнений – нарушение кровотока в матке и плаценте, формирование тромбов. На ранних сроках это препятствует развитию хориона, на поздних ведет к недостаточности плаценты. Плод страдает от гипоксии и нехватки питательных веществ. При значительном ухудшении кровотока возможна его гибель, запуск преждевременных родов. Причиной рождения ребенка раньше срока обычно становится недостаточность плаценты или прогрессирующий гестоз.
Высокий риск развития тромбозов характерен для II и III триместра. На ранних сроках беременность обычно протекает благополучно, и патология выявляется только после 10-12 недель.
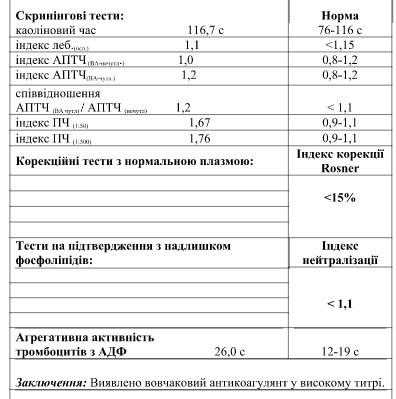
Для диагностики АФСМ недостаточно однократного выявления волчаночного коагулянта в крови. Должны быть соблюдены иные критерии:
- повторное выявление LA в плазме крови спустя 6-8 недель;
- положительная реакция на антикардиолипиновые антитела дважды с интервалом не менее 6 недель.
Отклонения
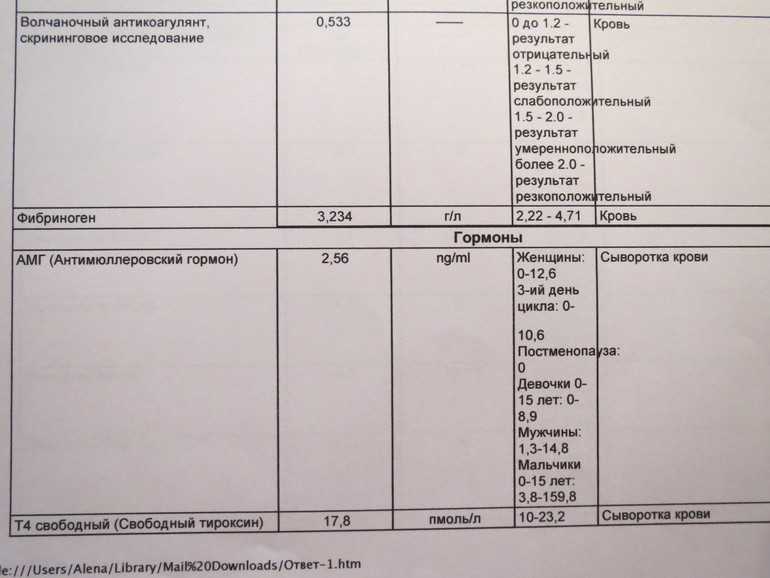
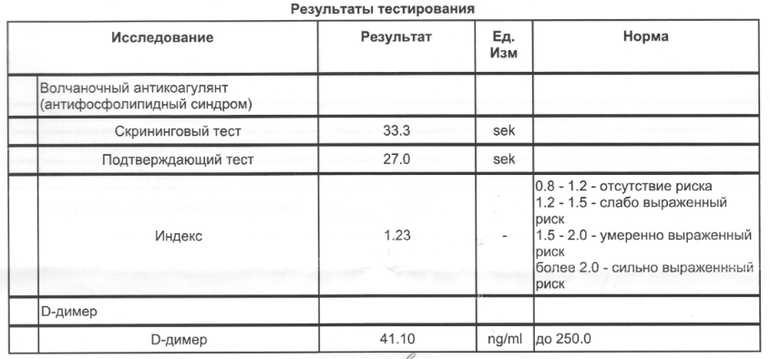
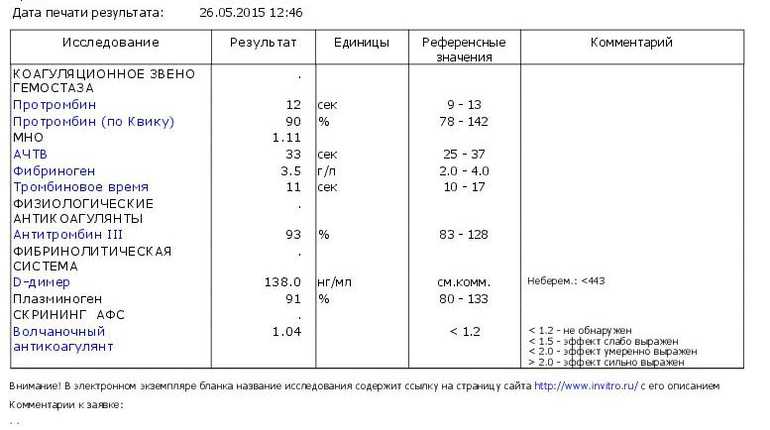
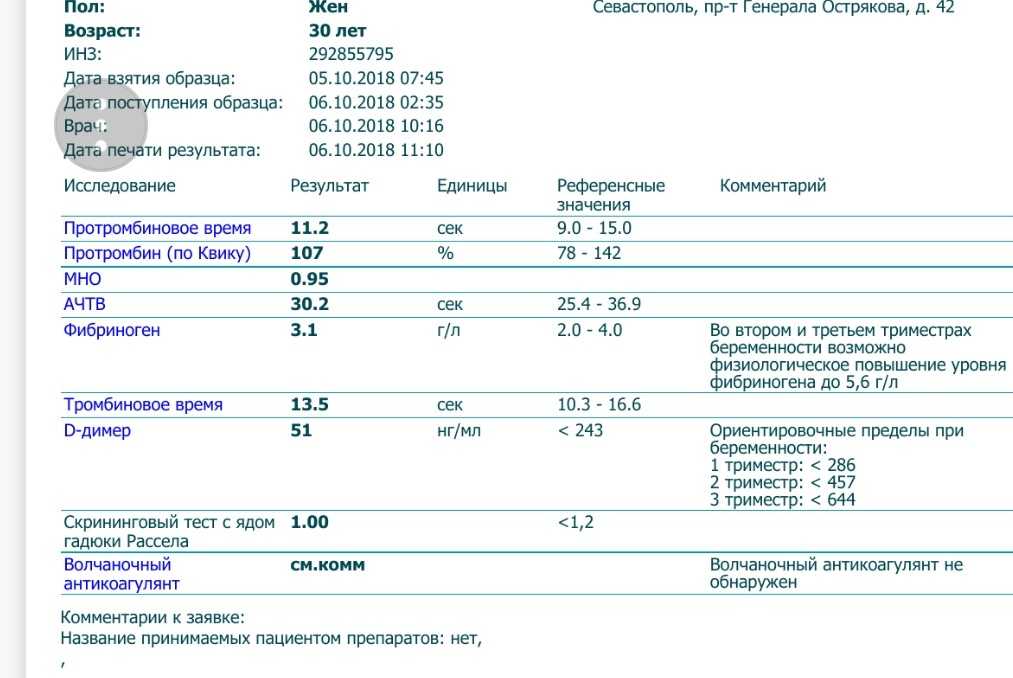
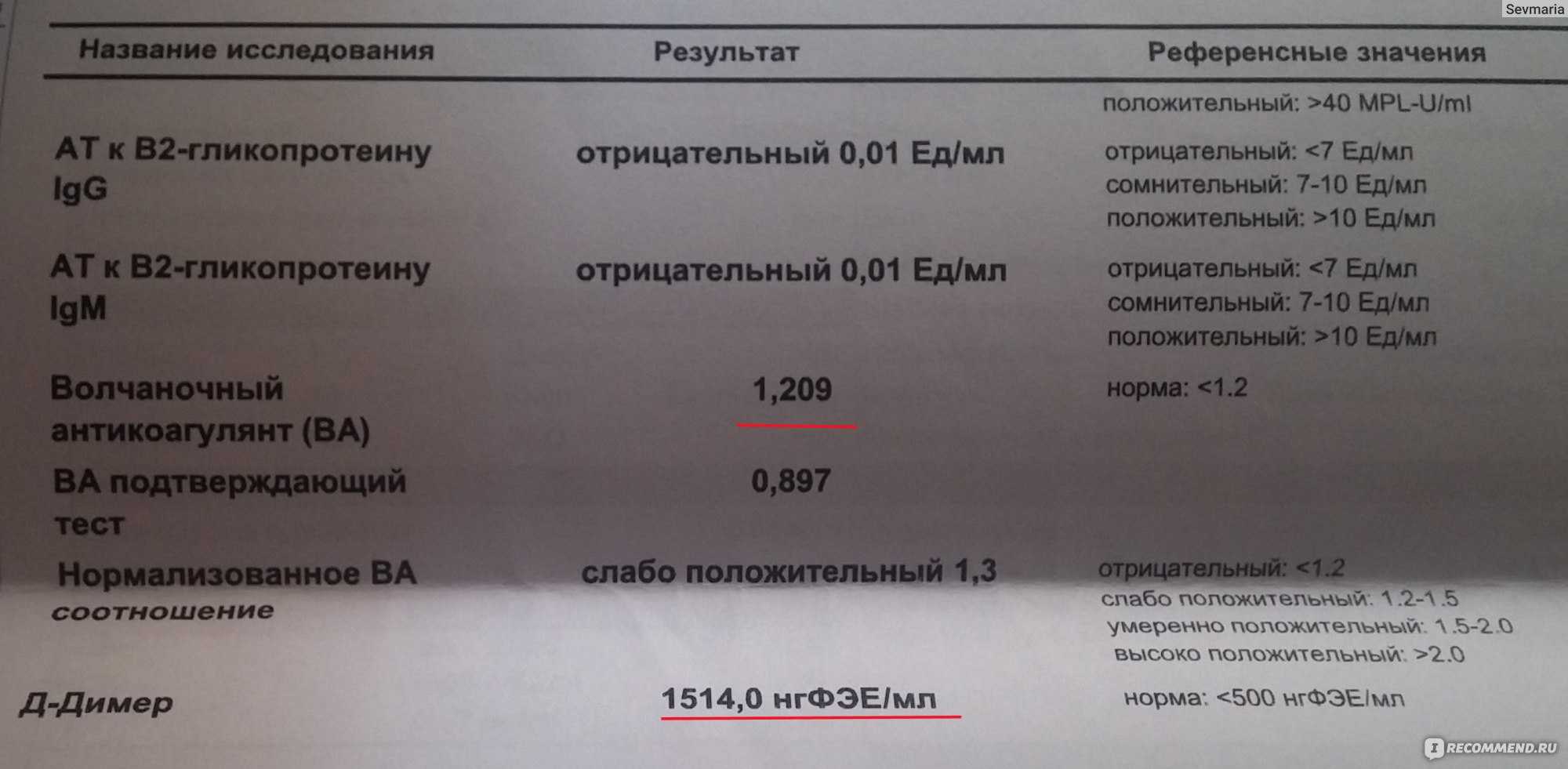
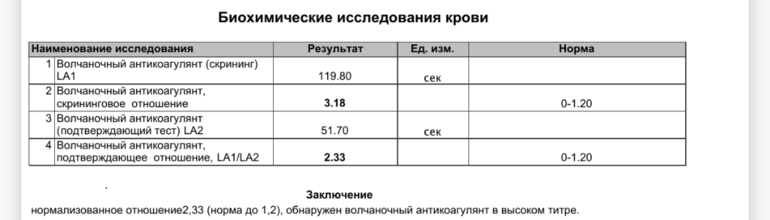
Анализ на волчаночный антикоагулянт с показателем 1,2-1,5 считается слабоположительным, свыше 1,5 – повышенный с риском образования тромбов. Показатель более 2 условных единиц свидетельствует о высоких рисках развития тромбов.
Повышение
Повышенным волчаночным антикоагулянтом считается показатель свыше 1,2 условных единиц. Положительный результат определяется в следующих случаях:
- Красная волчанка, артрит и прочие аутоиммунные заболевания.
- Опухоли злокачественного характера.
- Антифосфолипидный синдром (первичный или вторичный).
- ВИЧ, СПИД или гепатит.
- Тромбозы.
- Язвенный колит.
В основном, волчаночный антикоагулянт выявляется в крови у пациентов с красной волчанкой.
В таких случаях беременной назначают следующие виды обследования:
- Сдача анализов на антитела к кардиолипину.
- Контроль коагулограммы. Во время беременности фибриноген повышается, что приводит к укорочению АЧТВ. При развитии патологии все АЧТВ, наоборот, удлиняется.
- Во втором семестре беременности проводится исследование почек и печени. В данном случае определяется показатель креатинина, мочевины, холестерина. Проводятся частые осмотры шейки матки.
- Со второго триместра беременности ежемесячно проводят УЗИ, чтобы следить за темпом роста ребенка и его развития.
- Проводится допплерометрия, которая оценивает состояние плода, имеющиеся риски, также проводится диагностика возможных нарушений.
- Консультация генетика и гематолога.
Очень важно контролировать сердцебиение малыша, так как имеется риск отслоения плаценты и гипоския плода. После родов возможно развитие тромбоэмболии, поэтому состояние женщины контролируется еще на протяжении двух-трех недель
Снижение
Снижение волчаночного антикоагулянта в крови говорит об его отсутствии. При этом антифосфолипидный синдром и иные иммунные патологии отсутствуют.
Такой результат анализа во время беременности свидетельствует о правильном течении беременности и ее положительном завершении.
Слабоположительный результат
Слабоположительный результат анализа – это результат условных единиц в крови от 1,2 до 1,5. Это говорит о наличии волчаночного антикоагулянта в крови, но его низкой активности.
Результат и расшифровка
После проведения исследования на ВА выдается заключение:
- Положительный – если в крови обнаружен волчаночный антикоагулянт. Результат может быть дополнен комментариями: слабо, умеренно, значительно.
- Отрицательный – если в крови ВА не обнаружен.
Результаты анализа оцениваются следующим образом:
- От 1,2 до 1,5 условных единиц – слабоположительный, то есть малое количество волчаночного антикоагулянта и невысокая его активность.
- От 1,5 до 2 – умеренное содержание ВА, появляется риск развития тромбоза.
- От 2 условных единиц – большое количество ВА, высокий риск возникновения тромбоза.
Положительный результат возможен при следующих диагнозах:
- АФС (антифосфолипидный синдром);
- СКВ (системная красная волчанка);
- язвенный колит;
- ревматоидный артрит;
- миелома;
- опухоли.
![]() ВА часто повышен у больных с системной красной волчанкой
ВА часто повышен у больных с системной красной волчанкой
Волчаночный антикоагулянт выявляется в крови примерно у 40 % людей с диагнозом «красная волчанка», у 32 % пациентов, длительное время принимающих фенотиазин. У людей с положительным ВА часто наблюдаются ложноположительные реакции Вассермана.
Волчаночный антикоагулянт в крови, превышающий норму, – это характерный признак АФС. Поставить диагноз «антифосфолипидный синдром» только по наличию повышенного ВА невозможно. Необходимо провести исследование на антитела к фосфолипидам IgM и IgG и кардиолипину IgM и IgG.
У 70 % людей с антифосфолипидным синдромом в крови одновременно циркулируют антитела к кардиолипину и ВА. В целях диагностики АФС исследование крови на волчаночный антикоагулянт проводят у всех пациентов с тромбозом, некрозом кожи и другими проявлениями гиперкоагуляции, даже при неудлиненном АЧВ.
Видео-лекция об антифосфолипидном синдроме – самой частой причине появления в крови волчаночного антикоагулянта:
https://youtube.com/watch?v=NIGpZ45j0nU
АФС по-разному проявляется в организме. Это может быть сосудистая сеточка и язвы на поверхности кожи, омертвевшие участки на кожных покровах пальцев. Если сосудистые поражения значительные, могут развиться тяжелые заболевания в соответствующих органах, например, цирроз печени, болезнь Альцгеймера, инфаркт миокарда. Клинически при АФС может не быть никаких геморрагических проявлений, но есть ярко выраженная тенденция к патологическому образованию тромбов.
ВА может повыситься после курса терапии лекарственными препаратами.
С наличием в крови ВА и антител к кардиолипину и склонности к тромбоэмболии и тромбозам связывают развитие заболеваний сердечных клапанов и тяжелые их поражения вследствие деформации и растяжения тромботическими массами.
Антитела к фосфолипидам могут быть причиной ишемического нарушения кровообращения в головном мозге у молодых людей. Количество молодых пациентов с ишемическими нарушениями в сосудах мозга, имеющих в крови антитела к фосфолипидам, доходит до 46 %. Среди больных с антителами к фосфолипидам 75 % имеют в крови волчаночный антикоагулянт и 60 % – антитела к кардиолипину. Оба вида этих антител выявляются у 50-75 %.
Нарушения кровообращения в головном мозге, связанные с появлением в крови антител к фосфолипидам, имеют особенности клинического проявления:
- чаще наблюдаются у женщин;
- начинаются в молодом возрасте;
- имеют склонность рецидивировать.
Особенно часто рецидивы наблюдаются у пациентов с ишемическим инсультом – до 70 %. Таким больным назначают лечение непрямыми антикоагулянтами и антиагрегантами, а также обязательный контроль уровня антител к фосфолипидам.
При каких обстоятельствах врач рекомендует пероральные антикоагулянты?
Чтобы предотвратить рост тромбов при венозном тромбозе, чаще всего используются пероральные антикоагулянты. Их также принимают после тромбоэмболии легочной артерии и в кардиологии – в качестве профилактической меры в кардиологии у пациентов с сердечной аритмией, определяемой как пароксизмальная и стойкая фибрилляция предсердий. В этих случаях цель лечения – избежать образования тромбов в полостях сердца. Эти препараты также используются у пациентов после кардиохирургических процедур имплантации искусственных клапанов сердца.
Пероральные антикоагулянты с большей вероятностью, чем препараты других классов, вызывают осложнения, требующие пребывания в больнице, особенно если они используются без назначения врача. В то же время антикоагулянты – это препараты, которые часто невозможно заменить, и они часто спасают жизнь пациента.
Чтобы применение таких лекарств было эффективным и безопасным, необходимо тесное сотрудничество с врачом и просвещение пациента и его родственников
Важно, чтобы каждый человек, проходящий лечение, понимал, как действуют эти препараты и как контролировать лечение в лаборатории
Наиболее частые показания к применению антикоагулянтов:
- лечение и профилактика венозной тромбоэмболии и тромбоэмболии легочной артерии;
- нарушения сердечного ритма (фибрилляция предсердий);
- состояние после операции по имплантации искусственных сердечных клапанов;
- наличие сгустков в одной из полостей сердца;
- состояние после имплантации некоторых сосудистых протезов;
- некоторые формы чрезмерного свертывания крови, известные как тромбофилия;
- тромбоз артерий (чаще всего нижних конечностей).
Особенности лечения пероральными антикоагулянтами
В случае тромбоза лечение обычно направлено на угнетение системы свертывания, что предотвращает образование сгустков, но в то же время увеличивает склонность к кровотечениям. К сожалению, в настоящее время доступных методов выборочного снижения склонности к образованию сгустков только на отдельных участках тела нет – лечение ухудшает всю систему свертывания.
Особенности лечения пероральными антикоагулянтами
Растворение тромбов – фибринолитическая терапия – применяется редко и ограничивается строго определенными случаями.
Первоначально, через 5-10 дней, тромбоз и тромбоэмболия легочной артерии обычно лечатся гепарином. Лечение пероральными препаратами начинают во время внутривенного введения гепарина. Это связано с временным парадоксальным протромботическим (способствующим свертыванию) эффектом пероральных препаратов, который устраняется одновременным приемом гепарина.
После достижения желаемой степени угнетения свертывающей системы, которая оценивается путем измерения индекса МНО, прием гепарина прекращается, а лечение пероральными препаратами продолжается. На основании измерений МНО, которые первоначально проводятся часто (раз в несколько дней), врач подбирает подходящую дозу препарата. Ее невозможно определить заранее, потому что у каждого пациента чувствительность немного разная, поэтому доза всегда подбирается индивидуально.
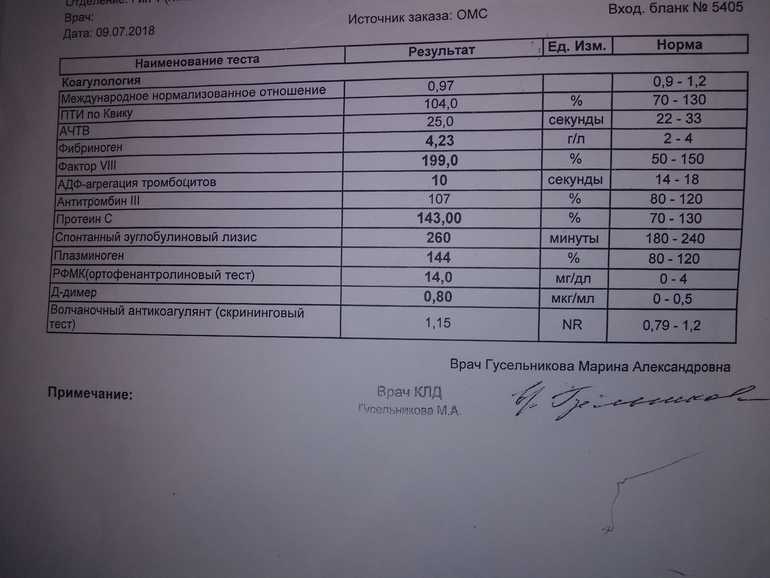
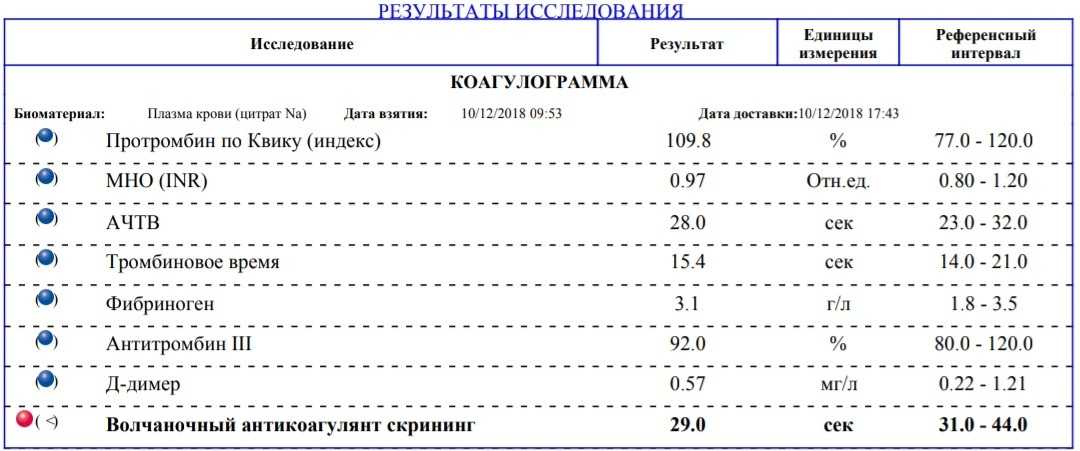
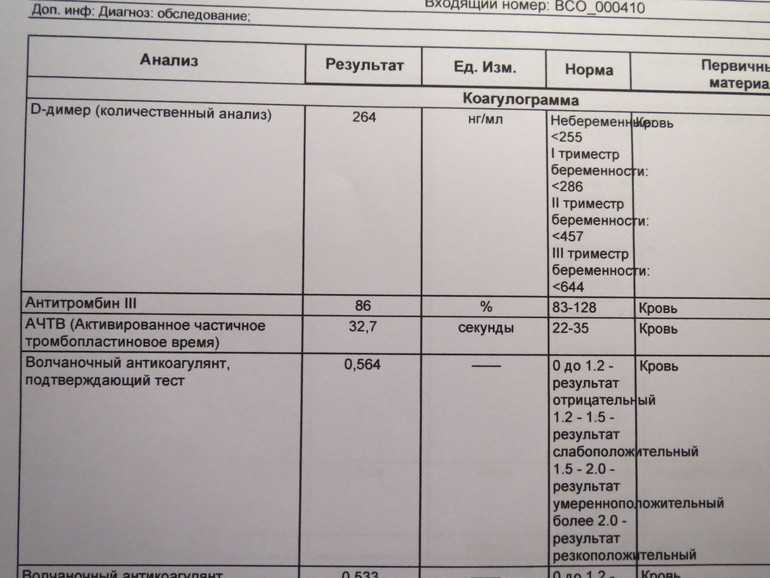
Расшифровка анализа
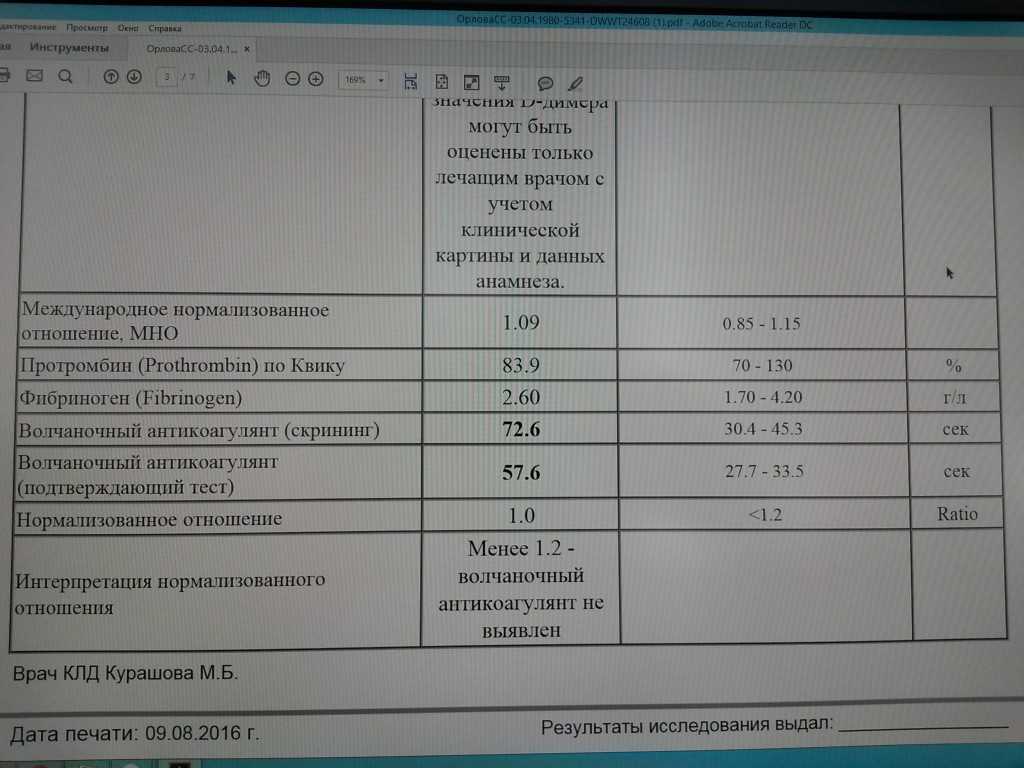
Полученные результаты исследования на содержание в крови волчаночного антикоагулянта могут интерпретироваться как положительные и отрицательные. В последнем случае антитела иммунной системы в крови не определяются или же присутствуют в минимально допустимых значениях. Волчаночный антикоагулянт, норма которого составляет не более 1 условной единицы, может свидетельствовать о различных патологических процессах в организме.
В зависимости от степени превышения этого показателя тест может быть:
![]()
- высоким с содержанием ВА более 2 условных единиц, что свидетельствует о высоком риске тромбообразования;
- умеренным с показателем 1.5 до 2.0, с риском развития тромбоза;
- слабоположительным с уровнем содержания не выше 1.5 условных единиц.
При положительном тесте на антикоагулянт специалист должен назначить дополнительное исследование, что позволит определить наличие тех или иных заболеваний, на основании полученных данных будет поставлен диагноз и подобрано лечение каждому конкретному пациенту. Через три месяца выполняется повторное исследование, что позволяет определить динамику изменения показателей, подтверждает или опровергает первичный диагноз, позволяет оценить правильность выбора медикаментозной терапии.
Подготовка к исследованию
Чтобы результат анализа был максимально достоверным перед исследованием следует исключить ряд лечебных и диагностических процедур:
- рентген-диагностику;
- физиотерапевтические процедуры;
- внутривенные инъекции и капельницы;
- различные пункции и биопсию;
- эндоскопические методы исследования (гастро- , колоноскопию и др.);
- электрокардиографию (ЭКГ);
- массаж и пальпацию;
- физические нагрузки.
Также во избежание ложноположительных результатов перед сдачей кровь на анализ необходимо прекратить принимать гепарин (за 2 дня до исследования) и кумариновые препараты (варфарин,аценокумарол и др.).
Взятие крови на анализ проводится утром, натощак.
Врачи
![]()
ЕрмолаеваСветлана Владимировна
Главный врач, врач-терапевт, врач общей практики
ИгнатьеваЕлена Павловна
Врач-терапевт
КешелаваВиктор Владимирович
Врач-онколог, профессор, доктор медицинских наук
ВолковаГалина Анатольевна
Врач-педиатр
ШубинаМарина Викторовна
Врач-педиатр
КузнецоваНаталья Васильевна
Врач травматолог-ортопед детский
![]()
ШиршиковаЕлена Викторовна
Врач-куратор
ШаимоваЕлена Анваровна
Врач-куратор
СибриковаИрина Александровна
Врач-куратор
ОхлопковаТатьяна Геннадьевна
Врач-куратор, кандидат медицинских наук
![]()
ШихмурзаеваНина Викторовна
Медицинская сестра
![]()
СусакинаЛидия Араратовна
Медицинская сестра по физиотерапии
![]()
МусинаНадежда Валерьевна
Инструктор ЛФК, массажист
ЕрмаковаЕлена Владимировна
Детский невролог, врач высшей категории, кандидат медицинских наук
![]()
КолосоваЕлена Юрьевна
Врач-диетолог, психотерапевт
![]()
ДжиджоеваМарина Зауровна
Врач УЗД
![]()
КузнецоваАнна Игоревна
Эндокринолог, Диетолог
![]()
КурошеваЮлия Юрьевна
Врач-невролог
![]()
БонадысеваТатьяна Михайловна
Врач-гастроэнтеролог, Гепатолог, Диетолог, Врач высшей категории
![]()
ФаюстоваЮлия Владимировна
Врач ультразвуковой диагностики, терапевт
ЦлафОльга Альфредовна
Врач УЗД детский
![]()
МельникНадежда Алексеевна
Врач-оториноларинголог
![]()
ЛогиноваАнастасия Владимировна
Врач-терапевт
Волчаночный антикоагулянт у беременных
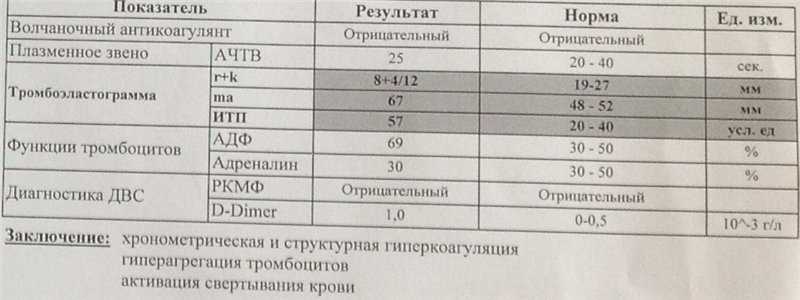
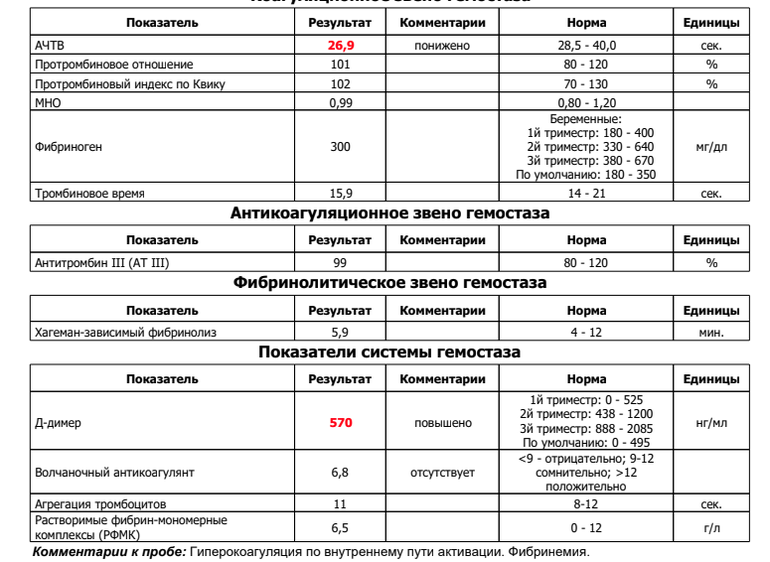
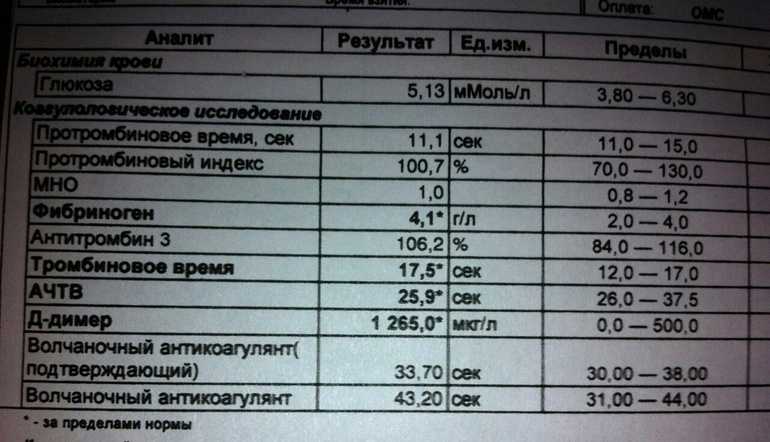
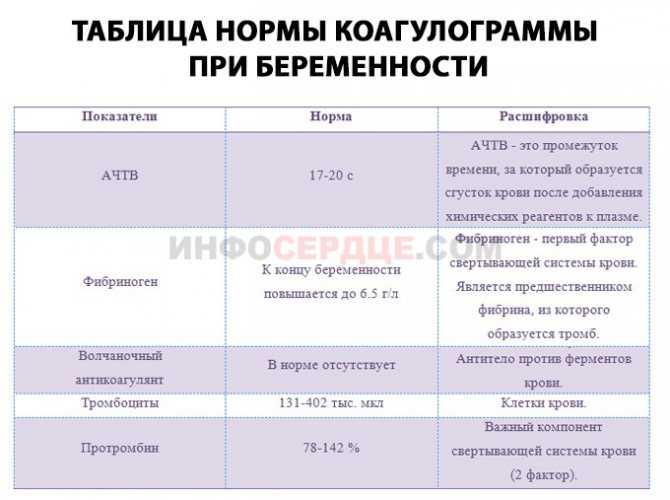
Каждый триместр будущим мамам проводят коагулограмму, в рамках которой определяется наличие/отсутствие ВА в крови. Подобная практика позволяет предупредить серьезные осложнения беременности и кровотечения в родах.
Повышение волчаночного антикоагулянта фиксируется при:
- гестозе (осложнение токсикоза) с сильным отеком нижних конечностей;
- протеинурии (наличие белка в моче);
- гипертонии (стойкое повышение артериального давления);
- тромбозах вен и артерий (в том числе плацентарной артерии, что может привести в выкидышу, преждевременным родам, гибели плода);
- антифосфолипидном синдроме (диагностируется у 40% пациентов с привычным невынашиванием беременности).
Если у пациентки своевременно не обнаружить повышенный ВА, то риск осложнений беременности и родов повышается до 80%, а без адекватной терапии в 90% случаев женщина теряет ребенка.
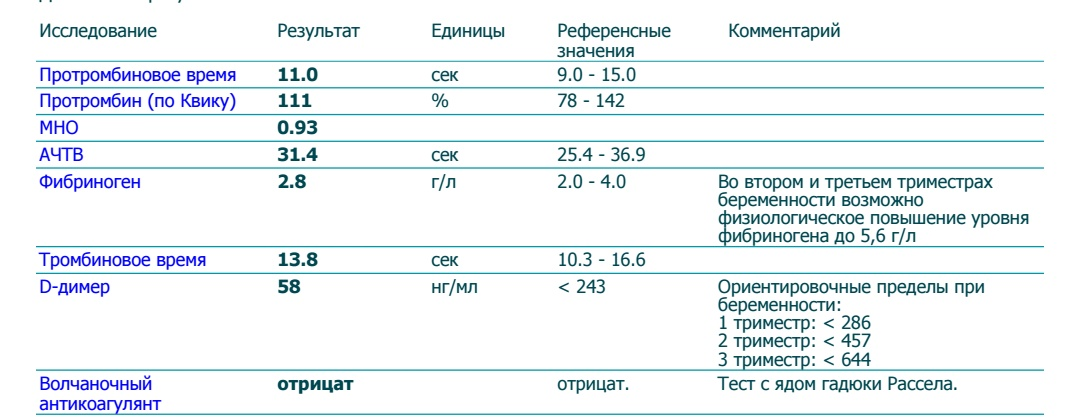
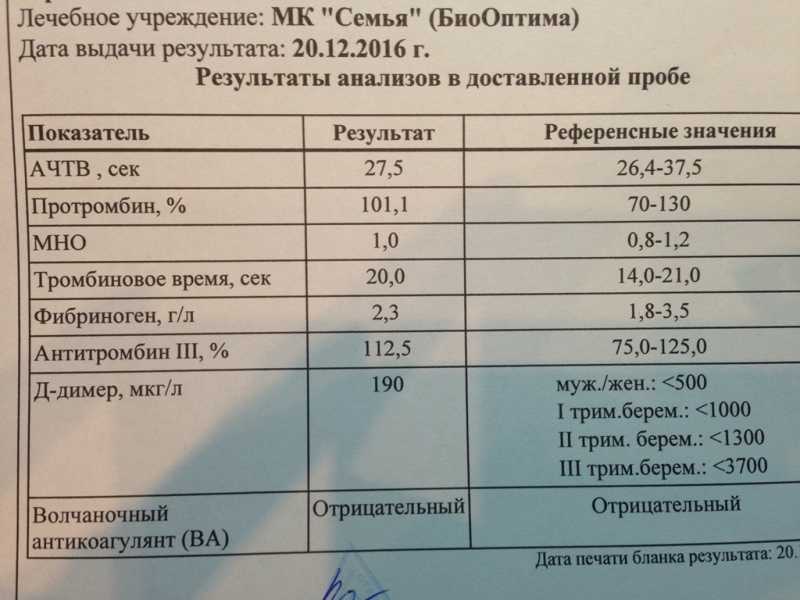
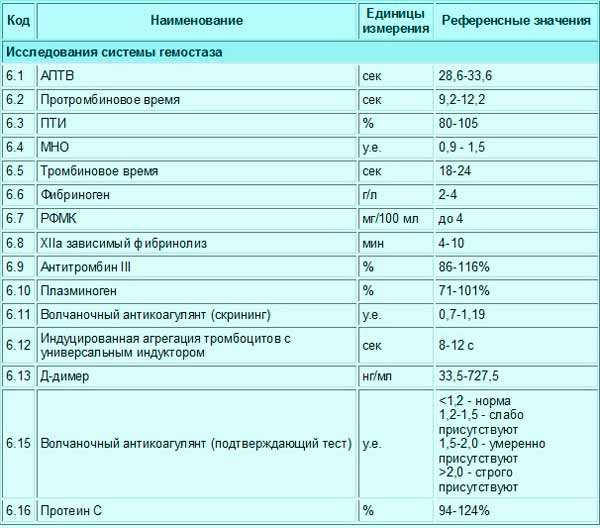
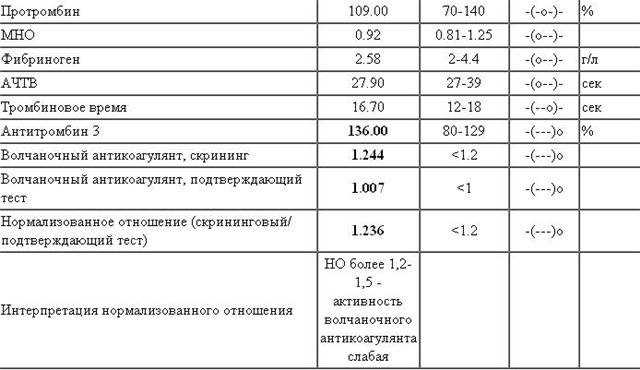
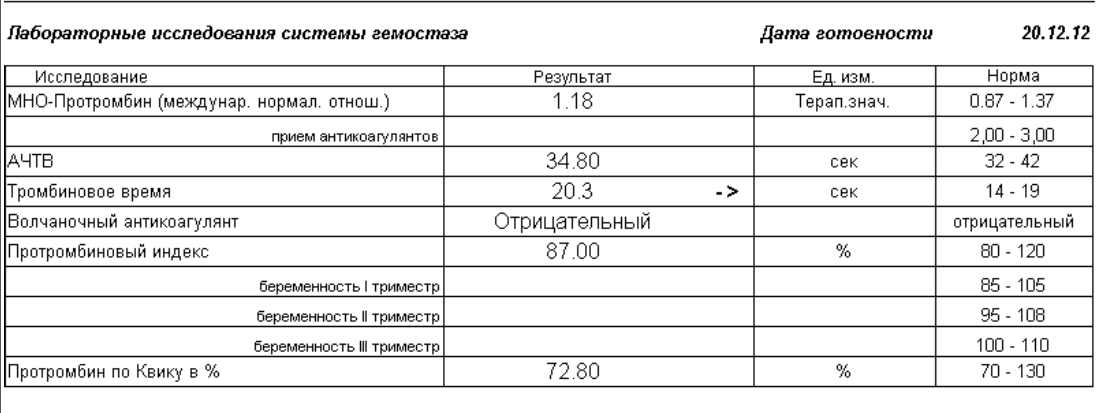
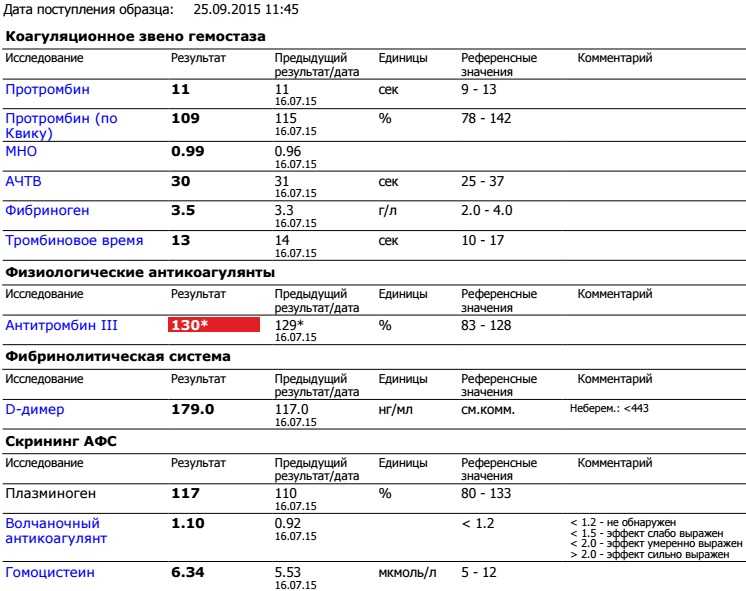
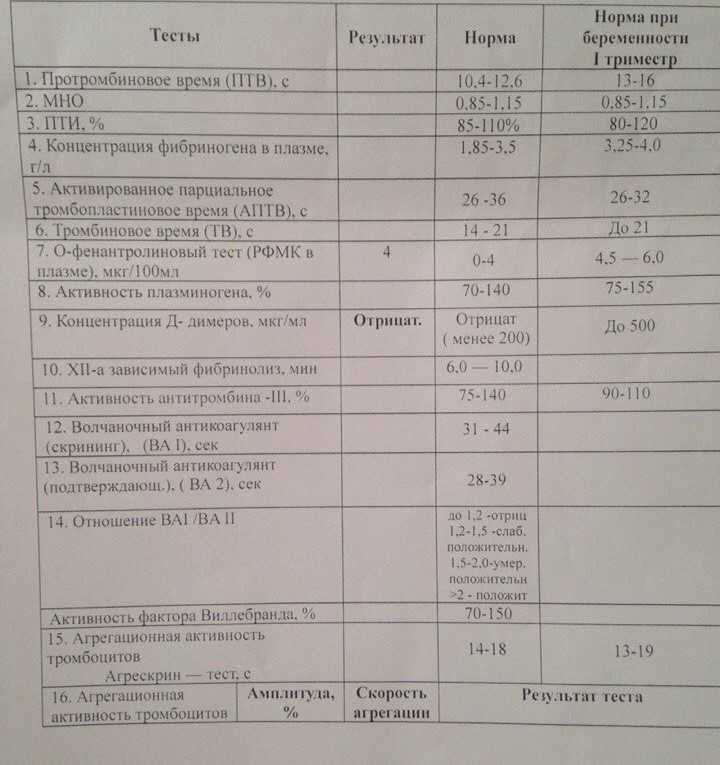
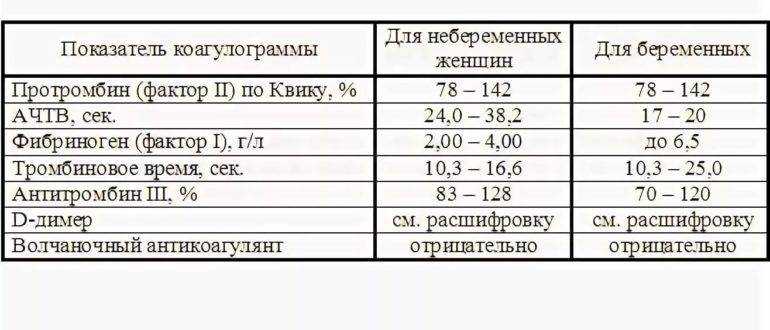
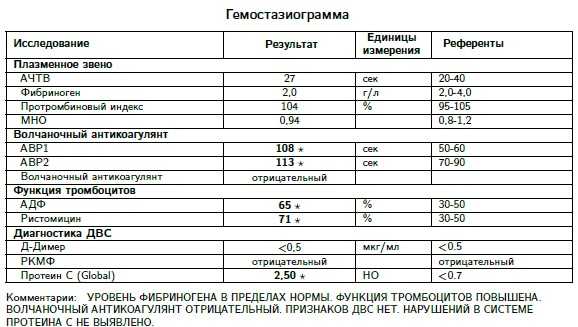
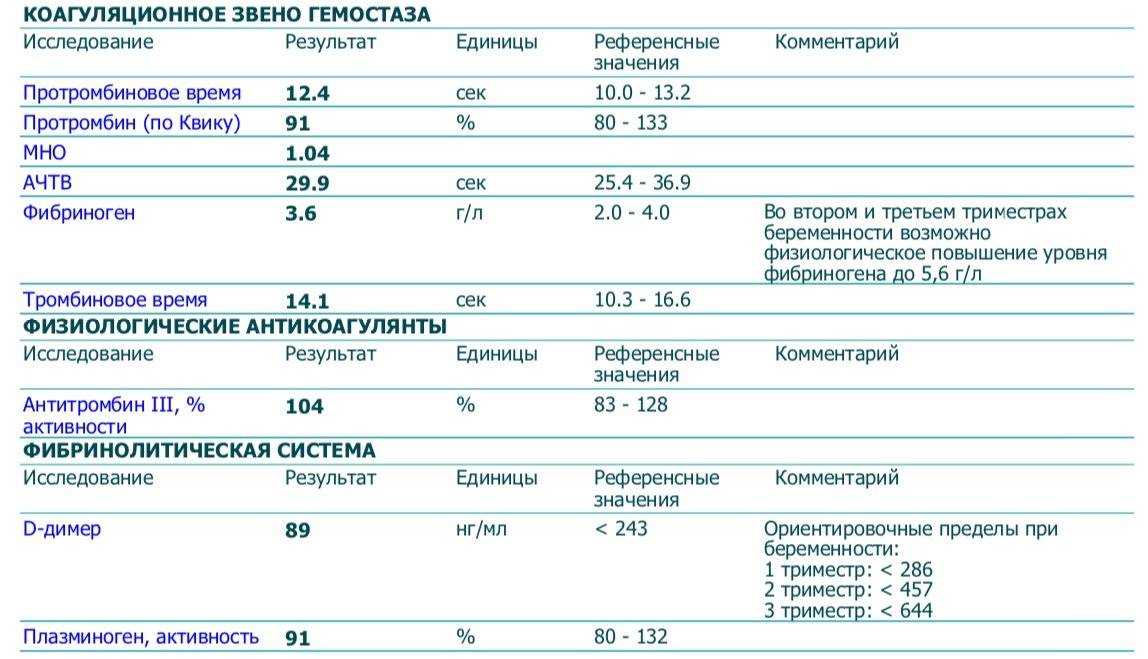
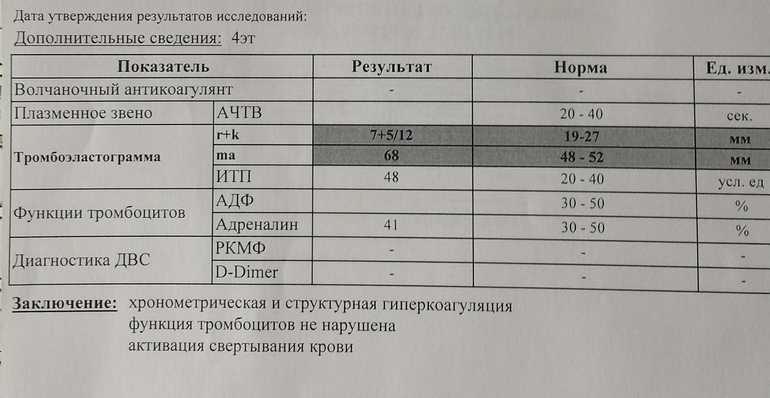
В отличие от прочих показателей коагулограммы для беременных установлена такая же норма ВА, как и для других пациентов. То есть волчаночный антикоагулянт в крови беременной не должен быть больше 1,2 секунды. В случае даже незначительного превышения нормы назначается скрининг, лечебная диета и адекватная терапия.
Подробнее о показателях свертываемости крови
- Коагулограмма: основные показатели
- Фибриноген в крови
- АЧТВ
- Протромбин
- Тромбиновое время
- D-димер
- Волчаночный антикоагулянт
- Антитромбин III
- Плазминоген
- Протеин С
- Протеин S свободный
- Коагулограмма при беременности
Как проводится анализ крови на ВА?
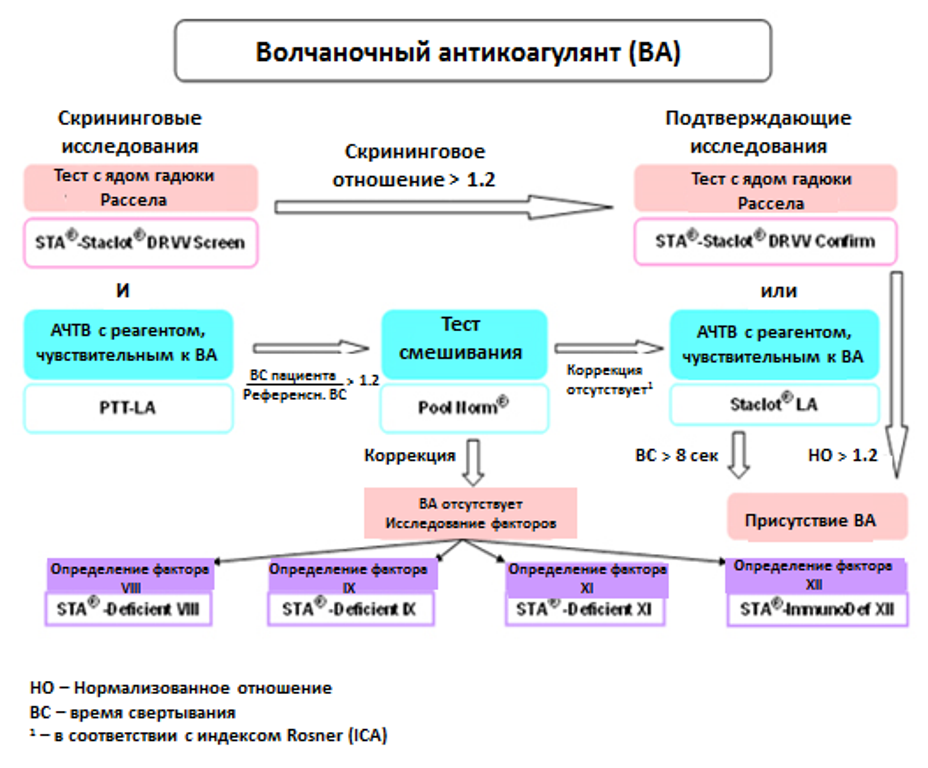
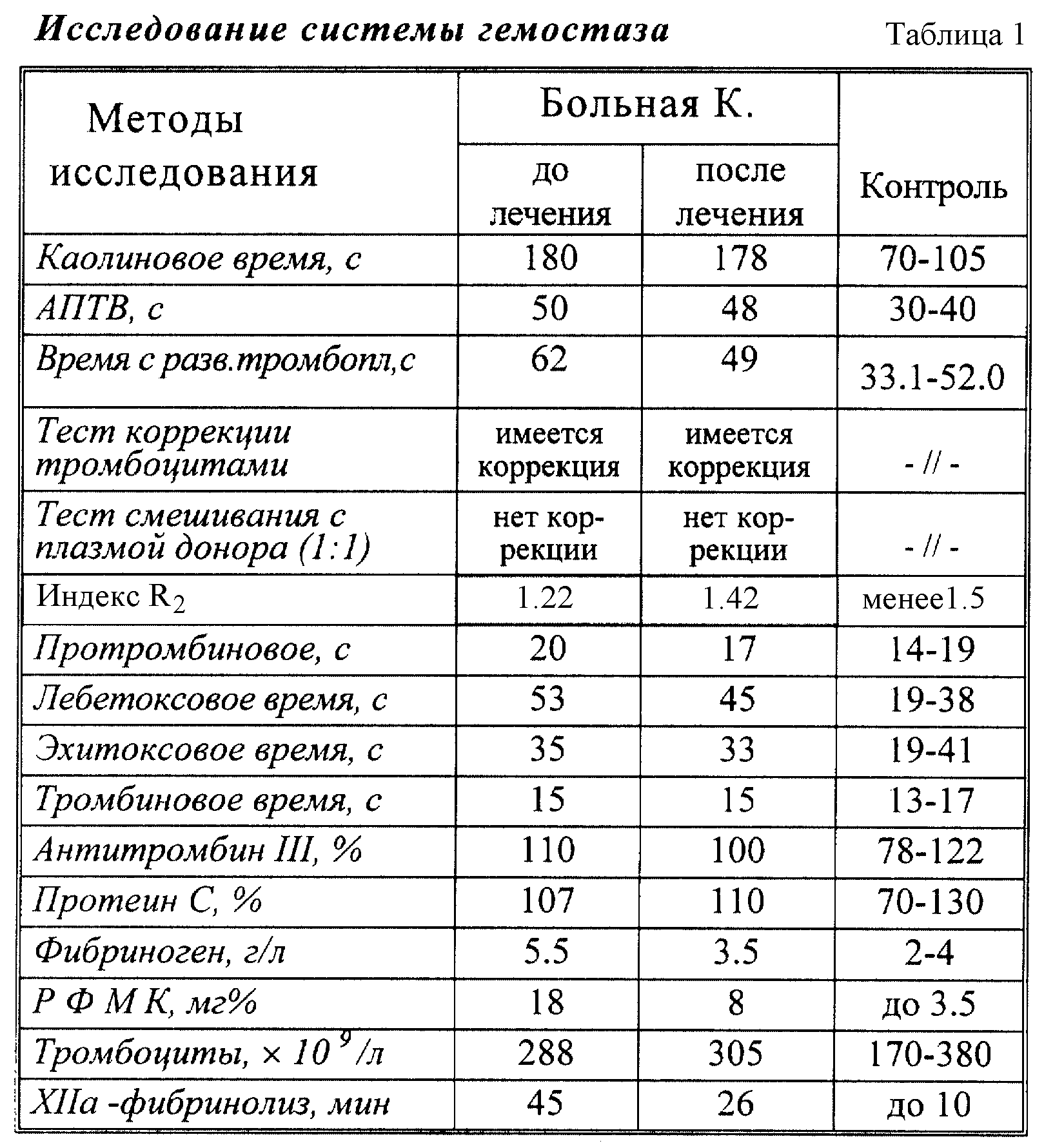
Для определения ВА используется трехступенчатая тактика.
Ее этапы:
- Скрининговый тест.
- Подтверждающая проба для коррекции первого анализа.
- Завершающий анализ.
Если первые две пробы показывают отрицательные результаты, это еще не означает, что ВА нет в крови пациента. Чтобы подтвердить его отсутствие в биоматериале, нужно сделать минимум два исследования.
Для определения антикоагулянтов волчаночноподобного типа используют набор — Люпус-тест.
В него входят:
- реагенты (каолин, тромбопластин);
- компенсирующие фосфолипиды;
- хлорид кальция.
Для проведения исследования применяются следующие инструменты:
- коагулометр;
- торсионные весы;
- фарфоровая ступка с палочкой;
- пипетки, пробирки.
Перед началом тестирования делают растворы реагентов и хлорида кальция.
Процедура проведения исследования включает следующие этапы:
- у пациента берут кровь из локтевой вены;
- переливают в пробирку, содержащую раствор цитрата натрия;
- изолированный биоматериал подвергают центрифугированию в течение семи минут;
- плазму, насыщенную тромбоцитами, центрифугируют еще раз, после чего выделяется бедная тромбоцитами жидкость.
При исследовании применяется только биоматериал с низким количеством тромбоцитов.
Далее, плазму смешивают с реагентами в определенном порядке и подогревают на водяной бане. Затем вводят хлорид кальция и с помощью секундомера замеряют время свертывания крови.
Центрифугирование производится сразу же после забора крови у пациента. Не допускается исследование биоматериала, взятого у больного более двух часов назад.
Что делать, если анализ крови на свертываемость показал неблагоприятный результат
В этом случае нужно выяснить причину такого состояния. Для этого рекомендуется сдать:
- Общие анализы крови и мочи. Результаты этих несложных исследований показывают наличие патологий почек, печени, кроветворения.
- Биохимическое исследование – билирубин, АЛТ, АСТ, ГГТ, щелочная фосфатаза, креатинин, мочевая кислота, остаточный азот, мочевина, общий белок. Это исследование выявляет болезни печени и почек, влияющие на показатели коагулограммы.
- Кровь на микроэлементы – натрий, калий, кальций, хлор, недостаток которых влияет на коагулограмму.
- Кровь на онкомаркеры – ферритин, бета-2-микроглобулин, появляющиеся в крови при злокачественных заболеваниях кроветворной системы.
При ухудшении свертываемости крови или при тромбозах проводятся генетические обследования, выявляющие наследственные патологии, приводящие к ее изменению. По генам можно определить гемофилию, болезни Кристмаса, Виллебранда, дефицит факторов свертываемости V, VII, X, XI, XII, XIII. Также можно выявить генетическую предрасположенность к тромбозам (тромбофилию).
Показания к определению ВА
Анализ на волчаночный антикоагулянт не входит в стандартные исследования крови, направляет на такое исследование гинеколог, кардиолог, ревматолог, терапевт, а определение ВА проводится при подозрении на патологию гемостаза:
- Для выяснения причин тромбообразования;
- При выкидышах неясной этиологии;
- При изменениях коагулограммы (увеличение АЧТВ);
- При диагностике антифосфолипидного синдрома в комплексе с другими тестами;
- При обнаружении антикардиолипиновых антител;
- При инфарктах мозга, сердца, транзиторных ишемических атаках у лиц молодого возраста (до 45 лет);
- Для диагностики аутоиммунных процессов.
При подозрении на антифосфолипидный синдром всегда назначается определение ВА. При этом заболевании как таковых признаков тромбоза может не быть совсем, но, тем не менее, склонность к избыточному свертыванию довольно высока. Повышенный антикоагулянт в крови таких пациентов расценивается как риск тромбозов и проявление аутоиммунизации.
При аутоиммунных заболеваниях, сопровождающихся образованием белков, атакующих собственные ткани, появление ВА вполне закономерно и отражает агрессию против многих клеток, в том числе, тромбоцитов. Увеличение волчаночного антикоагулянта у таких больных требует своевременной профилактики тромбоза, который может привести к недостаточности различных органов вследствие ишемии и некроза.
При проблемах с наступлением и вынашиванием беременности волчаночный антикоагулянт указывает на наличие антифосфолипидного синдрома. Его определяют двукратно с промежутком в полтора-два месяца. Если в обоих исследованиях показатель присутствует или повышен, антифосфолипидный синдром вероятен. Если же у женщины есть признаки патологического тромбообразования (нарушение зрения, инфаркт мозга или сердца, тромбоз вен ног), неблагоприятный акушерский анамнез (выкидыши), то диагноз не вызывает сомнений.
Механизм действия волчаночного антикоагулянта в крови
Специфическое вещество — представитель белков иммуноглобулинов класса G. Они имеют направленное действие, выбирая в качестве мишени фосфолипиды клеточной мембранной оболочки. Эти структурные фрагменты клетки перестают нормально функционировать, в результате чего протромбину сложно преобразоваться в тромбин, поэтому свертываемость крови значительно повышается. Такие показатели крови делают сосуды человеческого организма склонными к закупориванию тромбами.
![]()
В норме волчаночный антикоагулянт в крови отсутствует, тогда как специфика крови, в которой такой белок есть, определяется удлиненным периодом свертывания. С учетом активного функционирования организма эффект оказывается противоположным — риск тромбообразования во всех органах и тканях вырастает в разы.
Взаимодействие с другими лекарствами и веществами
Список препаратов, которые могут усиливать или уменьшать действие антикоагулянтов, очень длинный. Поэтому, прежде чем начинать курс, необходимо убедиться, что препарат безопасен в применении.
К наиболее популярным препаратам, усиливающим действие антикоагулянтов, относятся практически все популярные противовоспалительные и обезболивающие:
- Ацетилсацициловая кислота (Аспирин, Энтерик, Акард, Полокард);
- Ибупрофен;
- Вольтарен;
- Мидокалм и др.
Парацетамол (Апап, Эффералган) – единственный безопасный препарат в этом отношении
Однако следует обратить внимание на состав комбинированных препаратов. Кроме парацетамола они могут содержать и действующие вещества из списка
Также могут усиливать действие антикоагулянтов антибиотики, поскольку при длительном применении они уничтожают микроорганизмы, живущие в кишечнике человека, которые являются поставщиками витамина К.
Какая норма волчаночного антикоагулянта в крови беременных?
Юркофф
Волчаночный антикоагулянт (ВА) — иммуноглобулин класса IgG. Волчаночный антикоагулянт — это антитело против фосфолипидов, ферментов крови. Волчаночный антикоагулянт получил свое название в связи с тем, что впервые был выявлен в крови у больных системной красной волчанкой. Врач может заподозрить наличие волчаночного антикоагулянта в крови, если при удлинении активированного частичного тромбопластинового времени (АЧТВ) , что характерно при замедлении свертываемости крови, происходит кровоточивость и возникает риск развития тромбоза. Норма волчаночного антикоагулянта в крови: 0,8—1,2 усл. ед. Волчаночный антикоагулянт и другие антитела к фосфолипидам — один из основных признаков развития антифосфолипидного синдрома (АФС) . Волчаночные антикоагулянты, увеличиваясь в количестве в крови человека, прикрепляются к стенкам сосудов, тромбоцитам, вступают в реакции свертывания крови, провоцируя развитие тромбоза. В зависимости от величины тромба, степени поражения сосуда, местонахождения, скорости закупорки сосуда антифосфолипидный синдром может по-разному проявлять себя. Наиболее частый симптом антифосфолипидного синдрома — сетчатое ливедо — тонкая сеточка сосудов на поверхности кожи, которая становится лучше видна на холоде. Симптомом могут быть даже язвы и омертвение участков кожи пальцев рук или ног. Небольшое поражение сосудов при АФС вызовет легкие нарушения функции органа, большое поражение вызывает хронические заболевания органов (цирроз печени, болезнь Альгеймера) . Закупорка сосуда тромбом вызовет легочную тромбоэмболию. Антифосфолипидный синдром — одна из основных причин развития инфаркта миокарда у молодых людей до 40 лет. Повышение уровня волчаночного антикоагулянта в крови может быть признаком следующих заболеваний: •аутоиммунные заболевания •системная красная волчанка •бесплодие •СПИД •тромбоэмболия •ишемические нарушения мозгового кровообращения. У беременных женщин повышение волчаночного антикоагулянта в крови может спровоцировать развитие тромбоза артерий плаценты, что может стать причиной внутриутробной гибели плода, невынашивания беременности и преждевременных родов. Волчаночный антикоагулянт в крови может повыситься как осложнение лекарственной терапии и вследствие приема некоторых медицинских препаратов. Определение волчаночного антикоагулянта не дает достаточных оснований для постановки врачом того или иного диагноза. Уровень ВА может изменяться под воздействием различных факторов. Обнаружение большого числа волчаночных антикоагулянтов в крови укажет на необходимость дополнительного обследования.
>Волчаночный антикоагулянт при беременности: почему он повышен?
Что такое волчаночный антикоагулянт?
Волчаночные антикоагулянты – это иммуноглобулины класса G (IgG), вырабатывающиеся иммунной системой против своих клеток. Название маркер получил в связи с системной красной волчанкой. Специфические антикоагулянты были впервые обнаружены у больных СКВ. В дальнейшем выяснилось, что LA встречается в крови и при другой аутоиммунной патологии.
Волчаночные антикоагулянты – это специфические антитела, образующиеся в организме против отрицательно заряженных фосфолипидов. Они тормозят трансформацию протромбина в тромбин и тем самым влияют на систему гемостаза. При росте LA сгущается кровь, образуются тромбы, и развиваются опасные для жизни состояния:
- тромбоз глубоких вен нижних конечностей;
- тромбоэмболия легочной артерии;
- инфаркт миокарда;
- нарушение работы почек и надпочечников;
- ишемический инсульт;
- транзиторные ишемические атаки головного мозга.
Появление волчаночных антикоагулянтов связано с бесплодием, невынашиванием беременности и развитием иных осложнений.