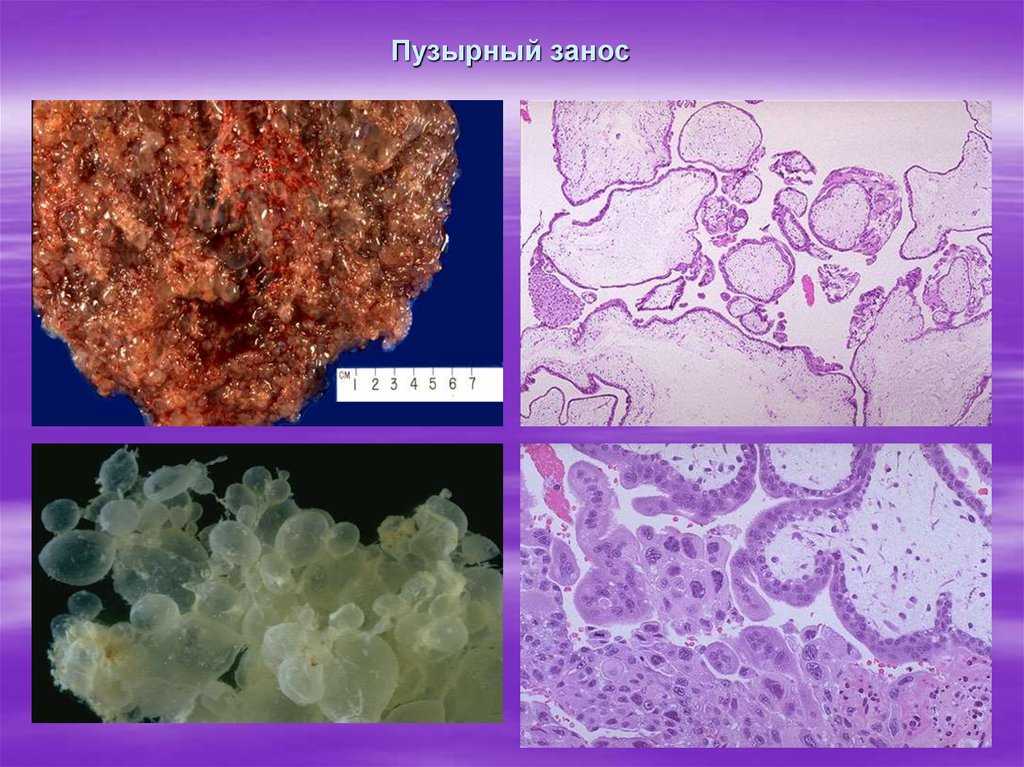
Типы гиперплазии эндометрия
- Железистая – содержит множество желез. Поверхность слизистой матки становится неровной с многочисленными складками и выраженным сосудистым рисунком.
- Железисто-стромальная, при которой толщина слизистой увеличивается за счёт разрастания функционального и базального слоев.
- Железисто-кистозная содержит увеличенные железы и мелкие кисты. Внутренняя поверхность матки ярко-красная, покрыта складками. Протоки желез и сосуды деформированы и расширены.
- Атипичная, или аденоматозная – самая опасная форма, часто переходящая в рак. В этом случае железы, расположенные в слизистой, приобретают аномальную ветвистую форму и соединяются в крупные очаги.
- Полиповидная (базальная). При этом варианте гиперплазии внутренняя поверхность матки покрывается многочисленными полипами.
По характеру протекания и развития гиперплазия может быть:
- Активной – клетки эндометрия постоянно делятся, поэтому слизистый слой быстро увеличивается в размерах. При такой форме у женщины возникают тяжёлые маточные кровотечения.
- Покоящейся – характерной для предклимактерического и климактерического периодов. В этом случае имеется небольшое утолщение слизистого слоя, но кровотечений, как правило, не возникает.
- Диффузной – занимающей всю внутреннюю поверхность матки.
- Очаговой – выглядящей в виде опухолевидных очагов, склонных к злокачественному перерождению.
Согласно международной классификации, принятой в 1994 г. Всемирной Организацией Здравоохранения, все типы гиперплазии делятся на группы согласно опасности возникновения рака:
- Неатипические – без клеточной атипии. В этом случае в образцах тканей не находят неправильно развитые, деформированные и уродливые клетки. При простой форме наблюдается утолщение эндометрия и изменение его структуры, однако кровеносные сосуды распределены равномерно и отсутствуют очаговые скопления желез. Более сложные комплексные варианты имеют выраженные изменения в тканях и неправильно развитые железы и сосуды. Однако атипия не обнаруживается и в этом случае. Эта группа перерождается в рак крайне редко.
- Атипические – при обследовании клеточных образцов обнаруживаются неправильно развитые клетки, имеющие два ядра и другие отклонения от нормы. Особенно опасны сложные формы, при которых выявляют большое количество ненормальных развитых клеток желез, кист и других патологических очагов. Это состояние считается предраковым. Частота злокачественного перерождения при этих формах болезни доходит до 50%.
Причины и факторы риска при пузырном заносе
Специалисты не выделяют определенных причин, которые способствуют появлению в женском организме пузырного заноса. Достоверно известно, что заболевание является следствием хромосомных нарушений в гестационный период: потеря генов матери, задвоение генов отца и оплодотворение яйцеклетки, которая не имеет ядра, двумя сперматозоидами. При внематочной беременности пузырьки могут появиться на стенках маточных труб.
Не так давно в медицине была выдвинута гипотеза, что спровоцировать развитие пузырного заноса могут инфекционные заболевания и пониженный уровень выработки эстрогена.
Статистика показывает, что заболевание чаще проявляется у женщин с повторной беременностью в возрасте 35 — 40 лет. Также возможность развития заболевания вызывают следующие факторы: многократное рождение детей, аборты, недостаточное употребление витамина-А, жиров животного происхождения, союзы между кровными родственниками.
Что провоцирует / Причины Пузырного заноса:
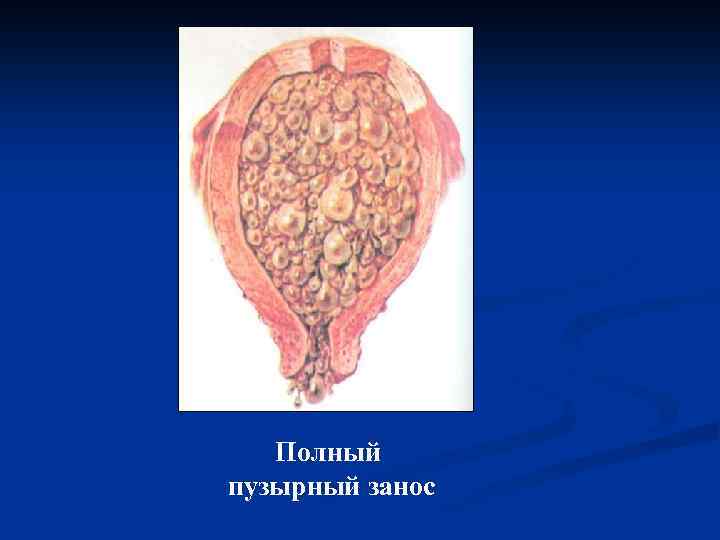
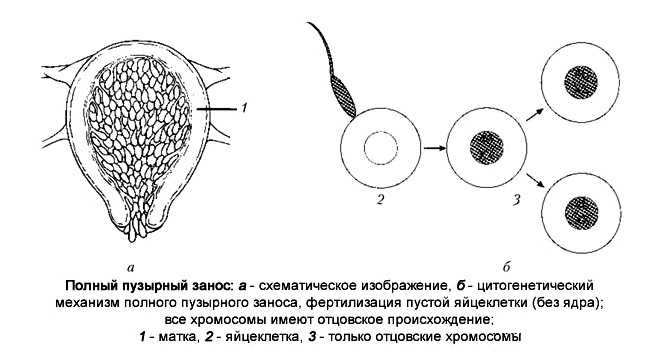
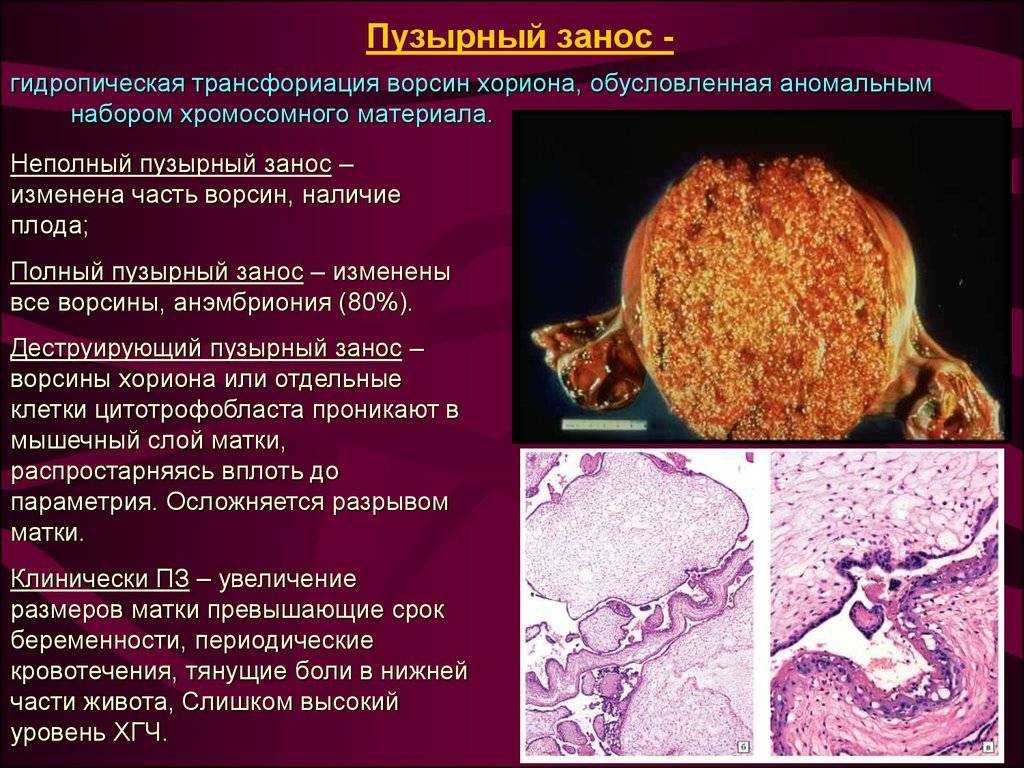
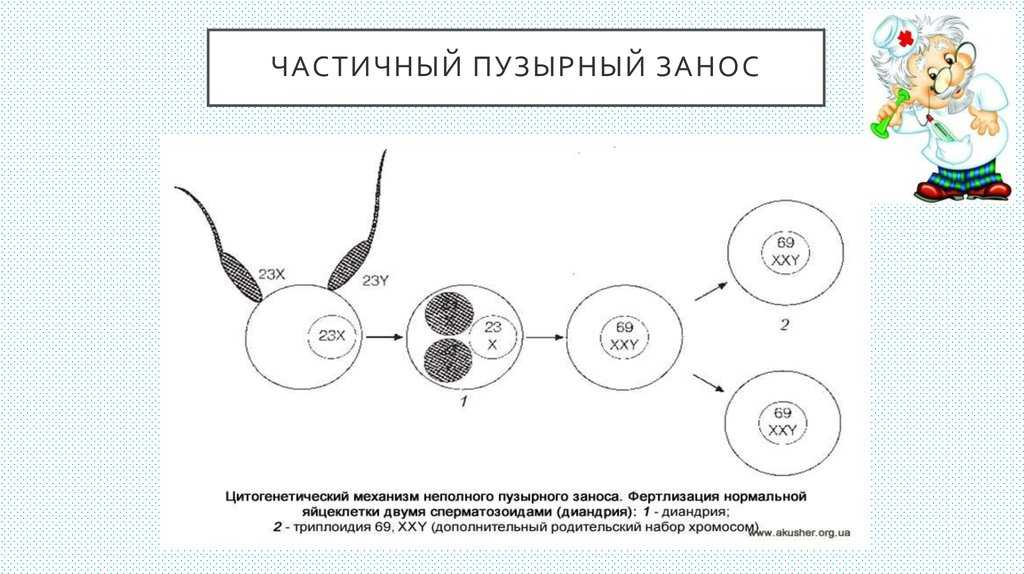
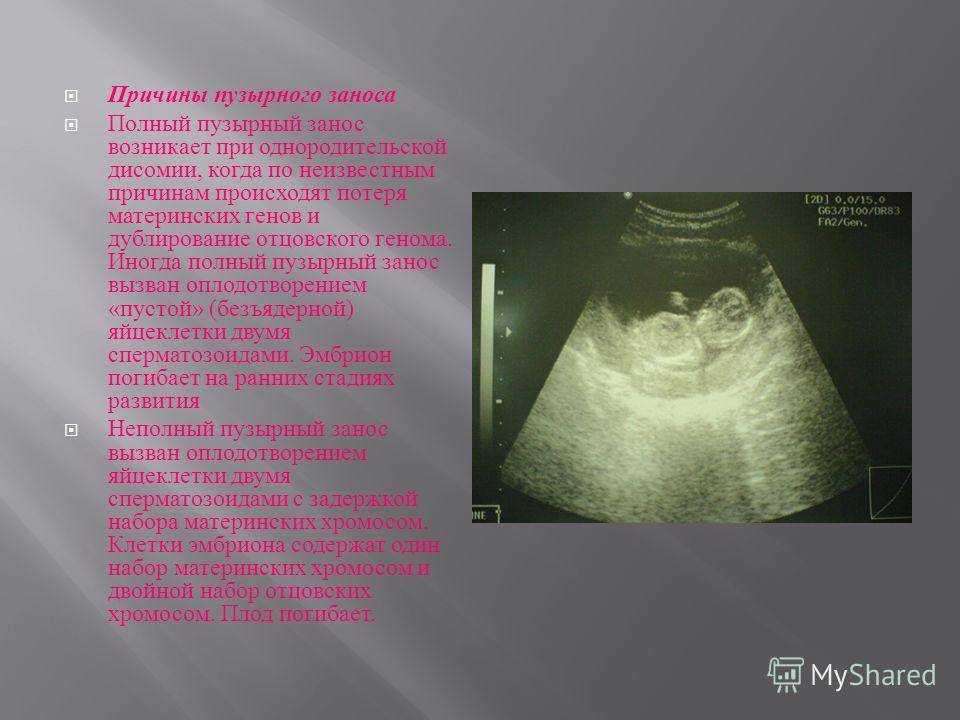
Причиной возникновения пузырного заноса является наличие у эмбриона двойного набора хромосом отца при недостаточном количестве или же вообще отсутствии хромосом матери. Такая аномалия случается, когда одновременно 2 сперматозоида оплодотворяют «неполноценную» яйцеклетку — с задержкой набора хромосом или безъядерную. При этом в первом случае развивается неполный пузырный занос, а во втором — полный.
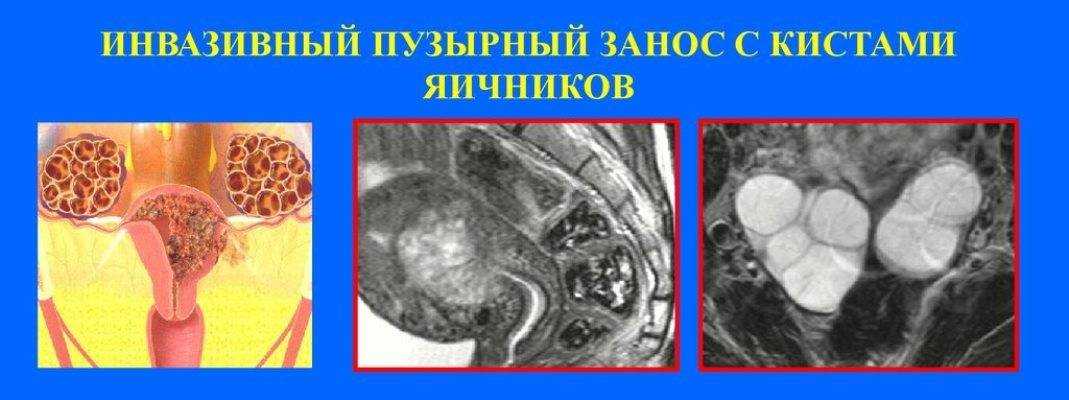
Полный пузырный занос возникает при однородительской дисомии, когда по неизвестным причинам происходит потеря материнских генов и дублирование отцовского гаплоидного генома (зигота имеет кариотип 46,ХХ). Иногда (5%) полный пузырный занос вызван оплодотворением пустой (безъядерной) яйцеклетки двумя сперматозоидами, приводящим к кариотипу 46,XY или 46,XX. Эмбрион погибает на ранних стадиях развития, до установления плацентарного кровообращения
Неполный пузырный занос вызван триплоидией в результате оплодотворения яйцеклетки двумя сперматозоидами (диспермия) с задержкой гаплоидного набора материнских хромосом. Клетки концептуса содержат один гаплоидный набор материнских хромосом и диплоидный набор отцовских хромосом — кариотип может быть 69.XXY, 69.ХХХ или 69.XYY. Плод погибает на 10 нед внутриутробного развития.
Ранние симптомы пузырного заноса
![]()
Пузырный занос — это редкое осложнение первого триместра беременности, которое может привести к потере ребенка и угрожающей жизни матери
На ранних сроках заболевание может проявляться неявными симптомами, которые легко перепутать с нормальными признаками, связанными с беременностью, поэтому важно внимательно следить за своим здоровьем и регулярно посещать врача
- Кровотечение — одним из главных симптомов пузырного заноса на ранних стадиях является кровь, выделяемая из половых путей. При этом кровотечение может быть как малопродуктивным, так и очень обильным. Если вы замечаете кровь в своих выделениях, немедленно обратитесь к врачу.
- Малопродуктивные лабораторные тесты — если врач обнаруживает у вас низкий уровень ХГЧ или высокий уровень прогестерона на ранних сроках беременности, это может указывать на пузырный занос. Однако, эти тесты не являются точными и могут давать ложноположительные результаты.
- Отсутствие сердцебиения плода — на ранних стадиях беременности, когда пузырный занос еще не достиг критической степени, измерение сердцебиения плода может быть нормальным. Однако, последующий контроль может выявить отсутствие сердцебиения, что является одним из главных симптомов заболевания и требует немедленной медицинской помощи.
Симптомы пузырного заноса
Изначально определить признаки такого состояния сложно, поскольку симптомы пузырного заноса на ранних сроках практически не отличаются от течения обычной беременности. При этой патологии на ранних сроках может проявляться выраженная рвота или тошнота. Кроме того, размеры матки увеличиваются быстрее, чем при обычной беременности.
По мере развития при пузырном заносе у женщины отмечается осложнение процесса, которое сопровождается высокими показателями артериального давления, протеинурией, отеками. Может развиваться преэклампсия. На любом этапе заболевания возможно кровотечение из матки, причем, часто оно бывает обильным.
Когда матка увеличивается, наличие в ней плода нельзя установить даже при использовании специальных методов диагностики.
Кроме того, у женщины с таким диагнозом проявления токсикоза выражены сильнее, чем при нормальной беременности.
Таким образом, симптомы пузырного заноса могут быть следующими:
- Темные кровавые выделения из половых путей, в них могут присутствовать сгустки, «пузырьки».
- Сильная постоянная тошнота, частая рвота.
- Боли внизу живота.
- Повышенное слюноотделение.
- Анемия, при которой бледнеет кожа и слизистые, беспокоит головокружение.
- Высокое давление.
- Отеки.
- Быстрое увеличение матки, не соответствующее сроку беременности.
- Отсутствие признаков, которые свидетельствуют о беременности: плод не прощупывается во время пальпации, не прослушивается сердцебиение плода и его движения. Сонография свидетельствует только о наличии в полости матки поликистозного образования.
- Если происходит прорастание пузырного заноса в соседние ткани, развиваются симптомы «острого живота».
Симптомы хорионэпителиомы матки проявляются маточными или влагалищными кровотечениями. При этом у женщины отмечается очень высокий уровень р-хорионического гонадотропина. Определить диагноз точно — хорионэпителиома матки или пузырный занос может врач после проведения диагностики.
Лечение
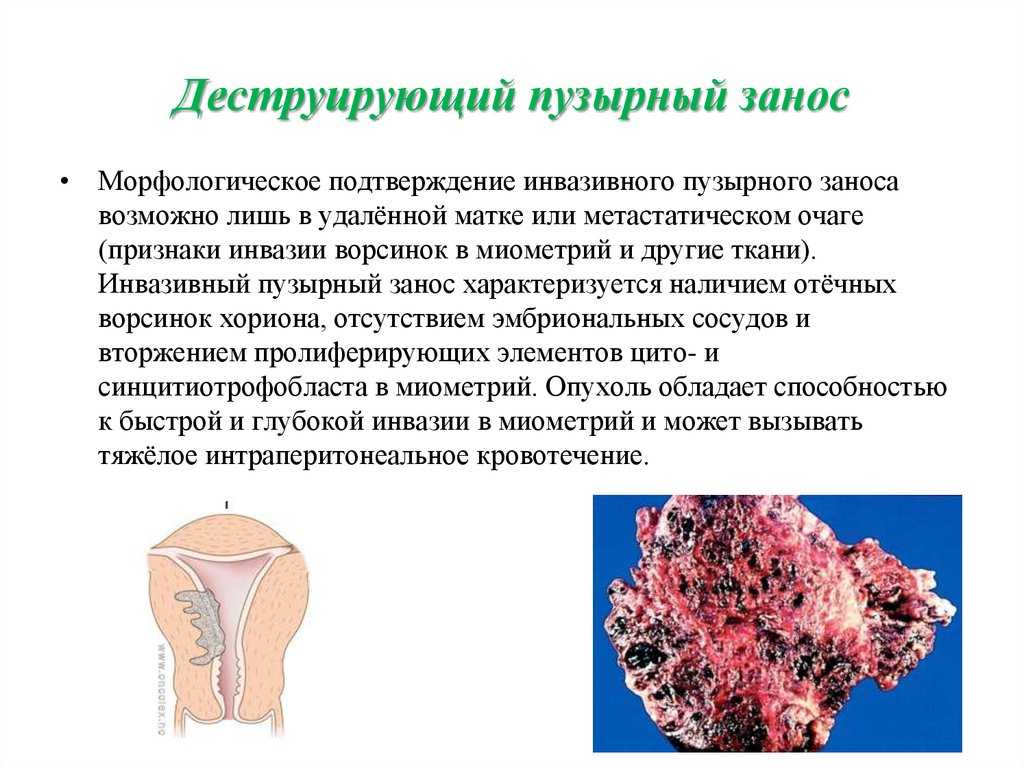
Пузырьковый занос лечат только хирургическим способами. Образование удаляют, проводят контрольное выскабливание, назначают препараты для сокращения матки. Поскольку новообразование может быть злокачественным, биоматериал после удаления опухоли отправляют на гистологию, кариотипирование.
При необходимости сохранить репродуктивные функции удаление проводят при помощи вакуумной аспирации. Если женщина не планирует беременеть в будущем, развивается угрожающее жизни кровотечение, проводят операцию по удалению матки — гистерэктомию.
Необходимо каждую неделю контролировать уровень ХГЧ после удаления ПЗ. Анализы назначают до получения трех отрицательных результатов подряд. Затем в течение года мониторинг проводят раз в месяц. Дополнительно раз в 2 недели делают УЗИ органов малого таза, рентген легких.
Важно! Если показатели ХГЧ не снижаются, выявлены метастазы, назначают химиотерапию. При нормальных показателях после молярной беременности женщина 2 года находится на учете у онкогинеколога.
Виды цистаденом
Выделяют несколько видов цистаденом согласно их строению:
- Простая серозная цистаденома. По частоте встречаемости составляет 10% от всех видов кистозных новообразований и около половины серозных новообразований. Преимущественно встречается однокамерная цистаденома, но могут выявляться цистаденомы с двумя и более камерами. Чаще поражается левый яичник, так как в нём в течение репродуктивного периода чаще созревают яйцеклетки, но примерно в 10% эти новообразования двусторонние.
- Папиллярная серозная цистаденома. Основная отличительная особенность этого вида — наличие на внутренней поверхности папилломоподобных выростов, которые растут от стенок к центру цистаденомы. Хотя папиллярные цистаденомы растут медленнее, нежели простые, они имеют склонность к озлокачествлению. Согласно потенциалу к злокачественному перерождению серозные папиллярные цистаденомы подразделяют на доброкачественные, злокачественные и пограничные.
- Муцинозная цистаденома. Отдельная разновидность доброкачественной эпителиальной муцинозной опухоли, особенностью которой является высокое содержание слизи и белка муцина в жидкостном содержимом кисты. Составляет до 30% всех доброкачественных опухолей яичников. Чаще (в 50-70% случаев) эти опухоли односторонние, многокамерные благодаря росту многочисленных перегородок, достигают крупных размеров — до 10-50 см. Муцинозные цистаденомы, в отличие от серозных, возникают в более старшем возрасте — 50-60 лет. Характеризуются быстрым ростом. При разрыве стенки образования возникает асцит и псевдомиксома брюшины.
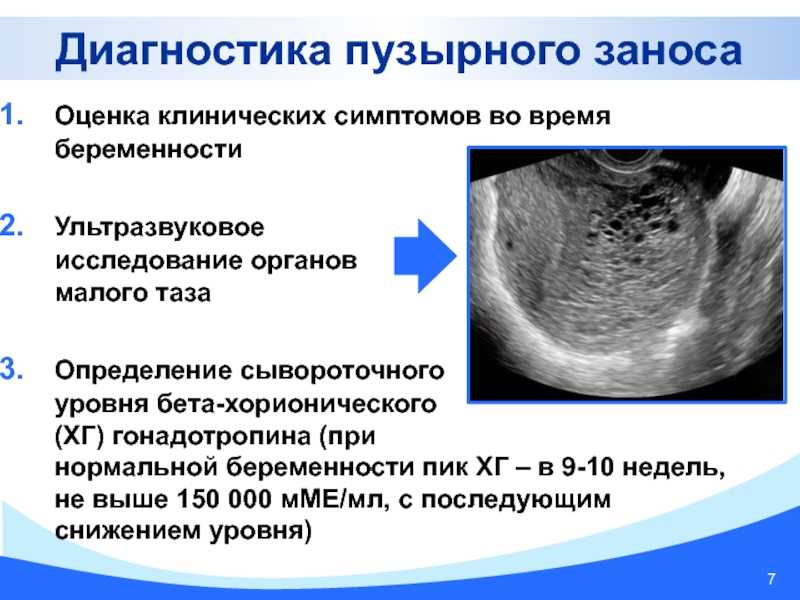
Диагностика пузырного заноса
Диагностика пузырного заноса очень непроста. Развитие заболевания на ранних стадиях совсем не проявляется, беременность протекает без осложнений. Однако при первых появлениях кровяных выделений из влагалища, которых у беременной женщины быть не должно, необходимо срочно обратиться в женскую консультацию.
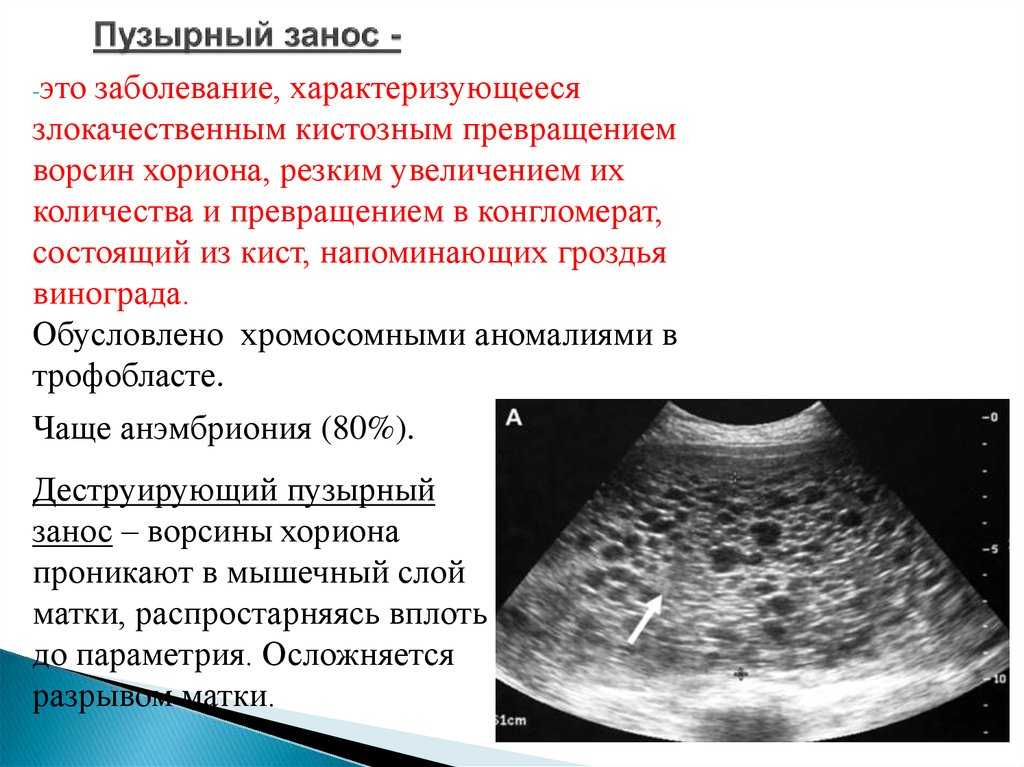
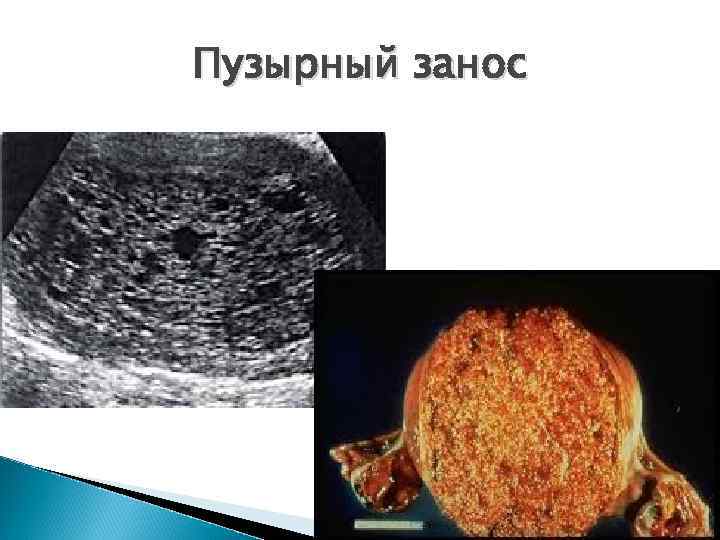
Доктор изначально проводит вагинальное исследование, изучая новообразования в полости матки, что позволяет определить наличие заболеваний трофобласта. Детально определить характер образований можно при помощи ультразвукового исследования. Для подтверждения диагноза у пациентки берется кровь на анализ гормонального уровня. На протяжении всей беременности бета хориональный гонадотропин не превышает нормы, но если данный гормон обнаружен у женщины, не ждущей ребенка, то это может свидетельствовать о развитии пузырного заноса. Пузырный занос: фото узи напоминает гроздь винограда, поэтому специалист без проблем сможет распознать наличие новообразования.
Независимо от стадии развития заболевания, пузырьки заболевания необходимо удалять. Полученный материал из полости матки подлежит дальнейшему изучению специалистами, а пациентка должна пройти курс лечения в онкологическом учреждении. Дополнительные меры по укреплению общего состояния женщины помогут предотвратить образование злокачественных опухолей. Реабилитационный период после проведенной операции составляет не менее двух месяцев, во время которых регулярно исследуются изменения уровня хорионического гонадотропина, проводится полное обследование органов малого таза при помощи ультразвукового оборудования. Через восемь недель после удаления пузырьков должна произойти нормализация всех процессов, если улучшения не наблюдается, то пациентке назначают дополнительный курс обследований, так как в организме могли остаться клетки пузырного заноса, не позволяющие окончить лечение.
Если у женщины отсутствуют признаки беременности и не обнаружено образование раковой опухоли, химиотерапия обычно не проводится. Последующие беременности должны протекать под постоянным контролем доктора. Своевременная диагностика заболевания поможет правильно подобрать курс лечения, предотвращает возможные осложнения и гарантирует наступление следующих беременностей, а также нормального вынашивания плода.
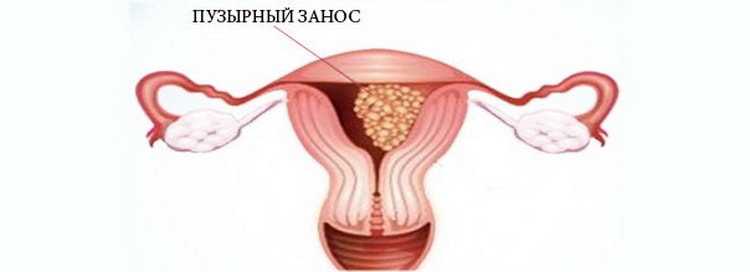
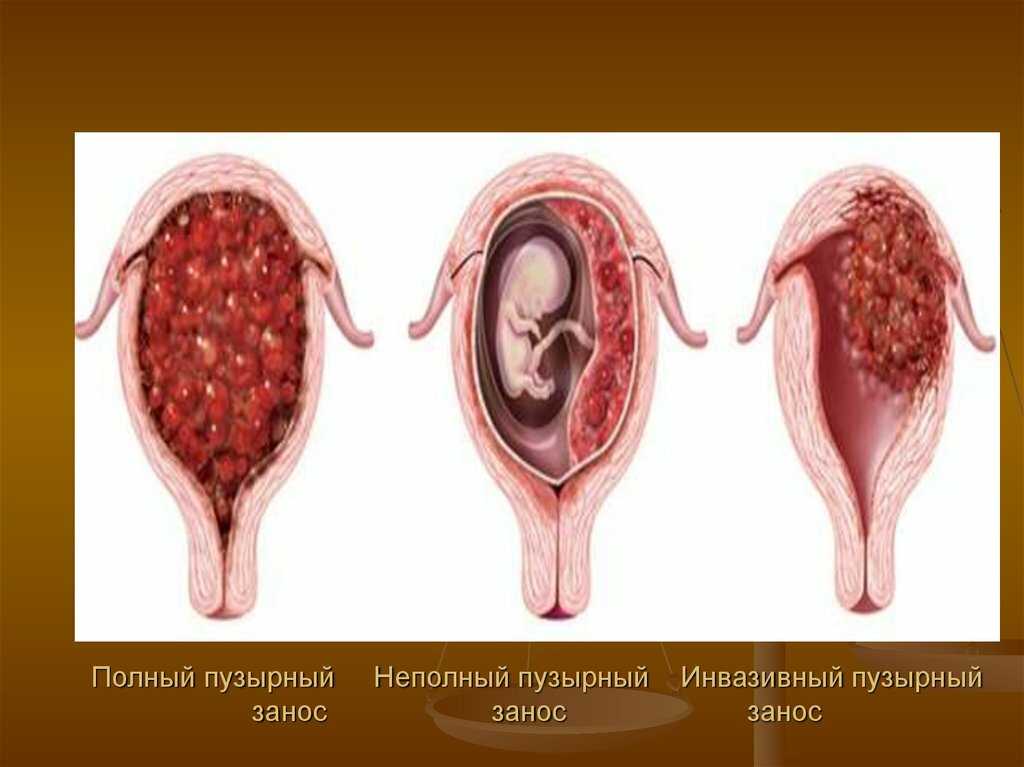
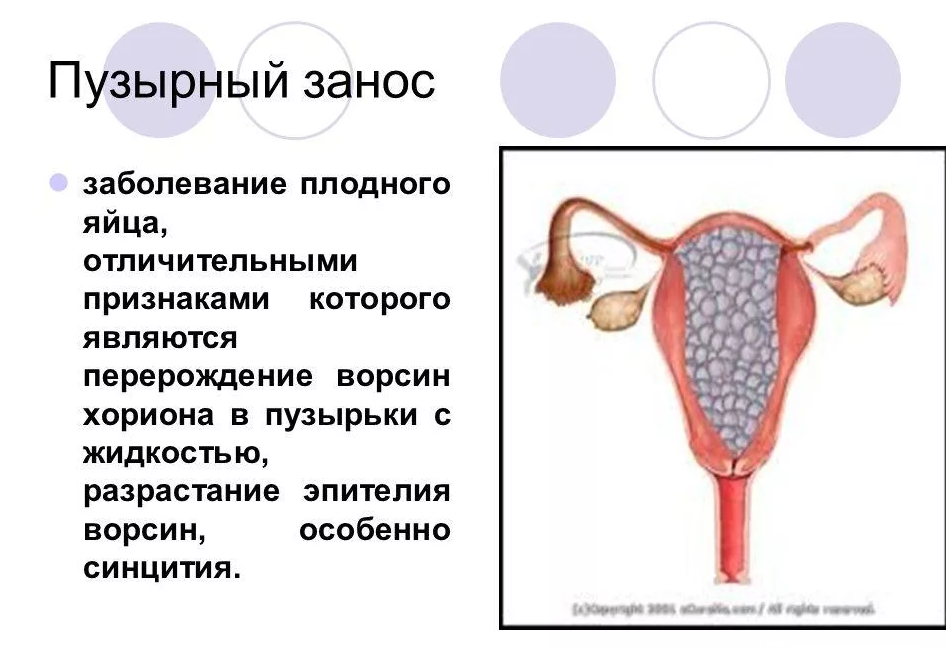
Что такое пузырный занос
Пузырный занос — это состояние, когда во время беременности плацента отстает от стенки матки и образуется пузырь наполненный жидкостью. Одним из признаков пузырного заноса является кровотечение из предлежащей матки.
Этот симптом обычно возникает на поздних сроках беременности, но может происходить и на ранних. На ранних сроках, пузырный занос может приводить к выкидышу или к плацентарной недостаточности.
Если вы испытываете кровотечение во время беременности или другие симптомы пузырного заноса, обязательно обратитесь за медицинской помощью. Сохранение здоровья матери и ребенка — наиболее важная задача в такой ситуации.
Общие симптомы в начальный период
Когда поговорка «как по воде гуся» становится для вас нормой, может быть полезно обратить внимание на несколько базовых симптомов начального периода пузырного заноса. Очень часто это явление остается незамеченным, что может привести к дополнительному развитию проблем в будущем
Первый признак — это затруднения с контролем траектории движения на мокром или замерзшем покрытии. По мере развития заноса, ваш автомобиль может начать неожиданно и быстро корректировать свою траекторию, и для сохранения управления вы попытаетесь исправить этот занос рулем. Такой признак может указывать на наличие пузыря в шине, при этом он будет расширяться по мере увеличения скорости.
Кроме того, необходимо обратить внимание на увеличение времени реакции на руле. Если ваше управление начинает действовать во все стороны, проблема может быть связана со снижением давления в специальной системе подкачки воздуха
Это является небезопасным явлением для водителей, поэтому необходимо обратить на это особое внимание.
Наличие пузырного заноса в начальный период может приводить к увеличению тормозного пути и утечкам мощности двигателя, а это может стать причиной аварии на дороге
Поэтому водителям следует обращать внимание на симптомы пузырного заноса в начальный период и предпринимать необходимые меры для его устранения
Профилактика пузырного заноса
Соблюдение правильного питания и режима труда и отдыха
![]()
Одной из главных причин появления пузырного заноса является неправильное питание и нерегулярный режим труда и отдыха. Для профилактики данного заболевания необходимо следить за своим приемом пищи, избегать переедания и выпивать достаточное количество воды.
- Рекомендуется увеличить количество свежих фруктов и овощей в рационе
- Контролировать уровень физических и эмоциональных нагрузок
Соблюдение гигиенических правил
Для профилактики возникновения пузырного заноса также важно соблюдение гигиенических правил
- Необходимо регулярно мыть руки и не забывать об этом после туалета и перед едой
- Следите за чистотой и гигиеной личных вещей
- Избегать носить обувь других людей
Медицинский осмотр
Для профилактики пузырного заноса необходимо регулярно проходить медицинские осмотры и консультации с врачом-урологом.
- В случае появления симптомов пузырного заноса необходимо обратиться за медицинской помощью как можно раньше
- Следите за личной гигиеной и избегайте вредных привычек
Что провоцирует / Причины Пузырного заноса:
Причиной возникновения пузырного заноса является наличие у эмбриона двойного набора хромосом отца при недостаточном количестве или же вообще отсутствии хромосом матери. Такая аномалия случается, когда одновременно 2 сперматозоида оплодотворяют «неполноценную» яйцеклетку — с задержкой набора хромосом или безъядерную. При этом в первом случае развивается неполный пузырный занос, а во втором — полный.
Полный пузырный занос возникает при однородительской дисомии, когда по неизвестным причинам происходит потеря материнских генов и дублирование отцовского гаплоидного генома (зигота имеет кариотип 46,ХХ). Иногда (5%) полный пузырный занос вызван оплодотворением пустой (безъядерной) яйцеклетки двумя сперматозоидами, приводящим к кариотипу 46,XY или 46,XX. Эмбрион погибает на ранних стадиях развития, до установления плацентарного кровообращения Неполный пузырный занос вызван триплоидией в результате оплодотворения яйцеклетки двумя сперматозоидами (диспермия) с задержкой гаплоидного набора материнских хромосом. Клетки концептуса содержат один гаплоидный набор материнских хромосом и диплоидный набор отцовских хромосом — кариотип может быть 69.XXY, 69.ХХХ или 69.XYY. Плод погибает на 10 нед внутриутробного развития.
Почему возникает гиперплазия
Слизистая маточная оболочка состоит из двух слоев. Внутренний (базальный) постоянно выстилает поверхность матки изнутри, а наружный (функциональный) ежемесячно нарастает и отторгается во время критических дней.
В первой половине цикла в организме женщины вырабатываются эстрогены, под воздействием которых эндометрий утолщается. Во второй фазе после овуляции концентрация эстрогенов падает, а прогестерона – растёт. Это запускает процесс отторжения функционального слоя, который впоследствии должен выйти вместе с менструальной кровью.
Но при гормональном дисбалансе, когда эстрогена вырабатывается много, а прогестерона – недостаточно, слизистый слой нарастает, а отторгнуться не может, значительно утолщаясь.
В базальном, не отторгающемся слое увеличивается размер желез, а также разрастается ткань (строма). Гипертрофические процессы приводят к образованию полипов – выростов на слизистой.
Иногда полипы обильно покрывают внутреннюю поверхность слизистой матки. Такое состояние, называемое полипозом, мешает имплантации эмбриона и ведет к бесплодию.
Крупные наросты закрывают вход в маточные трубы, мешая попаданию в них сперматозоидов. Если мужская половая клетка при полипозе сможет проникнуть в яйцевод и оплодотворить яйцеклетку, зародыш все равно не сможет спуститься в матку, застряв в трубе, перекрытой полипом. Возникает внематочная беременность.
Полипозные наросты могут закрывать вход в цервикальный канал, мешая оттоку менструальной крови. У женщины образуется гематометра – кровяное скопление в маточной полости.
Проявление заболевания провоцируют:
- Нарушение работы желез внутренней секреции – яичников, гипофиза, щитовидной и поджелудочной желез, влияющих на гормональный фон и нарушающих баланс эстрогенов и прогестерона.
- Подростковый и климактерический возраст, во время которых часто возникают гормональные сбои.
- Поликистоз яичников. При этом заболевании продуцируется избыточное количество мужских гормонов андрогенов, вызывающих гиперплазию.
- Лишний вес. В жировых клетках образуется гормон эстрон, относящийся к эстрогенам, что приводит к гормональному дисбалансу – основной причине заболевания.
- Патологии печени, при которых печёночная структура плохо утилизирует эстрогены, повышая их концентрацию в крови.
- Стрессы и неврозы, вносящие разлад в работу организма.
- Отсутствие беременности до 35-летнего возраста.
- Слишком раннее половое созревание или поздний климакс.
- Неблагоприятная наследственность – заболевание часто наблюдается у женщин, являющихся близкими родственницами.
- Нарушение работы желез внутренней секреции – яичников, гипофиза, щитовидной и поджелудочной желез, влияющих на гормональный фон и нарушающих баланс эстрогенов и прогестерона.
- Подростковый и климактерический возраст, во время которых часто возникают гормональные сбои.
- Поликистоз яичников. При этом заболевании продуцируется избыточное количество мужских гормонов андрогенов, вызывающих гиперплазию.
- Лишний вес. В жировых клетках образуется гормон эстрон, относящийся к эстрогенам, что приводит к гормональному дисбалансу – основной причине заболевания.
- Патологии печени, при которых печёночная структура плохо утилизирует эстрогены, повышая их концентрацию в крови.
- Стрессы и неврозы, вносящие разлад в работу организма.
- Отсутствие беременности до 35-летнего возраста.
- Слишком раннее половое созревание или поздний климакс.
- Неблагоприятная наследственность – заболевание часто наблюдается у женщин, являющихся близкими родственницами.
Лечение трофобластической болезни
Лечение назначается в комбинации из химиотерапии, лучевой терапии и оперативного вмешательства.
Противоопухолевая терапия включает прием и вливания лекарственных препаратов. Лечение гестационного типа заболевания происходит несколькими курсами с прерываниями на несколько недель. После снятия клинических проявлений назначается два профилактических курса, а после лечения рекомендуется наблюдение у врача гинеколога-акушера в течении двух лет.
Оперативное вмешательство назначается при больших размерах опухоли и сильной симптоматике. Неэффективность химиотерапевтического лечения, обильные кровотечения и высокий болевой синдром является показанием к удалению опухоли вместе с маткой или частично с пораженными участками.
Анализы и диагностика
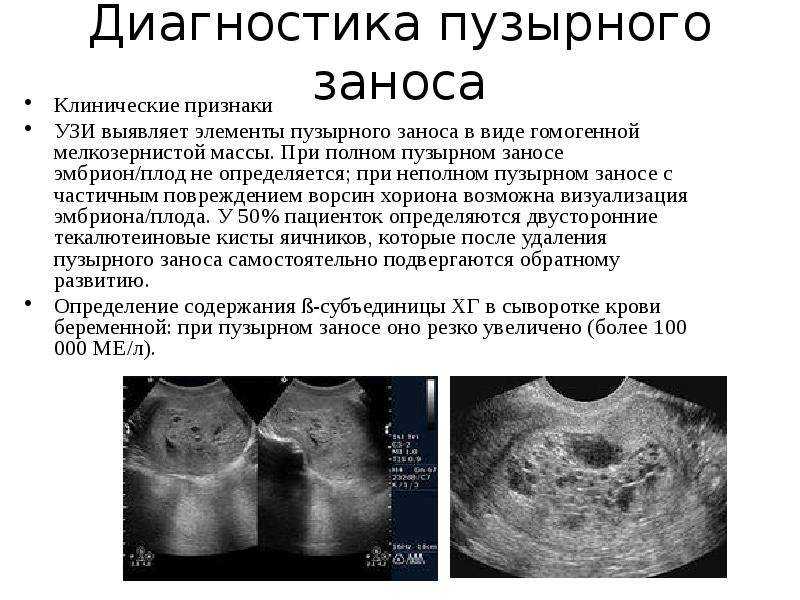
Основным критерием в ходе диагностики является титр хорионического гонадотропина. Показатели ХГЧ при пузырном заносе намного выше, чем при обычной беременности. Поэтому определение ХГЧ является важным диагностическим методом.
Кроме того, проводятся следующие исследования:
- Осмотр гинеколога – определяются размеры матки относительно к сроку предполагаемой беременности.
- УЗИ – признаки эмбриона отсутствуют. При этом отмечается характерный признак — картина «снежной бури» (поликистозное гомогенное образование).
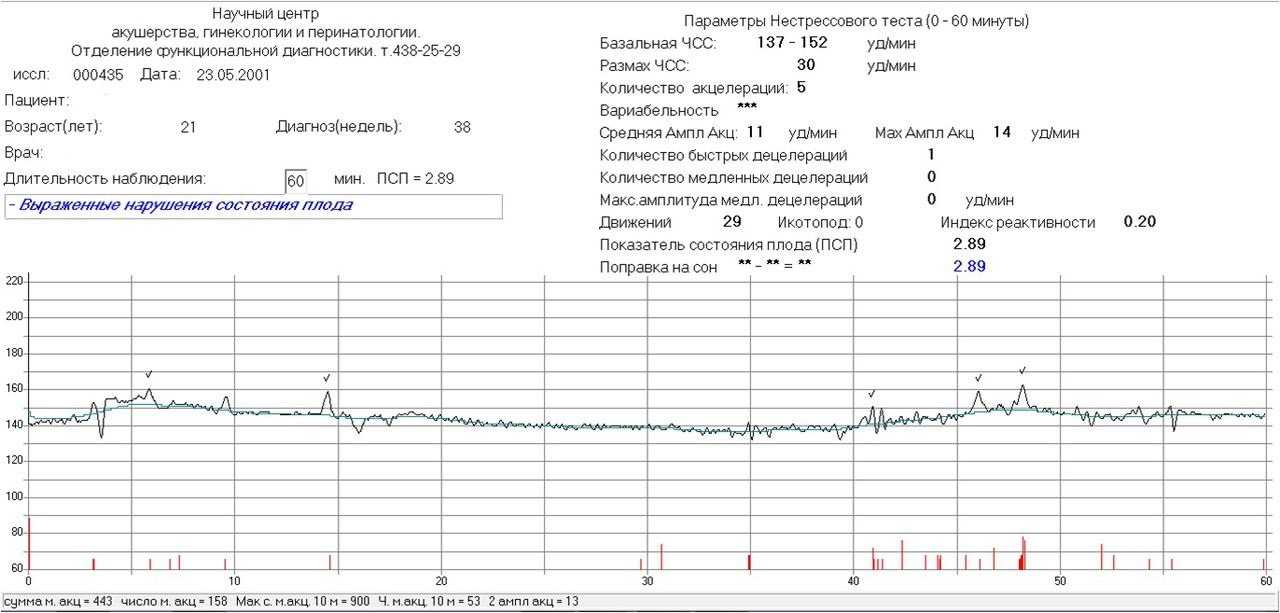
- Кардиотокография — сердцебиение плода не регистрируется.
- При необходимости проводится гистероскопия.
- Когда пузырный занос удаляют, то его ткани обязательно исследуют гистологически.
- Если есть подозрение на злокачественное перерождение тканей, проводят исследование крови на наличие онкомаркеров.
- При необходимости также проводят дополнительное исследование органов на наличие метастазов.
После того, как было проведено радикальное лечение пузырного заноса, женщина на протяжении определенного периода должна каждую неделю определять показатели свободного хорионического гонадотропина (b-ХГЧ) и один раз в две недели проходить сонографию органов малого таза и рентген грудной клетки.
Вопрос – ответ
Какие методы контрацепции можно использовать после выздоровления?
После лечения заболевания рекомендуется предохраняться от беременности на протяжении года после исчезновения ХГЧ в крови и моче. Желательно использовать комбинированные оральные контрацептивы, но возможна и контрацепция барьерными методами. Введение ВМС не рекомендуется, так как сохраняется риск перфорации матки.
Сколько длится диспансерное наблюдение и в чем оно заключается?
После ликвидации пузырного заноса ХГЧ полностью исчезает в среднем через 73 дня. Наблюдение состоит в:
- еженедельном определении ХГЧ, пока не будет получено 2 отрицательных результата;
- затем ежемесячное определение ХГЧ на протяжении 6 месяцев, потом каждые 2 месяца до года, на втором году – каждый квартал, а на третьем — раз в полгода;
- ультразвуковое сканирование органов малого таза каждые 2 недели до ремиссии, затем каждый квартал в течение года;
- рентгенография легких ежегодно;
- МРТ головного мозга на протяжении 2 лет каждые полгода в случае обнаружения церебральных метастазов.
Когда можно планировать беременность?
При простой форме заболевания беременность разрешается через 12 месяцев после лечения и нормализации ХГЧ, в случае инвазивной формы и проведения химиотерапии планирование беременности возможно через 2 года.
Чем опасен пузырный занос?
У 29% пациенток после перенесенного заболевания наблюдается бесплодие, в 14% случаев аменорея, а у 4% женщин происходит озлокачествление (развитие хорионэпителиомы). Беременность, наступившая ранее, чем через 2 года после проведения химиотерапии чревата высоким риском развития аномалий плода и хромосомных мутаций. Также возможны осложнения в родах: кровотечения и аномалии родовых сил.
Какой прогноз после перенесенного заболевания?
Нынешние методы лечения позволяют добиться 100% выздоровления больных, а в 90% случаев и восстановление менструального цикла. Забеременеть и выносить беременность удается 70 – 80% женщин.
Лечение пузырного заноса в начальный период
Пузырный занос — достаточно редкое заболевание, которое проявляется на ранних сроках беременности. У обратившейся за медицинской помощью женщины обнаруживают множественные цисты в маточной полости. Начальный период заболевания является важным этапом в лечении пузырного заноса.
Одним из методов лечения пузырного заноса на ранних сроках является вакуум-аспирационная терапия. Она заключается в том, что врач проводит в матку специальную трубку и ассистирует ей воздух, который в свою очередь разбивает множественные цисты. После этого врач проводит контрольный ультразвуковой осмотр и убеждается, что все цисты разбиты. Это помогает предотвратить развитие осложнений и сохранить беременность.
Также в начальный период могут проводить гормональную терапию, которая способствует исчезновению пузырного заноса. Гормоны могут быть назначены в виде таблеток или инъекций. Врач обязательно контролирует эффективность лечения и корректирует дозировку препаратов.
Несмотря на достаточно высокую эффективность лечения, пузырный занос может вызвать определенные осложнения, такие как кровотечение, инфекции и даже возможность потери беременности. Поэтому важен своевременный вызов врача и начало лечения на раннем этапе заболевания.
Лечение цистаденом
Цистаденома, будучи обнаруженной на ранней стадии своего развития, может быть оставлена под наблюдением, так как кисты яичника с самопроизвольному регрессу. Обычно выжидательная тактика применяется при размере образования менее 10 см и без явных признаков злокачественной опухоли по результатам УЗИ. Контроль осуществляется путём ультразвукового исследования.
В случае отсутствия положительной динамики при наблюдении или же выявления кист большего размера назначается консервативная терапия, в первую очередь приём гормональных контрацептивов, для уменьшения размеров кисты или предотвращения её дальнейшего роста. Механизм действия заключается в снижении уровня эстрогенов и подавлении овуляции. Дополнительно могут быть назначены витамины (А, Е, С, В1, В6, фолиевая кислота) и общеукрепляющие препараты (лимонник, элеутерококк), физиотерапия.
В случае, если в течение 2-3 менструальных циклов консервативная терапия не оказала значимого влияния на рост кисты, а также в случае изначально большого размера кисты (5 см и более) показано хирургическое лечение. На данный момент такие операции проводятся преимущественно лапароскопическим путём в силу его меньшей травматичности, но цистаденомы гигантских размеров требуют выполнения стандартной лапаротомии. Во время операции проводится вылущивание кисты или резекция поражённого участка яичника с максимально возможным сохранением здоровой ткани у пациенток репродуктивного возраста. У женщин с цистаденомой размером более 3 см или же в постменопаузе возможно удаление всего яичника вместе с соответствующей маточной трубой или без неё. Во время операции вне зависимости от доступа требуется тщательный осмотр прилежащей брюшины, так как её поражение может быть признаком наличия злокачественного компонента.
При цистаденоме, которая проявляется болевым синдромом, нарушением функции яичников, которая сохраняется более двух менструальных циклов, является однокамерной и не имеет признаков опухолевого процесса, возможна пункция и аспирация её содержимого под контролем ультразвукового исследования или под визуальным контролем при лапароскопическим доступом. С помощью вагинального ультразвукового датчика и пункционной насадки в полость кисты вводят иглу. Содержимое кисты аспирируют и отправляют на цитологическое исследование, а в полость вводят 10-15 мл этилового спирта, обладающего склерозирующим действием. Аспирационная методика предназначена преимущественно для женщин репродуктивного и пременопаузального возраста, в постменопаузе она применяется только для купирования симптомов при сопутствующем высоком операционном риске. При несомненной малой травматичности данной операции она обладает существенным недостатком — весьма высок риск рецидива цистаденомы.
В случае выявления папиллярной серозной цистаденомы удалённое образование подлежит срочному гистологическому исследованию. В случае, если была выявлена пограничная опухоль, выполняется удаление яичника в комплексе с маточной трубой со стороны кисты, биопсия второго яичника и удаление части брюшины.
В ряде случаев муцинозная цистаденома яичника является не самостоятельным заболеванием, а метастазом высокодифференцированной муцинозной аденокарциномы аппендикса, не диагностированной ранее. Поэтому в клиническом руководстве рекомендуется обязательное проведение срочного гистологического исследования удалённой цистаденомы с целью решения вопроса о целесообразности аппендэктомии.
Развитие осложнений является показанием к экстренному хирургическому вмешательству в силу их жизнеугрожающего характера.