Течение беременности при тазовом предлежании
Беременность в данном случае протекает также, как и при нормальном предлежании.
Начиная с 28-30 недели делают гимнастические упражнения для стимуляции спонтанного поворота плода, а при отсутствии эффекта на 37 недели беременности (в связи с возможностью отслоения плаценты или разрыва плодных оболочек) в больнице осуществляется внешний профилактический поворот плода для перемещения головки вниз. Поворот осуществляется двумя врачами путем надавливания на живот под УЗИ контролем, а для лучшего расслабления вводят токолитики (препараты, расслабляющие мышцы матки) или местное обезболивание.
До родов возможно преждевременное отхождение околоплодных вод, выпадение пуповины, кислородное голодание плода, попадание инфицирование плодных оболочек, матки и плода. Также могут возникать осложнения в виде слабой родовой деятельности, асфиксии новорожденного (отсутствие самостоятельного дыхания), защемления головки ребенка.
Ведение беременности
Беременные женщины, которые относятся к группе риска, подлежат медицинскому сопровождению, включающему с себя следующие мероприятия:
- исключение недостаточности связи организма матери и ребенка через плаценту;
- профилактика осложнений для ребенка;
- нивелирование нарушений функциональности матки.
Для этого в перечень рекомендаций включено правильное питание и полноценный отдых (ночной и дневной). Это в первую очередь направлено на исключение гипертрофии эмбриона.
Кроме того, профилактическая работа направлена на формирование здоровой психологической картины у беременной женщины (стабилизация нервного состояния, приемы мышечной релаксации, корректирующая гимнастика). В отдельных случаях показаны спазмолитические лекарственные средства, которые употребляются специальными прерывистыми курсами.
Планирование тактики проведения родов начинается на 38-39 недели гестации, когда пациентка помещается в стационар. При удовлетворительном состоянии беременной женщины и эмбриона (ягодичное предлежание неполное, соответствующие размеры таза и плода, физиологическая готовность матери) может быть принято решение о принятии родов естественным способом. В этом случае проводятся профилактические мероприятия для исключения вскрытия плодной оболочки, мониторинг состояния плода и матки, предупреждение гипоксии плода и аномалий родовой деятельности. Кроме того, в перечень мероприятий входит эпидуральная анестезия в процессе родов и акушерская поддержка, ориентированная на быстрейший вывод головки ребенка.
Кесарево сечение показано в следующих случаях:
- отягощенный анамнез беременной женщины (мертворождение, продолжительное бесплодие, невынашивание, резус-конфликт и т.п.);
- беременность при ЭКО;
- первые роды в возрасте старше 30 лет;
- предлежание плацены;
- крупный плод;
- нестандартная ситуация при естественных родах (экстренная операция);
- наличие рубца на матке и т.п.
Способы проведения родов
На выбор способа родов (естественным путем или при помощи кесарева сечения) влияют следующие факторы:
- данные анамнеза;
- возраст будущей матери;
- вид ТПП;
- срок беременности;
- наличие патологий;
- размеры таза и плода, пол плода;
Так, для естественных родов могут быть приемлемыми такие условия, как срок беременности до 37 недель, масса плода не более 2 500 гр., пол плода – девочка, ягодичное или смешанное ТПП. Все другие варианты сводятся к проведению кесарева сечения.
Кроме того, решение на проведение экстренного кесарева сечения может быть принято во время проведения родов естественным путем.
Это может быть сопряжено со следующими причинами:
- СРД (слабая родовая деятельность);
- нарушение координации родовой деятельности;
- гипоксия эмбриона;
- отслоение плаценты;
- выпадение пуповины или конечностей.
Будущим матерям важно понимать, что ТПП никоим образом не влияет на ход самой беременности, а беспокоиться о родах при диагностировании предлежания следует не раньше 32-ой недели беременности, так как до этого срока плод с большой вероятностью сможет поменять свое внутриутробное положение. И только после указанного срока будущая мать может приступить к специальным гимнастическим упражнениям
Однако это нужно делать только после консультации с медицинским специалистом. А все упражнения проводить после разминки.
Почему тазовое предлежание является патологией?
Это объясняется тем, что роды в ситуации тазового предлежания плода сопровождаются различного рода осложнениями (асфиксия плода, родовые травмы) намного чаще, чем при головном. К тому же, в случае с тазовым предлежанием плода, зачастую возникает необходимость хирургического вмешательства. Как правило, таковое планируется заранее, особенно, если это тазовое предлежание плода 38 недель и более.
Определение тазового предлежания плода происходит во время осмотра врача акушера-гинеколога, а в дальнейшем подтверждается при прохождении УЗИ. В большинстве случаев диагностика данной патологии не вызывает серьёзных трудностей, но в случаях повышенного тонуса матки, многоплодной беременности, ожирения и сильного напряжения мышц передней стенки живота могут возникнуть небольшие проблемы.
При проведении осмотра специалист над входом в малый таз нащупывает крупную округлую часть плода, которая имеет мягкую консистенцию и перетекает в туловище плода. В нижней части матки, как правило, прощупывается головка ребенка, при этом отмечается высокое стояние дна матки. Биение сердца обследуемого плода обычно прослушивается в районе пупка матери и чуть выше.
В свою очередь УЗИ, кроме предлежания, позволяет выявить аномалии в развитии плода, его размеры, а также установить расположение плаценты. При обнаружении тазового предлежания плода определяют его вид, степень разгибания головки, расположение ножек плода и пуповины. Кроме этого проводится допплерометрия (УЗИ кровотока), которая позволяет исследовать маточно-плацентарный кровоток и выявить наличие патологии пуповины.
В некоторых случаях для изучения состояния плода при данном виде предлежания врачи применяют амниоскопию. Она заключается в наблюдении за плодом и окружающими его водами через плодные оболочки посредством введения в шейку матки специальной трубки. Ввиду риска повреждения плодных оболочек и потери околоплодной жидкости данная методика применяется исключительно для диагностики состояний угрожающих плоду (переношенная беременность, гипоксия и др.).
Каждой будущей матери, в независимости от вида предлежания, проводят измерение размеров таза – пельвиометрию. Как правило, стандартного наружного измерения для выявления возможных патологий недостаточно, поэтому дополнительно применяются компьютерная томографическая пельвиометрия и рентгенпельвиометрия. Использование данных методов позволяет более точно определить тип тазового предлежания плода и диагностировать его.
Роды при тазовом предлежании
Если присутствует чисто ягодичное предлежание, то нужно подготовить родовые пути к прохождению головки и предупредить закидание ручек и разгибание головки. Так как при данном положении ноги согнуты вдоль туловища, руки внизу, а голова согнута, то во время родов стараются не нарушить эти положения частей тела во избежание травмы. При появлении ягодиц руками захватывают ножки и руки, чтобы они не закинулись. В процессе родов плод придерживают так, чтобы ноги не родились раньше плечевого пояса и после прохождения до лопатки ребенка поворачивают вбок и вниз, а после осуществляют внутренний поворот головки и малыш рождается.
При смешанном предлежании помогают плоду тогда, когда видны его лопатки. Сначала освобождают ручку, что находится дальше, а вторую выводят под крестец. Далее поворачивают голову так, чтобы затылок прошел под лобковым симфизом и освобождают другую ручку. Для предупреждения разгибания головки легким нажатием давят на живот беременной в области головки ребенка.
Если ножное предлежание, то во время родов их задерживают для перевода в смешанное предлежание, что позволяет полностью раскрыться шейке матки. Задерживают прохождению ножек путем простого закрытия рукой влагалища. Когда появляются признаки полного раскрытия шейки (выпячивание промежности, широко открыто отверстие заднего прохода, наблюдаются частые и сильные схватки) прекращают противодействие и исполняют действия, что и при смешанном предлежании.
Как проходят роды при тазовом предлежании
Как именно будет проходить рождение малыша, решает лечащий врач.
Будет ли назначено кесарево, зависит от следующих факторов:
- Возраст девушки (после 35 лет естественные роды могут спровоцировать ряд осложнений).
- Размер таза.
- Течение беременности и её сроки.
- Масса тела ребёнка и плод (если девочка, то, скорее всего, будет кесарево, мальчик естественные роды).
- Диаметр влагалища.
Чаще всего проблемы с родами возникают из-за незрелости влагалища, позднего отхода вод, патологий влагалища, миомы и сложного периода вынашивания.
Если младенец появляется на свет естественным путём, то перед схватками для снятия напряжения и минимизации спазмов мышц женщине вводят обезболивающее. Его водят тогда, когда шейка матки раскроется на 40–50 мм.
Из-за аномального развития заболевания при естественных родах могут возникнуть следующие осложнения:
- позднее отхождение вод;
- выпадение петли пуповины и частиц плаценты;
- развитие аномалий матки;
- роды затягиваются;
- появление острой гипоксии;
- преждевременная отслойка детского места от стенок матки.
Такие осложнения опасны для плода и матери, поэтому роды проходит под наблюдением акушеров. После того как воды отошли, врачи исследуют влагалище, чтобы выяснить сможет ли роженица родить ребёнка сама. Если произошло выпадение петель, то делают кесарево сечение.
Чаще всего роды при таком диагнозе протекают нормально, но есть большой риск образования осложнений и проблем
Поэтому девушке в положении важно выполнять профилактические мероприятия, чтобы облегчить роды
Причины тазового предлежания
Тазовому предлежанию способствуют самые различные факторы:
-
аномальная форма таза (например, его сужение);
-
пороки развития матки;
-
образование миоматозных узлов в нижнем сегменте матки;
-
чрезмерная подвижность плода;
-
избыточное или недостаточное количество околоплодных вод;
-
короткая пуповина;
-
дискоординация родовой деятельности, приводящая к перераспределению тонуса мышечного слоя матки;
-
аномалии развития черепа ребёнка;
-
недоношенность плода.
Для акушеров каждый случай тазового предлежания – настоящая проверка на профессионализм. Ведение беременности и помощь в родах при таком положении плода требует особого внимания, так как процесс сопряжён с повышенным риском осложнений.
Возможные причины появления проблемы
Почему же возникает такая аномалия?
Врачи выделяют следующие причины неправильного положения младенца:
- Из-за многоводья подвижность эмбриона усиливается, поэтому есть вероятность, что она может принять косое положение.
- При многоводье малыш не может полноценно двигаться и при смене позы малая вероятность того, что он вновь встанет на правильное место.
- Когда женщина вынашивает близнецов, места в утробе становится меньше. Малышам становится тесно и один из них может искать более удобное позицию и поэтому разворачивается головкой вверх.
- Узкий таз будущей мамы.
- Аномальное положение плаценты (по передней стенке).
- Слишком большой размер малыша.
- Миома матки.
- Патологическое состояние яичников.
Если у женщины нет заболеваний матки, плацента здорова и эмбрион развивается нормально, то есть шанс избежать многоводья или маловодья в утробе. Уменьшение жидкости наблюдается вследствие предыдущих абортов, заболеваний половых органов, многократных оплодотворений и при проблемах, возникших на предыдущей беременности. Кроме того, есть специальная корригирующая гимнастика, которая способна помочь малышу встать в правильную позу.
Когда плод принимает окончательное положение и почему этого может не произойти
До 34-й недели беременности положение плода крайне неустойчиво — это обусловлено его относительно малыми размерами и достаточным количеством околоплодных вод, которые «расширяют» пространство между стенками матки. Однако к 34–35-й неделе размеры плода уже не позволяют ему легко «кувыркаться», и он фиксируется в наиболее удобном (в норме это как раз правильное) для себя положении.
Безусловно, далеко не у каждой беременной женщины по состоянию на 34-ю неделю отмечается правильное положение плода. Более того, у тех, у кого он уже занял нужную позицию, остаётся вероятность обратного переворота. Поэтому вполне нормальными временными рамками для занятия «стартового положения» считаются 34–37 недель беременности. Не исключён и более поздний переворот в правильную позицию (в неправильную — уже точно нет): отзывы некоторых женщин свидетельствуют и о переворотах перед самыми родами.
Тем не менее небольшой процент детей всё же рождаются в неправильном положении. Почему же так происходит? Занятию неправильного положения могут способствовать следующие группы причин:
- материнские причины — аномалии развития матки (например, седловидная её форма), образования внутри матки, нарушения тонуса матки (низкий или, наоборот, высокий), рубцы на матке, перерастяжение её мышечного слоя, узкий таз или образования в нём, значительное количество спаек в малом тазу (следствие хирургических вмешательств, воспалительных заболеваний и пр.);
- причины, связанные с состоянием плода — малый вес, недоношенность, патологии развития, многоплодие, гипоксия (и связанная с ней излишняя двигательная активность);
- причины, связанные с плацентой, водами, плодными оболочками — многоводие или маловодие, предлежание плаценты, короткая пуповина, обвитие ею.
Ведение родов
Ведение родов в случае тазового предлежания имеет существенную разницу по сравнению с родами в головном предлежании.
Ведение периода схваток
Постельный режим
Если при нормальных родах роженице в первом периоде настоятельно рекомендуют вести себя активно (ходить), то в случае тазового предлежания женщине полагается лежать, причем ножной конец кровати лучше приподнять. Подобная тактика предотвращает преждевременное или раннее отхождение вод. Лежать полагается на том боку, куда обращена спинка малыша, что стимулирует маточные сокращения и предупреждает слабость схваток.
После отхождения вод
Как только воды отошли, необходимо провести влагалищное исследование, чтобы исключить выпадение ножек или пуповинной петли. Если предлежание чисто ягодичное, можно попытаться заправить выпавшую петли. При ножном предлежании этот метод не применяется. Если петля не заправляется или предлежат ножки, проводится экстренное кесарево сечение.
Мониторинг
Первый период родов полагается вести под контролем КТГ, в крайнем случае, проводить аускультацию плода каждые полчаса (при родах в головном предлежании каждый час). Также следует следить за сократительной активностью матки, вести партограмму (график раскрытия маточного зева).
Профилактика гипоксии плода
Своевременное предоставление медикаментозного сна-отдыха (в начале первого периода) и введение триады по Николаеву каждые 3 часа.
Анестезия
В случае тазового предлежания рекомендуется первый период родов обезболивать (эпидуральная либо пудендальная анестезия).
Спазмолитики
Своевременное введение спазмолитиков (но-шпа, папаверин) начинается с открытия шейки на 4 см и повторяется каждые 3 – 4 часа, что предотвращает ее спазм.
Ведение второго периода
Окситоцин
В конце периода схваток и начале второго периода внутривенно кают окситоцин, что предупреждает слабость схваток и потуг и сохраняет правильное членорасположение малыша. С началом потуг на фоне введения окситоцина вводится внутривенно атропин для предупреждения спазма шейки.
Мониторинг
Продолжается контроль сердцебиения плода и схваток (КТГ).
Эпизиотомия
Как только ягодички появились из половой щели (прорезывание ягодичек) проводится рассечение промежности – эпизиотомия.
Ручное пособие
В зависимости от ситуации, при прорезывании ягодиц или рождении ножек оказывается то или иное ручное пособие (по Цовьянову 1 или 2, экстракция плода за тазовый конец, прием Морисо-Левре-Ляшепель).
Третий период родов ведется как при обычных, физиологических родах.
Пример из практики
В роддом поступила молодая первородящая женщина с жалобами на схватки. На учете в женской консультации не состояла (не любят наши женщины наблюдаться у врача). Роженица находилась примерно на 32 неделе беременности. При пальпации живота выяснилось, что беременность двойней (2 головы и обе в дне матки) и 2 сердцебиения выше пупка. При влагалищном исследовании обнаружилось открытие шейки 8 см, плодного пузыря нет, предлежат ножки, одна тут же выпала. Женщина жалуется на потуги. Кесарево сечение делать поздно. Сразу взяла на родовый стол. Надо сказать, что во время потуг роженица вела себя довольно неадекватно. Кричала, пыталась убежать со стола и руками тянулась к промежности, пока я пыталась извлечь первого малыша. Рождение ножек и туловища прошло более-менее нормально, а головка, конечно, «застряла». Посадив на левую руку ребенка как всадника и введя в ротик палец, пальцами правой руки как вилкой обхватила шейку ребенка (прием Морисо-Левре-Ляшепель), пытаюсь вывести головку. Процесс занял около 3 – 5 минут, я уже не ждала рождение живого малыша. Но он родился живой, хоть и в тяжелой асфиксии. Второй ребенок тоже «шел» ножками. Но с его рождением дело пошло быстрее, так как «путь проложен», хотя тоже возникли трудности с выведением головки. Последовый период без особенностей. На родах присутствовали неонатолог и анестезиолог, которые сразу же оказали реанимационные мероприятия детям. После выписки из роддома женщина была переведена в детское отделение для дальнейшего выхаживания малышей. В заключение хочется сказать, что видела ее и деток примерно через год после рождения, пообщалась с мамой. Детки со слов нормальные, хорошо развиваются и растут.
Причины
Тазовое предлежание плода на 20 неделе считается нормальным явлением. В это время в матке еще достаточно места и малыш может активно в ней двигаться, постоянно переворачиваясь и меняя свое положение.
Со временем, двигательная активность снижается и примерно к 32-36 неделе, плод принимает окончательное положение, в котором будет находиться до момента появления на свет – обычно, головкой вниз.
Но бывают ситуации, которые мешают ему это сделать. К ним относят:
- Слишком большое или, наоборот, недостаточное количество околоплодных вод в матке;
- Наличие миомы в матке, нарушение маточного тонуса и другие патологии органа;
- Низкое расположении плаценты или другие ее патологии;
- Нарушения в развитии плода (гидроцефалия, анэнцефалия и т. д.) О том, как в норме должен развиваться малыш, читайте в статье Развитие ребенка в утробе матери>>>;
- Развитие многоплодной беременности;
- Проведение кесарева сечения во время предыдущей беременности (читайте статью по теме: Естественные роды после кесарева сечения>>>).
Можно ли исправить ягодичное предлежание
Есть данные о том, что у женщин, у которых плод находился в ягодичном предлежании, после определенных действий, малыш принял правильное положение в матке. Для этого можно:
- подносить к нижней части живота источник музыки, стимулируя малыша приблизиться к нему головкой (читайте статью по теме: Музыка при беременности>>>);
- светить на нижнюю часть живота фонариком, побуждая ребенка повернуться головкой к источнику света;
- выполнять специальные упражнения.
Выполнять упражнения при тазовом предлежании плода нужно не ранее 35 недели. Это связано с тем, что малыш может вновь вернуться в неправильное положение. Для этого подходят такие упражнения:
- Лежа на полу на боку, через каждые 10 минут поворачиваться на противоположный бок. За 1 раз нужно делать 3-4 поворота. В день упражнение следует выполнять 3 раза;
- Лечь на спину. Под таз подложить подушку так, чтобы поясница была приподнята над полом примерно на 30 см. Принять такое положение, чтобы линия плечи-поясница-таз была ровной. Задержаться в таком положении;
- Встав на четвереньки, вес тела перенеся на локти. Живот и промежность максимально расслабить. Задержаться в таком положении.
Выполнение этих простых упражнений нередко помогает малышу принять правильно положение, в котором он беспрепятственно сможет появиться на свет.
Если и вы оказались среди тех 3% женщин, у которых выявлено ягодичное предлежание плода, важно взять себя в руки и сделать все возможное для того, чтобы ребенок занял правильное положение головкой вниз. Однако, если сделать до родов вам этого не удалось, доверьтесь врачам
У них есть опыт принятия таких родов, и они всегда готовы вам помочь
Однако, если сделать до родов вам этого не удалось, доверьтесь врачам. У них есть опыт принятия таких родов, и они всегда готовы вам помочь.
- Как родить без разрывов
- Как правильно тужиться?
- Психологическая подготовка к родам
Возможные осложнения
Наличие тазового предлежания абсолютно никак не отражается на протекании беременности. С осложнениями вы можете столкнуться только в процессе родов. Чаще всего встречаются такие нарушения:
- Слабая родовая деятельность. Это связано с тем, что таз малыша имеет меньший размер, нежели его головка. Поэтому давление на матку он оказывает недостаточное, что приводит к слабым схваткам и плохому раскрытию шейки матки;
- В процессе родов головка ребенка способна запрокинуться назад, поэтому выйти ей окажется непросто. В таком случае возрастает вероятность получения ребенком травмы;
- При таком положении плода, возможно зажатие пуповины, из-за чего нарушается кровообращение в ней и, соответственно, к ребенку поступает меньше кислорода, что чревато развитием гипоксии;
- Проходя сквозь родовые пути, малыш может запрокинуть ручки, что может привести к травмированию.
Хочется отдельно сказать о том, что если вы хорошо готовы к родам, у вас положительный настрой, вы четко понимаете что и когда будет происходить – то риск каких-то неприятностей стремится к нулю.
Самое простое и доступное каждой маме решение, это начать заниматься по интернет-курсу Легкие роды>>>.
Причины формирования тазового предлежания плода
Причины до настоящего времени недостаточно изучены. В норме матка имеет овоидную форму с большим диаметром у дна.
Живой плод тоже представляет собой овоид (с большим овалом у тазового конца). В норме плод приспосабливается к форме матки,
устанавливаясь в головном предлежании к 21-24 нед беременности, однако это положение остается неустойчивым до 32-33 нед.
Окончательно предлежание плода устанавливается в 35-36 недель беременности. Различные изменения формы матки
способствуют неправильному положению плода, в том числе и установлению тазового предлежания.
Читайте еще:
Этиологические факторы делят на материнские, плодовые и плацентарные.
К материнским факторам относят: узкий таз, опухоли матки или яичников, аномалии развития матки (перегородки, двурогая матка и др.),
снижение или повышение тонуса матки, рубец на матке после операций, в том числе кесарева сечения и др.
Есть мнение (Е.В. Борюхина, 1982), что причиной тазового предлежания плода является недостаточная
готовность организма женщины к родам, что обычно проявляется равномерным (низким или высоким) или неравномерным
тонусом матки с гиперактивностью ее в нижнем маточном сегменте.
К плодовым факторам относят: задержку внутриутробного развития, врожденные аномалии плода ( пороки сердечно-сосудистой системы,
аномалии центральной нервной системы, аномалии мышечно-скелетной системы и др.), смерть плода, особенности его вестибулярного аппарата,
многоплодие, хромосомная патология, низкий вес плода и др. Взаимосвязь тазового предлежания с низким весом плода
может быть обусловлена тем, что многие плоды, которые в сроки 26-36 недель беременности находящиеся в тазовом предлежании,
могли бы перевернуться в головное, если бы не произошли преждевременные роды.
Плацентарные факторы включают предлежание плаценты, расположение ее в области дна или углов матки,
маловодие или многоводие, патологию пуповины (обвитие: абсолютная или относительная короткость) и др.
Одной из возможных причин тазового предлежания является наследственная предрасположенность, так как часто беременные
с тазовым предлежанием плода сами родились в тазовом предлежании.
Повторные роды в тазовом предлежании отмечаются в 14-22,5% случаев, что свидетельствует о влиянии тех
же факторов риска, что и при предыдущих беременностях.
Кроме этого, существуют так называемые «необъяснимые причины» тазовых предлежаний, которые составляют не менее 50%.
Диагностика. Диагноз тазового предлежания плода устанавливается на основании данных анамнеза, наружного и внутреннего
акушерского исследования, электрокардиографии плода, амниоскопии, рентгенографии. Но наиболее информативен
в области диагностики тазового предлежания ультразвуковой метод.
Внедрение в акушерскую практику современных методик ультразвукового исследования позволяет уточнить вариант
азового предлежания плода, определить возможную причину (пороки развития матки и опухоли матки, локализация плаценты и др.),
оценить функциональные возможности плода с помощью допплерометрии и кардиотокографии.
Все характеристики и варианты предродового расположения плода
В теории акушерства расположение плода перед родами предлагается оценивать вовсе не по одной-двум характеристикам — здесь гораздо больше позиций для анализа (заметим сразу, не все они имеют решающее значение перед родами, однако могут помочь врачу в сложной ситуации):
- Членорасположение — положение конечностей и головы ребёнка относительно туловища; варианты неправильного — разгибательное положение головы (отклонена в обратную сторону от груди), разогнутые ножки. Норма — сгибательный тип членорасположения (голова прижата к грудке, ноги согнуты в коленях и приближены к животику, руки помещены перед грудной клеткой).
- Положение ребёнка — пространственное соотношение вертикальной оси тела плода и вертикальной оси тела матери. Варианты: продольное (требуемое — оси параллельны), поперечное (вертикальная ось тела плода перпендикулярна оси тела матери); косое (оси тел матери и плода складываются в угол, отличный от 90°).
- Позиция ребёнка — приближение спинки плода к левой или правой стенке матки. Варианты: первая позиция — спинка плода обращена к левой стороне матки; вторая — к правой. При этом редко встречается полный разворот спинки к той или иной стороне (ребёнок расположен «вполоборота»), поэтому определяют ещё и вид позиции: передний (спинка обращена к передней стенке матки) и задний (к задней). При косом или поперечном положении ребёнка позиция устанавливается не по спинке, а по головке. Определение позиции имеет значение лишь в случае неправильного положения плода и необходимости совершения его искусственного поворота или «извлечения» вручную из полости матки.
-
Предлежание плода (самая «популярная» характеристика, имеющая действительно важнейшее значение) – расположение у «выхода» из матки головки или нижней части туловища (ягодиц, ножек) плода. Предлежание определяется лишь для продольного положения плода. Значение имеет и предлежащая часть (часть, которая «упирается» в зев матки):
- для головного предлежания вариантами являются — затылочное (правильное), переднеголовное (предлежит темя), лобное, лицевое предлежания;
- для тазового — ягодичное, ножное, смешанное (ягодично-ножное).
- Вставление головки — определение её «наклона» относительно входа в малый таз женщины. Правильным является синклитическое вставление, когда вертикальная ось головки находится перпендикулярно входу в малый таз женщины. Небольшой асинклитизм (наклон) головки может наблюдаться в процессе родов, выраженный же — патология.
Фотогалерея: предродовые положения плода в матке
Итак, идеальным предродовым расположением плода в матке перед родами считается продольное положение в любой позиции (но лучше передней) с головным затылочным предлежанием, синклитическим вставлением головки, сгибательным типом членорасположения.
Тазовое предлежание плода: что это такое?
Если вас интересует, что такое тазовое предлежание плода, то обратите внимание, что под этим диагнозом подразумевается вариант расположения плода в матке, при котором его тазовый конец расположен ко входу в малый таз женщины. Стоит отметить, что роды в этом случае считаются патологическими, поскольку есть опасность различных осложнений
Но при этом стоит отметить и низкую частоту родов с тазовым предлежанием плода, поскольку встречаются они в 3-5% случаев. Стоит также сказать и то, что главной опасностью во время этих родов является перинатальная смертность плода.
Зачастую диагноз ставят женщине не раньше 22 недели беременности, поскольку до этого срока малыш может занимать различные положения. В период с 32 по 34 недели еще можно исправить положение, используя, например, специальную гимнастику. Если никакие методы не помогли и ребенок все же занял неправильное положение, назначают кесарево сечение. При этом риск осложнений в таком случае существенно ниже, чем при естественных родах.
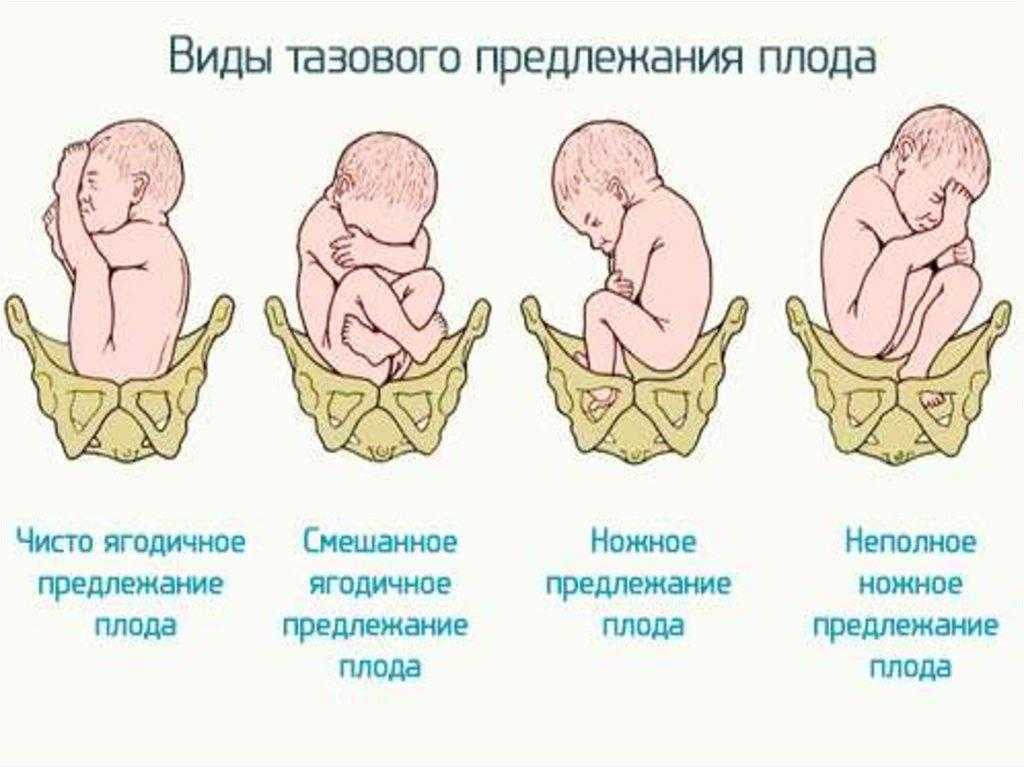
Классификация тазовых предлежаний плода
В зависимости от того, какое именно занял положение малыш, выделяют несколько видов тазового предлежания плода. Под ягодичным вариантом подразумевают такое положение плода, при котором его ножки согнуты в тазобедренных суставах, а колени выпрямлены и прижаты к животу. Довольно часто встречается такая патология у женщин, которые рожают впервые. Частота случаев составляет 50-70%. При ножном положении плода оба бедра или одно разогнуты, а ножка находится как раз у выхода из матки. Встречается у 10-30% случаев преимущественно при вторых и последующих родах. Смешанное предлежание плода, когда согнуты и бедра, и ножки, встречается очень редко — в 5-10% случаев.
Кесарево сечение при тазовом предлежании
За 10-12 дней до предполагаемых родов женщину госпитализируют для обследования и выбора тактики родов. Но чаще всего, чтобы не рисковать, врачи делают кесарево сечение потому, что при тазовом предлежании есть риск травматизации плода, матери и гибели ребенка.
Показания для планового кесаревого сечения:
- Большой плод по отношению к тазу или многоплодная беременность.
- Узкий таз.
- Если это первые роды после 30 лет.
- Поздние гестозы (повышенное артериальное давление, нарушение работы почек).
- Рубцы на матке после предыдущих кесаревых или других хирургических вмешательств.
- Предлежание плаценты.
Экстренное кесарево сечение проводится при слабой родовой деятельности, кислородном голодании плода и преждевременном отхождении вод. С целью предупреждения раннего отхождения вод беременной не разрешается вставать с кровати.
Поэтому для избежания осложнений при тазовом предлежании плода рекомендуется проводить кесарево сечение, особенно при отсутствии опыта ведения родов через половые пути у медперсонала.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Диагностика тазового предлежания плода
Для постановки диагноза тазового предлежания используют УЗИ. Данный метод дает возможность определить положение плода, плаценты, количество околоплодных вод и состояние ребенка.
При гинекологическом осмотре над входом в матку предлежащая часть плода, вверху матки — головка. При ягодичном типе предлежания нащупывают большую мягкую часть плода, ягодичные горбы, крестец, щель между ягодицами и если мальчик, то половые органы. Если смешанный тип, то пальпируются ступни и ягодицы. Самым легким для диагностики является ножное предлежание, при котором прощупываются пятки и короткие пальцы. Также определяют поперечные размеры плечевого пояса, ног, ягодиц и их окружность.
«Попой к миру» и не только
Распространённость тазовых предлежаний составляет около 5%.
Тазовое предлежание чаще встречается у повторнородящих.
![]()
По мере увеличения сроков беременности частота тазовых предлежаний уменьшается.
Риск материнской смертности при тазовом предлежании составляет около 2%, он связан с травматическими повреждениями, кровотечениями при родах, инфицированием оболочек и плода.
Роды при тазовом предлежании могут иметь нормальное течение, но не исключены осложнения, опасные для матери и плода. Поэтому такие роды будут отличаться и по характеру вмешательств, так как могут нести за собой осложнения в виде травмы новорождённого вплоть до смертельного исхода. Такие роды называются патологическими, а беременную женщину и ребёнка относят к группе повышенного риска.
![]()
![]()
Чаще встречается чисто ягодичное предлежание (у первородящих), реже — смешанное ягодичное, ещё реже — ножное и коленное.
Если женщине на позднем сроке поставили диагноз тазового предлежания, ей необходимо выполнять некоторые условия:
- исключение резких движений, наклонов вперёд, сна на спине;
- запрещается носить бандаж.
О видах головного расположения плода
Во время беременности плод может располагаться в нескольких различных вариантах головного предлежания. При этом расположение на 20 и 30 неделе беременности существенно отличается друг от друга.
https://youtube.com/watch?v=CDkcUnTft7I
Предлежание бывает следующим:
Лицевой вид.
Такой вид предлежания означает, что ребёнок будет выходить из родового канала лицевой частью, при этом у него сильно разгибается головка. В некоторых случаях здесь потребуется кесарево сечение, однако не исключена и возможность естественных родов.
Затылочный вид.
Что касается затылочного предлежания, то эта позиция характеризуется наиболее оптимистичными прогнозами. Плод выходит из родовых путей затылочной частью, при согнутой головке. Такие роды проходят без проблем, как в отношении матери, так и в отношении ребёнка.
Переднеголовной вид.
Такое предлежание на 20 или 30 неделе означает, что ребёнок имеет равные шансы появиться на свет естественным путём или методом кесарева сечения. Это будет зависеть от того, установлена ли гипоксия при ультразвуковом исследовании. На передний план здесь выходит необходимость предварительной диагностики возможных осложнений.
Лобный вид.
Лобное предлежание значит, что обязательно необходимо родоразрешить женщину путём кесарева сечения, так как при естественных родах можно навредить ребёнку. Этот вид может быть особенно опасным.
Кроме этого, различают передний и задний вид головного предлежания:
- Передний – спинка ребёнка обращена к задней маточной стенке.
- Задний – спинка повёрнута к передней стенке матки.